Васкулит – что это за болезнь? Симптомы, причины и лечение
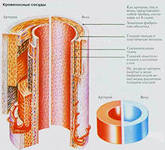
Васкулит – патология, поражающая крупные, средние и мелкие сосуды и характеризующаяся воспалением стенок артерий, вен, венол, артериал и мелких капилляров. Заболевание является не только неприятным для пациента, но и опасным. Точный диагноз может поставить лишь опытный ревматолог. Он же справится и с задачей непростого лечения васкулита.
Причины патологии
Точные причины заболевания неизвестны. Нередко патология возникает даже у абсолютно здорового человека.
Обычно васкулиты возникают на фоне:
- Аутоиммунных нарушений
- Острых и хронических инфекций
- Ожогов
- Аллергических реакций
- Злокачественных новообразований
К предрасполагающим факторам относят:
- Генетическую предрасположенность
- Повреждения кожи
- Сниженный иммунитет
- Перегрев
- Длительные и частые переохлаждения
- Отравления
- Воздействие токсических веществ
- Патологии щитовидной железы
Васкулит может возникнуть и как осложнение реактивного артрита или красной волчанки.
Классификация
В зависимости от причин возникновения васкулиты делятся на:
- Первичные. Такая патология является следствием воспаления стенок сосудов, возникает самостоятельно и никак не связана с другими заболеваниями
- Вторичные. Эти патологические состояния являются реакцией сосудов на другие заболевания, протекающие в организме
В зависимости от локализации выделяют:
- Васкулиты крупных сосудов (артериит Такаясу, гигантоклеточный артериит). Такие патологии поражают стенки аорты и ее ответвления
- Васкулиты средних сосудов (болезнь Кавасаки и узелковый периартериит). Такие патологии зачастую являются следствием вируса гепатита и индивидуальной непереносимости различных медикаментозных препаратов. Они опасны тем, что могут провоцировать развитие опасных заболеваний: тромбозов, инфаркта миокарда и др.
- Васкулиты мелких сосудов (гранулематоз, микроскопический полиангиит и др.). Такие недуги способны быстро прогрессировать, поражая капилляры, артериолы и венулы. Нередко поражаются легкие, почки, органы зрения. Больной начинает страдать от тяжелой одышки, бронхиальной астмы и иных патологий
В некоторых случаях одновременно поражаются как мелкие и средние, так и крупные сосуды.
Симптомы васкулита
Основными признаками и симптомами васкулита, являющимися поводом для обращения к врачу и начала лечения, являются:
- Снижение аппетита и спровоцированная этим потеря веса
- Появление высыпаний на теле
- Снижение общей температуры тела
- Боли в суставах
- Бледность кожи
- Частые синуситы (насморк)
- Слабость и быстрая утомляемость
- Общее недомогание
- Тошнота и рвота
- Нарушения чувствительности
Симптомы васкулита у детей, после обнаружения которых следует обратиться к специалисту для лечения, являются таким же. Причем малыши страдают патологией чаще, чем взрослые. Наиболее подвержены недугу дети в возрасте от 4 до 12 лет. Как правило, развивается болезнь Кавасаки и другие системные васкулиты. У несовершеннолетних больных патология поражает мелкие сосуды эпидермиса, суставы, органы желудочно-кишечного тракта и почки.
Важно! Если своевременно не обратиться к врачу, не пройти диагностику и не начать лечение васкулита, заболевание перейдет в хроническую форму. Периодически пациент будет страдать от рецидивов патологического состояния.
Диагностика
Перед началом лечения всегда проводится диагностика васкулита. Она позволяет определить особенности течения заболевания и выявить его причину.
- Осмотр. В некоторых случаях внешние признаки патологии отсутствуют, так как болезнь перешла в стадию ремиссии
- Исследование крови на цитоплазматические антитела, характерные для определенных заболеваний
- Исследование крови на ревматоидный фактор. Такая диагностика позволяет исключить ревматическую патологию
- Исследование крови на криоглобулины. Такое обследование позволяет отличить воспаление сосудов от других заболеваний
- Анализ мочи. Существуют объективные показатели наличия васкулита (превышение С-реактивного белка и наличие элементов крови)
- Висцеральную ангиографию. Данная методика направлена на исследование кровотока и проводится с введением контрастного вещества и при помощи рентгеновской установки
- Ультразвуковую доплерографию. Такое исследование направлено на оценку интенсивности кровотока и обнаружение участков с его нарушениями
- КТ и МРТ. Такая диагностика позволяет оценить состояние внутренних органов
- Аортографию. Такое исследование является рентгенологическим и направлено на изучение аорты
Лечение васкулита
Консервативная терапия
Лечение васкулита направлено на:
- Устранение агрессивных реакций со стороны иммунной системы, которые и провоцируют заболевание
- Предотвращение рецидивов
- Продление ремиссии
- Предупреждение возникновения осложнений
В комплексной терапии применяются средства для:
- Подавления выработки антител
- Очищения крови
- Снятия воспалительного процесса и устранения инфекции
Немедикаментозная терапия
Такое лечение включает:
- Гемокоррекцию. Она направлена на очистку крови пациента с использованием специальных сорбентов. Отбор крови выполняется венозным катетером. После этого кровь пропускается через специальный аппарат и очищается. Затем она возвращается в кровяное русло
- Иммуносорбцию. Такая процедура направлена на пропускание крови пациента через специальный аппарат, заполненный веществом, связывающим антитела иммунной системы, провоцирующие повреждение сосудов
- Плазмафарез. Заключается в отборе, очистке крови с помощью центрифуги и возвращении ее в кровяное русло
Оперативные вмешательства
Такое лечение васкулита проводится при наличии признаков тромбоза глубоких вен. Назначается оно только по строгим показаниям. Методики отбираются специалистами.
Профилактика
Васкулит на ногах и других частях тела часто не имеет не только ярко выраженных симптомов, но и причин, поэтому затрудняется не только его лечение, но и профилактика.
Тем не менее рационально:
- Постоянно укреплять иммунитет, принимая специальные препараты, назначенные врачом
- Проводить закаливающие мероприятия
- Придерживаться правильного питания
- Вести активный образ жизни
В целях профилактики вторичной формы патологии следует:
- Исключить длительные стрессы
- Регулярно санировать очаги хронической инфекции
- Строго придерживаться режима отдыха и работы
- Не допускать длительного воздействия на организм холода и тепла, аллергенов, агрессивных химических веществ
Диета при васкулите
Основой питания при патологии является исключение аллергенов (цитрусовых, яиц, усилителей вкуса, меда, грибов, промышленных консервантов и др.).
- Отказаться от жареных и жирных блюд
- Ввести в рацион большое количество свежих фруктов и овощей
- Обязательно употреблять кисломолочные продукты и крупы
Точную диету составит ваш лечащий врач. Он же даст и рекомендации, касающиеся образа жизни в целом. Это позволит как сократить симптомы заболевания, так и (в некоторых случаях) снизить дозировки принимаемых лекарственных препаратов.
Преимущества лечения васкулита в МЕДСИ
- Возможности для быстрой постановки диагноза (в том числе в день обращения). Мы проводим все виды обследований в одном месте и в кратчайшие сроки
- Лучшие мировые инновационные технологии на самом современном оборудовании США, Японии, Германии и России и использование генно-инженерных биологических препаратов и гормональных средств
- Опыт врачей. Процедуры проводятся под наблюдением специалистов, имеющих большой клинический опыт – от 15 до 30 лет, прошедших обучение в Европе и США. Некоторые методы иммуносорбции впервые в мире разработаны и применены Председателем Научного Совета ГК МЕДСИ, Лауреатом Премий Правительства РФ, директором бизнес-единицы «Белорусская» и Центра экстракорпоральных методов лечения, профессором Коноваловым Геннадием Александровичем
- Индивидуальный подход. План лечения пациента разрабатывается с учетом его особенностей, текущего состояния и заболевания
Если вы хотите записаться на прием к врачу и пройти лечение васкулита, позвоните нам
Системные васкулиты
Системные васкулиты объединяют группу заболеваний, при которых наблюдается воспаление и разрушение сосудистых стенок, приводящее к ишемии органов и тканей. Системные васкулиты представлены артериитом Такаясу, гранулематозом Вегенера, узелковым периартериитом, синдромом Бехчета, облитерирующим тромбангиитом, гигантоклеточным артериитом и др. Системные васкулиты отягощаются поражением кожи, почек, сердца, легких, суставов, органов зрения и т. д. Диагноз подтверждают лабораторными тестами, результатами биопсии и висцеральной ангиографии. Терапия глюкокортикоидами, цитостатиками, сосудистыми препаратами позволяет уменьшить поражение жизненно важных органов, добиться клинической ремиссии.
Общие сведения
Заболевания, представленные первичными системными васкулитами, развиваются самостоятельно и характеризуются неспецифическим воспалением сосудистых стенок. Возникновение первичных системных васкулитов связано с нарушением иммунной реактивности, обусловленной, как правило, инфекционным агентом. Воспаление при системных васкулитах затрагивает все слои сосудистой стенки: оно может носить деструктивный характер, вызывать окклюзию сосуда, микроциркуляторные расстройства и, как следствие, ишемию органов вплоть до некрозов и инфарктов.
Вторичный васкулит является элементом другой патологии и рассматривается как ее локальное факультативное проявление или осложнение (например, васкулит при скарлатине, менингите, сыпном тифе, сепсисе, псориазе, опухолях и т. д.). Чаще системными васкулитами страдают мужчины средней возрастной группы.

Классификация системных васкулитов
Различают системные васкулиты с поражением сосудов мелкого, среднего и крупного калибра. Группа васкулярных поражений мелких сосудов представлена гранулематозом Вегенера, синдромом Чардж-Стросса, микроскопическим полиангиитом, эссенциальным криоглобулинемическим васкулитом, пурпурой Шенлейна-Геноха. Системные васкулиты с заинтересованностью сосудов среднего калибра включают болезнь Кавасаки и узелковый периартериит (полиартериит). К системным васкулитам крупных сосудов относятся болезнь Такаясу и артериит гигантоклеточный височный.
Симптомы системных васкулитов
Клиника системных васкулитов включает различные общие неспецифические симптомы: лихорадку, потерю аппетита, астенизацию, похудение. Кожный синдром при системных васкулитах характеризуется геморрагической сыпью, изъязвлениями, некрозами кожи. Мышечно-суставные поражения проявляются миалгиями, артралгиями, артритами. Изменения со стороны периферической нервной системы при системных васкулитах протекают в виде полиневропатии или множественной мононейропатии. Клиника висцеральных поражений может проявляться инсультами, инфарктом миокарда, поражением глаз, почек, легких и т. д.
При неспецифическом аортоартериите (болезни Такаясу) в гранулематозное воспаление вовлекается дуга аорты с отходящими от нее ветвями. Болезнь проявляется генерализованной болью, микроциркуляторными нарушениями в верхних конечностях, вовлечением сосудов брыжейки и легких, стенокардией, сердечной недостаточностью. Артериит гигантоклеточный височный (болезнь Хортона), входящий в группу системных васкулитов, протекает с воспалением сонных, височных, реже позвоночных артерий. Клиника поражения артерий проявляется головными болями, гиперестезией и отечностью кожи височной области, глазной симптоматикой, неврологическими нарушениями.
Болезнью Кавасаки, протекающей со слизисто-кожно-железистым синдромом, поражаются дети. Клиника включает лихорадку, конъюнктивит, диффузную пятнисто-папулезную сыпь, эритему, отеки, шелушение кожи. При данной форме системного васкулита отмечается лимфаденопатия, поражение языка, слизистых губ. При вовлечении коронарных артерий могут развиваться аневризмы, инфаркты.
Для узелкового панартериита (полиартериита, периартериита) характерны некротизирующие изменения в артериях среднего и малого калибра и признаки полисистемных поражений. На фоне общего недомогания развиваются почечный синдром (гломерулонефрит, злокачественная гипертензия, почечная недостаточность), артралгии, полиневриты, пневмонит, коронарит, микроинсульты.
Болезнь Шенлейн-Геноха относится к системным васкулитам, поражающим мелкие сосуды в результате перенесенного фарингита стрептококковой этиологии. Возникает обычно у детей; протекает с мелкопятнистыми кровоизлияниями, полиартралгиями и полиартритом, абдоминальным синдромом, иммунокомплексным гломерулонефритом.
Ангиит аллергический или синдром Черджа-Стросс связан с эозинофильной инфильтрацией стенок сосудов; протекает с клиникой бронхиальной астмы и эозинофильной пневмонии, полиневропатии. Обычно развивается у лиц с аллергическим анамнезом, а также посетивших тропические страны. При системном гранулематозном васкулите Вегенера поражаются сосуды воздухоносного тракта и почек. Болезнь проявляется развитием синусита, язвенно-некротического ринита, кашлем, затруднением дыхания, кровохарканьем, симптомами нефрита.
Синдром гиперергического системного васкулита (кожный или лейкоцитокластический васкулит) протекает с иммунокомплексным воспалением капилляров, артериол и венул. Типичны кожные проявления (пурпура, волдыри, изъязвления) и полиартрит. Для микроскопического полиангиита специфично развитие некротизирующего артериита, гломерулонефрита и капиллярита легочного русла.
Системный васкулит, протекающий в форме эссенциальной криоглобулинемии, обусловлен воспалением и окклюзией сосудов, вызванных воздействием криоглобулиновых комплексов. Ответный симптомокомплекс развивается после лечения пенициллинами, сульфаниламидами и др. лекарствами; проявляется пурпурой, крапивницей, артритами, артралгиями, лимфаденопатией, гломерулонефритом. Склонен к регрессии проявлений после исключения этиофактора.
Диагностика системных васкулитов
В ходе диагностики системного васкулита проводится всестороннее обследование пациента с консультацией ревматолога, невролога, нефролога и других специалистов. Проводят ЭКГ, эхокардиографию, УЗИ почек, рентгенографию легких и др. Рост СОЭ служит характерным, но неспецифическим признаком системных васкулитов. В венозной крови определяются Ат к цитоплазме нейтрофилов (ANCA) и ЦИК.
При ангиографическом исследовании выявляется васкулит сосудов малого и среднего диаметра. Наибольшей диагностической значимостью при системных васкулитах обладает биопсия пораженных тканей и их последующее морфологическое изучение.
Лечение системных васкулитов
Основные этапы терапии системных васкулитов складываются из подавления гипериммунного ответа с целью индукции клинико-лабораторной ремиссии; проведения иммуносупрессорного курса; поддержания стойкой ремиссии, коррекции органных нарушений и реабилитации. В основе фармакотерапии системных васкулитов лежит проведение противовоспалительного и иммуносупрессивного курса кортикостероидными гормонами (преднизолоном, дексаметазоном, триамцинолоном, бетаметазоном). Эффективно проведение пульс-терапии метилпреднизолоном.
Препараты цистостатического действия при системных васкулитах применяются в случаях генерализации и прогрессирования процесса, злокачественной почечной гипертензии, поражениях ЦНС, неэффективности кортикостероидной терапии. Применение цитостатиков (циклофосфана, метотрексата, азатиоприна) позволяет добиться подавления иммунных механизмов воспаления. Эффективно и быстро устраняют воспаление биологические препараты, инактивирующие ФНО (этанерсепт, инфликсимаб); НПВС (ибупрофен, напроксен, диклофенак).
Терапия антикоагулянтами и антиагрегантами (гепарином, дипиридамолом, пентоксифиллином) показана при признаках гиперкоагуляции и ДВС-синдрома. Нарушения периферической микроциркуляции корригируются назначением никотиновой кислоты и ее производных. В терапии системных васкулитов используются ангиопротекторы, вазодилататоры, блокаторы кальциевых каналов.
Кроме медикаментозных курсов при системных васкулитах показано проведение сеансов экстракорпоральной гемокоррекции (криоафереза и каскадной фильтрации плазмы), позволяющей удалить из крови циркулирующие антитела и иммунные комплексы. Терапия осложненных системных васкулитов требует согласованного сотрудничества ревматолога, нефролога, пульмонолога, отоларинголога, невролога, хирурга, окулиста и др.
Прогноз и профилактика системных васкулитов
Перспектива здоровья и трудоспособности при системных васкулитах определяется формой патологии, возрастом заболевшего, эффективностью лечения. Комплексное и этапное лечение системных васкулитов уменьшает число летальных и инвалидизирующих исходов.
Профилактика системных васкулитов состоит в исключении контактов с инфекционными агентами и аллергенами, отказ от необоснованных прививок и назначения лекарств.
Васкулит
В этом месяце жителям районов Савеловский, Беговой, Аэропорт, Хорошевский» предоставляется скидка 5% на ВСЕ мед.
Скидки для друзей из социальных сетей!
Эта акция — для наших друзей в «Одноклассниках», «ВКонтакте», «Яндекс.Дзене», YouTube и Telegram! Если вы являетесь другом или подписчиком стр.
Гуляев Сергей Викторович
Врач-ревматолог, терапевт, нефролог
Кандидат медицинских наук
Мы в Telegram и «Одноклассниках»
Васкулит (ангиит, артериит) – общее название для группы заболеваний, связанных с воспалением и разрушением стенок кровеносных сосудов. Воспаление сосудов может произойти в любом органе.
Заболевание васкулитом приводит к тому, что сосуды перестают правильно выполнять свою функцию (снабжение кровью тканей и выведение продуктов обмена), поэтому поражаются примыкающие к ним органы.
Васкулиты имеют разные классификации, могут различаться локализацией, этиологией и тяжестью клинической картины. При одних васкулитах поражается только кожа, при других – жизненно важные органы.
Оставленный без лечения васкулит может обернуться серьезными осложнениями. Кишечные и легочные кровотечения, тромбозы, почечная недостаточность, печеночная недостаточность, инфаркт – далеко не полный список опасных последствий заболевания. Васкулит способен привести больного к инвалидности и даже летальному исходу.
Виды и классификация васкулитов
Васкулит сосудов является одним из серьезнейших заболеваний. Воспалительным процессом могут быть охвачены как мелкие сосуды кровеносной системы (капилляры, артериолы и венулы), так и крупные (аорта и ее крупные ветви). Пораженные кровеносные сосуды могут располагаться неглубоко под кожей, в самих внутренних органах и любых полостях.
В зависимости от причины болезни, выделяют 2 вида системного васкулита:
- первичный васкулит (выделяется как самостоятельное заболевание, при котором воспаляются сами сосуды);
- вторичный васкулит (появляется вследствие других заболеваний или является реакцией организма на появление инфекции).
Согласно общепринятой классификации, первичный васкулит может подразделяться на три группы, в зависимости от размеров воспаленных сосудов:
- воспаление мелких сосудов (геморрагический васкулит (пурпура Шенлейна-Геноха), гранулематоз (васкулит) Вегенера, микроскопический полиангиит, криоглобулинемический васкулит, синдром-Чардж-Стросса);
- воспаление средних сосудов (узелковый периартериит, болезнь Кавасаки);
- воспаление крупных сосудов (гигантоклеточный артериит (или височный артериит, болезнь Хортона), болезнь Такаясу);
Выделяют также изолированный «васкулит кожи», который может быть проявлением следующих заболеваний:
- (гиперчувствительный аллергический васкулит, геморрагический васкулит Шенлейна-Геноха;
- узловатая эритема, узловатый васкулит, узелковый периартериит).
Также васкулит может поражать различные органы человека:
васкулит мозга, васкулит легких, васкулит нижних конечностей, васкулит глаз. Глаза при васкулите могут очень сильно пострадать (воспаление артерий сетчатки способно привести к кровоизлияниям и частичной потере зрения).
Обычно люди, впервые столкнувшиеся с этим заболеванием, интересуются, заразен ли васкулит. Первичный васкулит не заразен и не опасен для окружающих, однако вторичный (инфекционный) васкулит, появившийся на фоне инфекционных заболеваний, например менингита, может представлять эпидемическую опасность.
Васкулит при беременности может не только спровоцировать задержку развития плода, но и привести к выкидышу.
Симптомы и признаки васкулита
Симптомы васкулита различны. Они зависят от характера поражения, вида васкулита, локализации воспалительного процесса, а также от степени выраженности основного заболевания.
Несмотря на разнообразие вариантов, у многих больных имеются некоторые одинаковые проявления: лихорадка, геморрагическая сыпь на коже, слабость, истощение, боли в суставах и мышечная слабость, отсутствие аппетита, потеря веса, онемение отдельных частей тела.
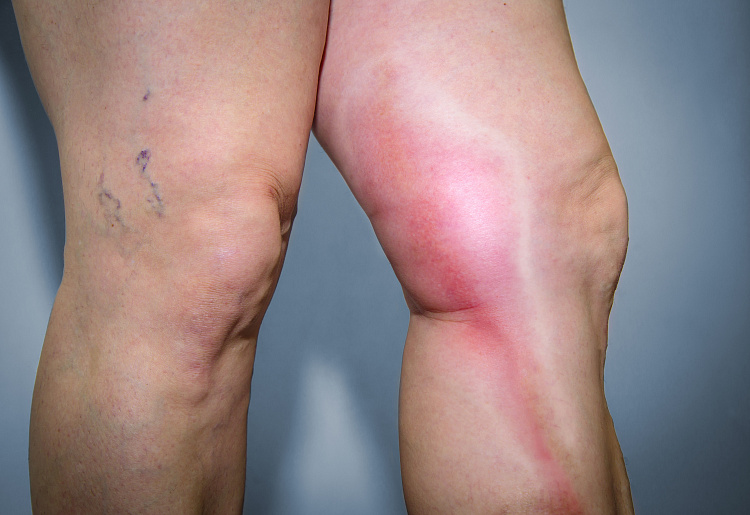
Облитерирующий тромбангиит (или болезнь Бюргера) связан, в первую очередь, с поражением кровеносных сосудов конечностей, проявляется болью в ногах и появлением больших язв на коже (кожный васкулит на ногах).
Болезнь Кавасаки поражает главным образом детей в возрасте до пяти лет и имеет типичные признаки васкулита (покраснение кожи, лихорадка, возможно воспаление глаз).
Узелковый периартериит в основном поражает средние кровеносные сосуды в различных частях тела, включая почки, кишечник, сердце, нервную и мышечную систему, кожу. Кожные покровы отличаются бледностью, сыпь при васкулите данного типа имеет пурпурный цвет.
Микроскопический полиангиит затрагивает в основном мелкие сосуды на коже, легких и почках. Это приводит к патологическим изменениям в органах, к нарушениям их функций. Болезнь характеризуется значительными поражениями кожи, лихорадкой и потерей веса у больных, появлением гломерулонефрита (иммунного поражения клубочков почек) и кровохарканья (легочный васкулит)
Церебральный васкулит (или васкулит мозга) – тяжелое заболевание, выражающееся воспалением стенок сосудов головного мозга. Может привести к кровоизлиянию, некрозу тканей. Причины появления этого вида сосудистого васкулита еще выясняются.
Болезнь Такаясу поражает крупные артерии тела, в том числе аорту. В группе риска — молодые женщины. Признаки данного вида — слабость и боль в руках, слабый пульс, головные боли и проблемы со зрением.
Гигантоклеточный артериит (болезнь Хортона). Процесс охватывает преимущественно артерии головы. Характерны приступы головной боли, гиперчувствительность кожи головы, боли в мышцах челюсти при жевании, нарушения зрения вплоть до слепоты.
Васкулит Шелейна-Геноха (геморрагический васкулит) — это заболевание, поражающее в основном детей, но встречается также и у взрослых. Первые признаки геморрагического васкулита могут появиться через 1-4 недели после перенесенных инфекционных заболеваний, таких как скарлатина, ОРВИ, ангина и т.д. Приводит к воспалению кровеносных сосудов кожи, суставов, кишечника и почек. Характеризуется болью в суставах и животе, появлением крови в моче, покраснением кожи на ягодицах, ногах и ступнях.
Криоглобулинемический васкулит может быть связан с инфицированностью гепатитом С. Больной чувствует общую слабость, у него развивается артрит, на ногах — пятна пурпурного цвета.
Гранулематоз Вегенера вызывает воспаление кровеносных сосудов в носу, носовых пазухах, легких и почках. Типичные симптомы болезни — заложенность носа, а также частые носовые кровотечения, инфекции среднего уха, гломерулонефрит и воспаление легких.
Причины васкулита
Врачи еще не могут до конца определить причины первичного васкулита. Есть мнение, что это заболевание носит наследственный характер и связано с аутоиммунными нарушениями (аутоиммунный васкулит), плюс играют свою роль негативные внешние факторы и инфицирование золотистым стафилококком.
Причиной развития вторичного (инфекционно-аллергическоговаскулита) у взрослых является перенесенная инфекция.
Васкулит
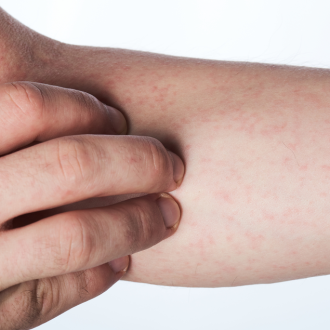
Васкулит – это заболевание, при котором происходит воспаление сосудистой стенки. В результате происходит нарушение кровоснабжения ткани, органа или группы органов и нарушение их функции. Заболевание носит системный характер и может поражать сосуды различного калибра. Диагностика васкулитов направлена на определение типа, причины и локализации воспалительного процесса, а лечение – на купирование активности патологии и достижение стойкой ремиссии.
О заболевании
Основу развития васкулитов составляет неспецифическое, т.е. не связанное с конкретным инфекционным агентом, воспаление. Как правило, оно распространяется на всю толщину сосудистой стенки и приводит к ее разрушению (геморрагическая форма) или слипание (окклюзию) сосуда. В результате органы начинают страдать от недостатка кислорода, что приводит к развитию очагов некроза (инфарктов). Патология наиболее часто возникает у мужчин среднего возраста.
Классификация
Системные васкулиты делятся на виды в зависимости от причины развития заболевания. Выделяют первичную и вторичную форму патологии. В первом случае воспалительный процесс возникает самостоятельно, как правило, на фоне нарушения работы системы иммунитета. Во втором он является осложнением другой патологии: скарлатины, менингита, сепсиса, псориаза и т.п.
Другая классификация основана на калибре пораженных сосудов. Выделяют три группы патологий:
- поражение мелких сосудов: геморрагический и криоглобулинемический васкулиты, гранулематоз Вегенера синдром Чардж-Стросса, пурпура Шенлейна-Геноха и другие;
- поражение средних сосудов: узелковый периатериит, болезнь Кавасаки;
- поражение крупных сосудов: гигантоклеточный височный артериит, болезнь Такаясу.
Симптомы васкулитов
Симптомы патологии зависят от локализации воспалительного процесса, типа воспаления и калибра пораженного сосуда. Классические признаки большинства васкулитов включают:
- поражение кожи: кровоизлияния, язвочки, очаги некроза;
- поражение мышц и суставов: боли и воспалительные процессы в различных зонах тела;
- поражение нервной системы: полинейропатии (нарушение чувствительности и/или двигательной функции) отдельных частей тела;
- поражение внутренних органов: инфаркты миокарда и головного мозга, признаки поражения почек, печени, легких, органа зрения и т.п.;
- общие симптомы: повышение температуры, недомогание, отсутствие аппетита, слабость, уменьшение массы тела.
Большинство видов васкулитов имеют собственные признаки, по которым врач может диагностировать заболевание.
- Болезнь Такаясу (неспецифический аортоартериит). В патологический процесс вовлекаются верхние конечности, легкие, часть тонкого кишечника, сердце. Пациент жалуется на боли в руках, грудной клетке и животе, по мере прогрессирования заболевания у него развивается ишемическая болезнь сердца, сердечная недостаточность.
- Болезнь Хортона (гигантоклеточный височный артериит). Воспаление захватывает преимущественно сонные и височные артерии. На первый план выходят головные боли, нарушение чувствительности кожи в области висков, снижение зрения, неврологическая патология.
- Болезнь Кавасаки характерна для детей. Проявляет себя высокой температурой, специфическими кожными изменениями (сыпь в виде пятен и папул, отечность и шелушение кожи), поражение языка, слизистой оболочки ротовой полости, лимфатических узлов. Если заболевание захватывает артерии, отвечающие за кровоснабжение сердца, возникают симптомы ишемии (нехватки кислорода) вплоть до развития инфаркта миокарда.
- Узелковый периартериит (панартериит) характеризуется некрозом стенки мелких и средних артерий. Помимо общих симптомов болезнь вызывает поражение почек (гломерулонефрит, почечная недостаточность и сопутствующее стойкое повышение артериального давления), легких (пневмонит), головного мозга (микроинсульты), суставов, периферических нервов.
- Геморрагический васкулит (болезнь Шенлейн-Геноха) является следствием стрептококковой инфекции и проявляется чаще у детей. Патология проявляется мелкими кровоизлияниями на коже, поражением суставов и почек, болями в животе.
- Аллергический ангиит (синдром Черджа-Стросс) возникает на фоне повышенного аллергического фона и сопровождается спазмами мелких бронхов, воспалением легких, поражением периферических нервов.
- Гранулематоз Вегенера поражает преимущественно верхние и нижние дыхательные пути (ринит, синусит, воспаление легких), а также почки (нефрит).
- Кожный (лейкоцитокластический) васкулит характеризуется поражением кожных покровов в виде очагов кровоизлияний, мелких язв и пузырей, а также почек.
- Микроскопический полиангиит сопровождается поражением почечной ткани (гломерулонефрит) и мелких артерий легких.
- Эссенциальная криоглобулинемия проявляет себя в виде крапивницы, поражения крупных и мелких суставов, почек и периферических лимфатических узлов. Характерной особенностью является возникновение изменений при лечении некоторыми антибактериальными препаратами и их постепенное уменьшение после отмены лекарственного средства.
Причины
Причина первичного поражения сосудов точно не выявлена. На данный момент считается, что патология носит аутоиммунный характер, т.е. возникает на фоне выработки организмом антител против структур сосудистой стенки. Нередко поражение возникает вскоре после перенесенной инфекции, особенно стафилококковой и стрептококковой. Также провоцирующим фактором может выступать аллергия, обширные травмы, острые и хронические интоксикации, избыточное воздействие ультрафиолета, переохлаждение. Патология нередко сопровождает системные заболевания аутоиммунной природы, в частности, системную красную волчанку.
Получить консультацию
Если у Вас наблюдаются подобные симптомы, советуем записаться на прием к врачу. Своевременная консультация предупредит негативные последствия для вашего здоровья.
Узнать подробности о заболевании, цены на лечение и записаться на консультацию к специалисту Вы можете по телефону:
Васкулит

Васкулитом называют группу заболеваний сосудов, которые характеризуются развитием воспалительного процесса и последующим некрозом сосудистых стенок. Болезнь еще называют артериитом или ангиитом. В ходе развития болезни происходит существенное ухудшение кровообращения. Патология может затрагивать артерии, вены, капилляры, венулы и артериолы.
Виды и классификация васкулита
Васкулит делится по типам на:
- первичный;
- вторичный;
- системный.
В первом случае речь идет о самостоятельном и пока еще только начинающемся заболевании. Второй вид может появиться при других патологиях, например, опухолях. Он же может возникнуть в качестве реакции на инфекцию. Системный васкулит может протекать по-разному. Он приводит к воспалению сосудов и поражению их стенок, не исключается некроз тканей. При отсутствии должного лечения обычно возникают осложнения, вплоть до летального исхода.
На основании калибра поражаемых сосудов была выделена классификация васкулита. Он может быть в форме:
- артериита (затрагивает крупные сосуды);
- флебит (поражает стенки вен);
- артериолит (воспаляет артерии и артериолы);
- капиллярит (затрагивает капилляры).
Также в отдельную категорию выделяют васкулопатию, которая характеризуется отсутствием четких признаков воспаления и инфильтрации сосудистых стенок.
Степень поражения сосудов может быть легкой, среднетяжелой и тяжелой.
Причины заболевания
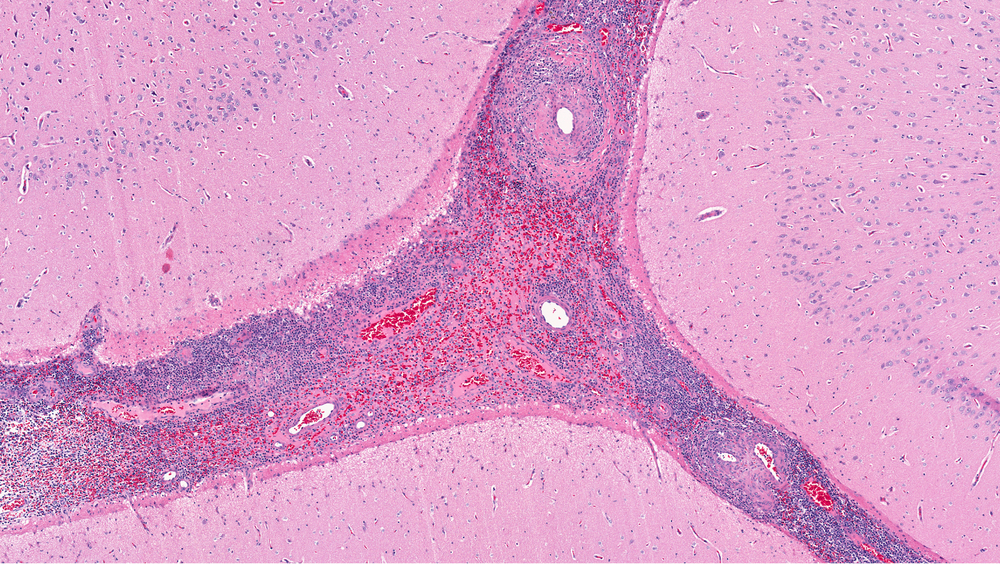
Причины формирования первичного васкулита науке до сих пор неизвестны. Вторичное заболевание может возникнуть на фоне:
- острой или хронической инфекции;
- генетической (наследственной) предрасположенности;
- термического воздействия (перегрева или переохлаждения организма);
- различных травм;
- ожогов;
- контакта с химическими веществами и ядами.
Еще одной причиной васкулита может стать вирусный гепатит. Достаточно одного или нескольких факторов риска, чтобы изменить антигенную структуру тканей. В таком случае иммунная система начинает выделять антитела, которые еще больше повреждают ткани, в данном случае кровеносные сосуды. Это приводит к аутоиммунной реакции и воспалительно-дегенеративным процессам.
Симптомы васкулита
Вне зависимости от вида и формы болезни, симптомы васкулита схожи. К ним можно отнести:
- понижение температуры тела;
- боль в суставах;
- бледность кожи;
- регулярно повторяющиеся синуситы;
- рвоту;
- тошноту;
- миалгию;
- сыпь в виде пятен, крапивницы, подкожных узлов, геморрагической пурпуры, язв или пузырей;
- резкие перепады настроения;
- судороги;
- интоксикацию;
- сонливость;
- иногда плевриты, бронхиальную астму;
- потерю чувствительности (осеменение);
- обострение сердечно-сосудистых заболеваний;
- слабость;
- отсутствие аппетита с последующей потерей веса.
В зависимости от локализации васкулит может также проявлять себя через резкое ухудшение зрения, воспаление и отечность глаз, боли в пояснице, в районе почек, спазмы в животе и нарушение работы ЖКТ.
Точно диагностировать заболевание может только врач. Не откладывайте консультацию — позвоните по телефону +7 (495) 775-73-60
Диагностика
Диагностику васкулита необходимо стараться делать еще при наличии самых первых признаков. Заболевание серьезное и опасное, требующее незамедлительного лечения.
При подозрении на недуг необходимо выполнить ряд обследований и сдать анализы. Назначается:
- ангиография;
- общи анализы крови и мочи;
- ЭХО-кардиография;
- биохимия крови;
- УЗИ сердца, органов брюшной полости и почек;
- рентген легких.
Проблема в том, что на ранних стадиях диагностировать васкулит очень сложно. Но более яркие признаки болезни и повод забить тревогу появляются уже тогда, когда пораженными оказываются сразу несколько органов.
При тяжелом и стремительном течении болезни дополнительно делают биопсию с последующим детальным изучением образцов тканей.
Лечение васкулита
Лечение васкулита назначается в зависимости от типа пораженных органов и сопутствующих заболеваний. Если первичная форма болезни появилась на фоне аллергии, то обычно она исчезает самостоятельно и не требует дополнительных мер.
Если же очаг болезни затрагивает жизненно-важные органы, такие как сердце, мозг, почки или легкие, то пациенту назначается курс интенсивной терапии.
Для стабилизации кровообращения лечение можно проводить как в домашних условиях, так и в условиях стационара. В обязательном порядке госпитализируют беременных женщин, детей и пациентов с тяжелой формой болезни.
- химиотерапию;
- кортикостероиды;
- НПВС;
- антикоагулянты;
- энтеросорбенты;
- антиагреганты;
- антигистаминные средства;
- цитостатики.
Дополнительно подключают плазмаферез, гемосорбцию и иммуносорбцию.
Возможные осложнения
К осложнениям васкулита относятся:
- хроническая почечная недостаточность;
- перфорация органов ЖКТ;
- внутреннее кровотечение;
- кишечная непроходимость;
- поражение сердца;
- инсульт геморрагического типа.
Все это может обернуться даже летальным исходом. Поэтому болезнь нужно стараться диагностировать как можно раньше, чтобы успеть провести своевременное лечение.
Профилактические меры
Чтобы предупредить воспаление сосудов, нужно обязательно соблюдать профилактику васкулита. Для этого используют:
- закаливающие процедуры;
- режим сна и отдыха;
- курсы массажа;
- утреннюю гимнастику и пробежки.
Также стоит внимательно относиться к медикаментам, и не принимать никакие препараты без назначения и контроля врача.
Частые вопросы
Каковы прогнозы на васкулит?
При своевременном обращении к врачу выживаемость пациентов составляет 90%.
Можно ли лечить васкулит дома?
Если состояние пациента и выявленная стадия развития болезни это позволяет, то можно. Госпитализируют только самые сложные случаи. Остальные могут принимать лекарственные препараты самостоятельно.
К кому при подозрении на васкулит обращаться за помощью?
В первую очередь стоит записаться на прием к терапевту, который после сбора анамнеза направит пациента к узким специалистам: сосудистому хирургу, кардиологу, гематологу и т.д.
Васкулиты
Васкулиты — группа клинически неоднородных заболеваний, их характерный признак — воспаление и некроз стенок кровеносных сосудов. Выделяют первичные (причина возникновения не установлена) и вторичные (проявления инфекционных, онкологических и ревматических заболеваний) васкулиты. Большинство васкулитов первичные, среди причин их возникновения большое значение имеет нарушение иммунного ответа организма (возникают циркулирующие иммунные комплексы, откладывающиеся в стенках сосудов и повреждающие их, также происходит формирование гранулем в стенках сосудов и вокруг них, которые атакуются клетками иммунной системы). Предрасполагающими факторами могут быть различные инфекции, ведущие к извращению иммунных реакций.
Возникают системные васкулиты чаще у мужчин среднего возраста, зимой и весной наблюдается увеличение числа заболевших.
В качестве классифицирующих критериев применяют клинические признаки, размер пораженных сосудов и виды клеточных инфильтратов.
По размеру пораженных сосудов выделяют васкулиты крупных сосудов:
- Болезнь Такаясу — гранулематозное воспаление дуги аорты и отходящих от нее сосудов. Воспаление носит характер панартериита с гранулемами из мононуклеаров и гигантских клеток. Высокий риск заболевания имеют молодые женщины. Генерализованная боль часто служит первым проявлением болезни. Позже возникают признаки ишемического поражения крупных артерий, включая сосудистые нарушения в верхних конечностях, стенокардию и сердечную недостаточность. Могут вовлекаться сосуды легких и брыжейки. При обследовании обнаруживают шумы над аортой, дефицит пульса и различные показатели кровяного давления на конечностях.
- Гигантоклеточный (височный) артериит. Гранулематозное воспаление сонной артерии и ее ветвей, иногда могут поражаться позвоночные и другие артерии. Болезнь редко возникает у лиц, моложе 50 лет. У 50% больных наблюдаются признаки, связанные с поражением сонных артерий и их ветвей (головные боли, глазные симптомы, дисфункция нижней челюсти, болезненность кожи головы, неврологические нарушения). Поражение височной артерии частая патология, отмечается болезненность, узелки или покраснение. При биопсии височной артерии выявляют гигантоклеточные инфильтраты в ее стенке.
При поражении сосудов средних размеров возникают:
- Болезнь Кавасаки (слизисто-кожно-железистый синдром) — острое заболевание детей младшего возраста и новорожденных, протекающее с лихорадкой, конъюнктивитом, диффузной пятнисто-папулезной сыпью, отеками, эритемой, шелушением кожи кистей и стоп. Поражаются слизистые губ, языка, увеличиваются шейные лимфоузлы. У 25% больных поражаются сосуды сердца, что приводит к аневризмам, инфарктам миокарда и внезапной смерти.
- Узелковый периартериит (полиартериит) характеризуется некрозом (из-за отложения иммунных комплексов в стенках сосудов и развитием воспаления) артерий малого и среднего калибра с клиническими признаками полисистемного заболевания. Возникают лихорадка, отсутствие аппетита и снижение массы тела. Наиболее часты поражения почек, развиваются гломерулонефрит и почечная недостаточность (в моче много белка, тяжелая почечная артериальная гипертензия). Артралгии, миалгии, поражения периферической нервной системы и кожи. При значительных повреждениях сосудов развиваются сердечная недостаточность, микроинсульты или диффузные изменения в центральной нервной системе и расстройства пищеварения. Легкие и селезенка не повреждаются.
При вовлечении в патологический процесс мелких сосудов:
- Болезнь Шенлейн-Геноха, системный васкулит мелких сосудов, возникающий преимущественно у детей после перенесенного стрептококкового фарингита. Возникает пурпура (мелкопятнистые кровоизлияния), полиартралгии или полиартрит, боли в животе или желудочно-кишечное кровотечение и иммунокомплексный гломерулонефрит. В области повреждений откладывается IgA. В большинстве случаев проявления спонтанно проходят за период от нескольких дней до нескольких недель.
- Аллергический ангиит (синдром Черджа-Стросс) характеризуется эозинофильной внутристеночной и околососудистой инфильтрацией сосудов и легочной ткани, повышенным содержанием эозинофилов в крови. Развивается эозинофильная пневмония и бронхиальная астма, моно- или полиневропатия. Почти у всех больных в анамнезе бронхиальная астма или аллергический ринит. Риск возникновения увеличивается при проживании или путешествиях в Индию, Цейлон, тропическую Африку, Южную Америку.
- Гранулематоз Вегенера — гранулематозный васкулит небольших сосудов верхних и нижних дыхательных путей и почек. Наблюдаются синуситы, риниты, кашель, затруднения дыхания и кровохарканье, на рентгенограммах выявляются единичные или множественные инфильтраты. Отмечают изменения в осадке мочи и симптомы почечной недостаточности. Кожа, суставы, сердце, глаза и нервная система поражаются редко.
- Синдром гиперергического васкулита (лейкоцитокластический или кожный васкулит). Иммунокомплексное воспаление небольших сосудов (артериол, капилляров, венул). Причина часто неизвестна. Считают, что во многих случаях васкулит служит извращенным иммунным ответом на некоторые лекарства (например, пенициллин) или вирусные и бактериальные антигены. Характерно поражение кожи с пурпурой, с участками мелких кровоизлияний и волдырей, изъязвлениями и другими повреждениями. Часто возникает полиартрит.
- Микроскопический полиангиит. Иммунные комплексы, осаждаясь на стенках мелких и средних артерий вызывают некротизирующий артериит. Характерно развитие некротизирующего гломерулонефрита и легочного капиллярита.
- Эссенциальная криоглобулинемия — васкулит, вызванный криоглобулиновыми комплексами (возникает закупорка сосудов и воспалительные изменения стенки) с и сочетающийся с сывороточной недостаточностью: поражение возникает через дней после приема некоторых лекарств (пенициллина, сульфаниламидов) или как ответ на чужеродные антигены. Возникает крапивница, пурпура, артриты или артралгии, лимфаденопатия и гломерулонефрит. Характерно исчезновение симптомов после удаления причинного агента.
Диагностика
При осмотре обращают особое внимание на признаки возможной ишемии органов или сосудистых аномалий.
Конституциональные жалобы: слабость, отсутствие аппетита, похудание, лихорадка. Обращают внимание на признаки ишемии органов в анамнезе: стенокардия, затруднения движений в конечностях или нижней челюсти, нарушения зрения, транзиторные ишемические атаки и др. Лабораторные исследования часто указывают на наличие воспалительного процесса, подтверждают наличие ишемии (повышение креатинина, активности ферментов), специфические тесты позволяют предположить гранулематоз Вегенера, эссенциальную криоглобулинемию. Если клинические признаки позволяют предположить васкулит, проводят биопсию или висцеральную ангиографию. Аортографию и МРТ применяют при диагностике болезни Такаясу.
Лечение больных васкулитами комплексное. Важно начать лечение как можно раньше и следить за вовлечением внутренних органов и темпом прогрессирования болезни.
- Удаление антигенов. Прекращают прием препаратов, способных вызывать васкулиты. Применяют плазмаферез и другие методы экстракорпоральной гемокоррекции.
- Иммуносупрессивная терапия применяется при лечении васкулитов, не связанных с наличием известных антигенов. Применяются кортикостероиды (в виде монотерапии), цитостатики (препараты выбора при гранулематозе Вегенера) добавляют к кортикостероидам при невозможности уменьшения дозы последних без ухудшения состояния больного.
- Дополнительно назначаются препараты, улучшающие микроциркуляцию и реологические свойства крови.
Прогноз напрямую зависит от ранней диагностики, постоянного контроля лабораторных показателей и проведения других необходимых обследований.
© 2022 ФГБУ «НМХЦ им. Н.И. Пирогова» Минздрава России. Использование материалов сайта полностью или частично без письменного разрешения строго запрещено.
105203 г. Москва, ул. Нижняя Первомайская, д. 70 (схема проезда).
Единый телефон контакт-центра: .
Факс: +7 499 463-65-30.
Карта сайта
Васкулиты кожи
Васкулиты кожи — группа заболеваний мультифакторной природы, при которых ведущим признаком является воспаление кровеносных сосудов дермы и подкожной клетчатки.
Васкулиты кожи — группа заболеваний мультифакторной природы, при которых ведущим признаком является воспаление кровеносных сосудов дермы и подкожной клетчатки.
Трудность в освещении этой темы заключается в том, что до настоящего времени нет общепринятой классификации и даже согласованной терминологии васкулитов. В настоящее время описано около 50 различных нозологических форм, и разобраться в этом многообразии непросто. Пестрота клинических проявлений и недостаточно изученные патогенетические механизмы привели к тому, что под разными названиями может скрываться лишь вариант основного типа поражения кожи. Также, помимо первичных васкулитов, в основе которых лежит воспалительное поражение сосудов кожи, выделяют и вторичные васкулиты (специфические и неспецифические), развивающиеся на фоне определенного инфекционного (сифилис, туберкулез и др.), токсического, паранеопластического или аутоиммунного (системная красная волчанка, дерматомиозит и др.) процесса. Возможна трансформация васкулита кожи в системный процесс с поражением внутренних органов и развитием тяжелых, иногда опасных для жизни осложнений.
Васкулиты кожи — заболевания полиэтиологические. Наиболее часто наблюдается связь с фокальной инфекцией (стрептококки, стафилококки, микобактерии туберкулеза, дрожжевые грибы, вирусы и др.). Определенное значение имеет повышенная чувствительность к ряду лекарственных веществ, в частности к антибиотикам и сульфаниламидным препаратам. Нередко, несмотря на тщательно собранный анамнез и проведенное обследование, этиологический фактор остается невыясненным. Среди факторов риска при васкулитах следует учитывать: возраст (наиболее уязвимы дети и пожилые люди), переохлаждение, чрезмерную инсоляцию, тяжелые физические и психические нагрузки, травмы, операции, заболевания печени, сахарный диабет, гипертонию. Патогенетическим механизмом развития васкулитов кожи в настоящее время считается образование циркулирующих иммунных комплексов с последующей их фиксацией в эндотелии, хотя окончательно это доказано не для всех заболеваний данной группы.
Васкулиты кожи — это неоднородная группа заболеваний, и клинические проявления их чрезвычайно разнообразны. Однако существует целый ряд общих признаков, объединяющих эти дерматозы:
1) воспалительный характер изменений кожи;
2) симметричность высыпаний;
3) склонность к отеку, кровоизлияниям и некрозу;
4) первичная локализация на нижних конечностях;
5) эволюционный полиморфизм;
6) связь с предшествующими инфекционными заболеваниями, приемом лекарств, переохлаждением, аллергическими или аутоиммунными заболеваниями, с нарушением венозного оттока;
7) острое или обостряющееся течение.
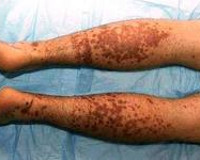
Поражения кожи при васкулитах многообразны. Это могут быть пятна, пурпура, узелки, узлы, некрозы, корки, эрозии, язвы и др., но основным клиническим дифференциальным признаком является пальпируемая пурпура (геморрагическая сыпь, возвышающаяся над поверхностью кожи и ощущаемая при пальпации).
Общепринятой классификации васкулитов не существует. Систематизируют васкулиты по разным принципам: этиологии и патогенезу, гистологической картине, остроте процесса, особенностям клинических проявлений. Большинство клиницистов пользуются преимущественно морфологическими классификациями кожных васкулитов, в основу которых обычно положены клинические изменения кожи, а также глубина расположения (и соответственно калибр) пораженных сосудов. Выделяют поверхностные (поражение сосудов дермы) и глубокие (поражение сосудов на границе кожи и подкожной клетчатки) васкулиты. К поверхностным относят: геморрагический васкулит (болезнь Шенлейна–Геноха), аллергический артериолит (полиморфный дермальный ангиит), лейкокластический геморрагический микробид Мишера–Шторка, а также хронические капилляриты (гемосидерозы): кольцевидная телеангиэктатическая пурпура Майокки и болезнь Шамберга. К глубоким: кожную форму узелкового периартериита, острые и хронические узловатые эритемы.
Геморрагический васкулит — системное заболевание, поражающее мелкие сосуды дермы и проявляющееся пальпируемой пурпурой, артралгиями, поражением желудочно-кишечного тракта (ЖКТ) и гломерулонефритом. Встречается в любом возрасте, но наибольшему риску подвергаются мальчики в возрасте от 4 до 8 лет. Развивается после инфекционного заболевания, через 10–20 дней. Острое начало заболевания, с повышением температуры и симптомами интоксикации чаще всего наблюдается в детском возрасте. Выделяют следующие формы геморрагического васкулита: кожная, кожно-суставная, кожно-почечная, абдоминально-кожная и смешанная. Течение может быть молниеносным, острым и затяжным. Длительность заболевания различна — от нескольких недель до нескольких лет.
Процесс начинается симметрично на нижних конечностях и ягодицах. Высыпания имеют папулезно-геморрагический характер, нередко с уртикарными элементами, при надавливании не исчезают. Окраска их меняется в зависимости от времени появления. Высыпания возникают волнообразно (1 раз в 6–8 дней), наиболее бурными бывают первые волны сыпи. Суставной синдром появляется либо одновременно с поражением кожи, либо через несколько часов. Чаще всего поражаются крупные суставы (коленные и голеностопные).
Одним из вариантов заболевания является так называемая некротическая пурпура, наблюдаемая при быстром течении процесса, при котором появляются некротические поражения кожи, изъязвления, геморрагические корки.
Наибольшие трудности вызывает диагностика абдоминальной формы геморрагического васкулита, так как высыпания на коже не всегда предшествуют желудочно-кишечным явлениям (рвоте, схваткообразным болям в животе, напряжению и болезненности его при пальпации, кровью в стуле).
Почечная форма проявляется нарушением деятельности почек различной степени выраженности, от кратковременной нестойкой гематурии и альбуминурии до выраженной картины острого гломерулонефрита. Это поздний симптом, он никогда не встречается до поражения кожи.
Молниеносная форма геморрагического васкулита характеризуется крайне тяжелым течением, высокой лихорадкой, распространенными высыпаниями на коже и слизистых, висцерапатиями, может закончиться смертью больного.
Диагностика заболевания базируется на типичных клинических проявлениях, в атипичных случаях проводится биопсия. При абдоминальной форме необходимо наблюдение хирурга. Рекомендуется наблюдение нефролога в течение трех месяцев после разрешения пурпуры.
Термином «аллергический артериолит» Ruiter (1948) предложил называть несколько родственных форм васкулитов, отличающихся клиническими проявлениями, но имеющих ряд общих этиологических, патогенетических и морфологических признаков.
Патогенетическими факторами болезни считают простуду, фокальные инфекции. Высыпания располагаются обычно симметрично и имеют полиморфный характер (пятна, папулы, пузырьки, пустулы, некрозы, изъязвления, телеангиэктазии, волдыри). В зависимости от преобладающих элементов выделяют три формы заболевания: геморрагический тип, полиморфно-узелковый (соответствует трехсимптомной болезни Гужеро–Дюперра) и узелково?некротический (соответствует узелково?некротическому дерматиту Вертера–Дюмлинга). При регрессе сыпи могут оставаться рубцовые атрофии и рубчики. Заболевание склонно к рецидивам. Нередко перед высыпаниями больные жалуются на недомогание, усталость, головную боль, в разгар заболевания — на боли в суставах (которые иногда припухают) и в животе. Диагностика всех типов заболевания сложна из-за отсутствия типичных, характерных симптомов. При гистологическом исследовании выявляется фибриноидное поражение сосудов мелкого калибра с образованием инфильтративных скоплений из нейтрофилов, эозинофилов, лимфоцитов, плазматических клеток и гистиоцитов.
Геморрагический лейкокластический микробид Мишера–Шторка по клиническому течению сходен с другими формами полиморфных дермальных васкулитов. Признаком, позволяющим выделить это заболевание как самостоятельное, является наличие феномена — лейкоклазии (распад ядер зернистых лейкоцитов, приводящий к образованию ядерной пыли) при гистологическом исследовании. Таким образом, геморрагический лейкокластический микробид может трактоваться как дерматоз, обусловленный хронической фокальной инфекцией (внутрикожные тесты со стрептококковым антигеном положительные), протекающий с выраженной лейкоклазией.
Хронические капилляриты (гемосидерозы), в отличие от остро протекающих пурпур, характеризуются доброкачественным течением и являются исключительно кожными заболеваниями.
Болезнь Шамберга — представляет собой лимфоцитарный капиллярит, который характеризуется наличием петехий и коричневых пурпурных пятен, возникающих чаще всего на нижних конечностях. Пациентов беспокоит исключительно как косметический дефект.
Пурпура Майокки характеризуется появлением на нижних конечностях розовых и ливидно-красных пятен (без предшествующей гиперемии, инфильтрации), медленно растущих с образование кольцевидных фигур. В центральной части пятна развивается небольшая атрофия и ахромия, выпадают пушковые волосы. Субъективные ощущения отсутствуют.
Узелковый периартериит характеризуется некротизирующим воспалением мелких и средних артерий мышечного типа с последующим образованием аневризм сосудов и поражением органов и систем. Наиболее часто встречается у мужчин среднего возраста. Из этиологических факторов важнейшими являются непереносимость лекарств (антибиотиков, сульфаниламидов), вакцинация и персистирование HbsAg в сыворотке крови. Заболевание начинается остро или постепенно с симптомов общего характера — повышения температуры тела, быстро нарастающего похудания, боли в суставах, мышцах, животе, кожных высыпаний, признаков поражения ЖКТ, сердца, периферической нервной системы. Со временем развивается полевисцеральная симптоматика. Особенно характерно для узелкового периартериита поражение почек с развитием гипертонии, которая иногда приобретает злокачественный характер с возникновением почечной недостаточности. Выделяют классическую и кожную форму заболевания. Высыпания на коже представлены узелками — одиночными или группами, плотными, подвижными, болезненными. Характерно образование узлов по ходу артерий, иногда образуют тяжи. Локализация на разгибательных поверхностях голеней и предплечий, на кистях, лице (брови, лоб, углы челюсти) и шеи. Нередко не видны на глаз, могут определяться только пальпаторно. В центре может развиваться некроз с образованием длительно незаживающих язв. Периодически язвы могут кровоточить в течение нескольких часов (симптом «кровоточащего подкожного узла»).
Иногда единственным проявлением заболевания может быть сетчатое или ветвистое ливедо (стойкие фиолетово?красные пятна), локализующиеся на дистальных отделах конечностей, преимущественно на разгибательных поверхностях или пояснице. Характерно обнаружение по ходу ливедо узелков.
Диагностика заболевания основывается на сочетании поражения ряда органов и систем с признаками значительного воспаления, с лихорадкой, изменениями прежде всего в почках, в сердце, наличии полиневрита. Специфических для этой болезни лабораторных показателей не существует. Решающее значение для диагноза имеет динамическое клиническое наблюдение за больным.
Острая узловатая эритема — это панникулит, который характеризуется наличием болезненных розовых узлов на разгибательной поверхности нижних конечностей. Сопровождается лихорадкой, недомоганием, диареей, головной болью, конъюнктивитом и кашлем. Среди взрослых узловатая эритема в 5–6 раз чаще встречается у женщин, пиковый возраст — 20–30 лет. В основе заболевания гиперчуствительность к различным антигенам (бактерии, вирусы, грибы, новообразования и заболевания соединительной ткани). Половина случаев является идиопатическими. Диагностика основывается на данных анамнеза и физического осмотра. Необходимо провести полный анализ крови, рентгенограмму легких (выявляется двусторонняя аденопатия в области корней легких), мазок из зева или быстрый тест на стрептококки.
Хроническая узловая эритема — это группа различных видов узловатых дермогиподермитов. Чаще болеют женщины 30–40 лет. На голенях возникают узлы различной величины с покрасневшей над ними кожей, без наклонности к некрозу и изъязвлению. Воспалительные явления в области высыпаний и субъективные ощущения (артралгии, миалгии) мало выражены. Клинические варианты хронической узловатой эритемы имеют свои особенности, например наклонность узлов к миграции (мигрирующая эритема Беферштедта) или асимметрия процесса (гиподермит Вилановы–Пиноля).
Тактика ведения больного васкулитом кожи
- Классифицировать заболевание (характерная клиническая картина, анамнез, гистологическое исследование).
- Поиск этиологического фактора, но в 30% случаев его установить не удается (поиск очагов хронической инфекции, микробиологические, иммунологические, аллергологические и другие исследования).
- Оценка общего состояния и определение степени активности заболевания: общий анализ крови и мочи, биохимический анализ крови, коагулограмма, иммунограмма. Степень активности васкулитов: I. Высыпания не обильные, температура тела не выше 37,5, общие явления незначительные, СОЭ не выше 25, С-реактивный белок не более ++, комплемент более 30 ед. II. Высыпания обильные (выходят за пределы голени), температура тела выше 37,5, общие явления — головная боль, слабость, симптомы интоксикации, артралгии; СОЭ выше 25, С-реактивный белок более ++, комплемент менее 30 ед., протеинурия.
- Оценка признаков системности (исследование по показаниям).
- Определение вида и режима лечения в зависимости от степени активности: I ст. — возможно лечение в амбулаторных условиях; II ст. — в стационаре. Во всех случаях обострений васкулитов кожи необходим постельный режим, так как у таких больных обычно резко выражен ортостатизм, который следует соблюдать до перехода в регрессирующую стадию. Рекомендуется диета с исключением раздражающей пищи (алкогольные напитки, острые, копченые, соленые и жареные блюда, консервы, шоколад, крепкий чай и кофе, цитрусовые).
- Этиологическое лечение. Если есть возможность устранить причинный агент (лекарство, химикаты, инфекции), то быстро следует разрешение кожных очагов и другого лечения не требуется. Но надо помнить, что при санации очагов инфекции может наблюдаться усиление сосудистого процесса.
- Патогенетическое лечение.
- Профилактические мероприятия: диспансеризация, предупреждение провоцирующих факторов (инфекции, переохлаждение, инсоляции, стрессы и др.), рациональное использование лекарственных средств, трудоустройство, лечебная физкультура, санаторно-курортное лечение.
Лечение геморрагического васкулита
- Глюкокортикостероиды (преднизалон до 1,5 мг/кг) — облегчают проявление кожно-суставного синдрома, но не укорачивают заболевание и не предотвращают поражение почек. Назначаются в тяжелых случаях и под прикрытием гепарина, т. к. повышают свертываемость крови.
- Нестероидные противовоспалительные средства (НПВС) в обычных терапевтических дозировках. Выбор конкретного препарата принципиального значения не имеет (индометацин, диклофенак, ацетилсалициловая кислота).
- Антикоагулянты и антиагреганты. Гепарин при распространенном процессе 300–400 ЕД/кг/сутки. Продолжительность курса должна составлять не менее 3–5 недель. Под контролем коагулограммы.
- Лечебный плазмаферез, когда проявления заболевания не устраняются перечисленными средствами.
- Никотиновая кислота в переносимых дозах в/в капельно.
- Не следует применять: антигистаминные препараты (возможно только в самом начале заболевания), препараты кальция, все витамины.
Лечение васкулитов кожи
1) НПВС (напроксен, диклофенак, Реопирин, индометацин и др.);
2) салицилаты;
3) препараты Са;
4) витамины Р, С, антиоксидантный комплекс;
5) сосудорасширяющие средства (ксантинола никотинат, пентоксифиллин);
6) 2% раствор йодида калия по 1 ст. л. 3 раза в день (узловатая эритема);
7) антикоагулянты и антиагреганты;  методы детоксикации в/в капельно;
методы детоксикации в/в капельно;
9) глюкокортикостероиды (ГКС) по 30–35 мг/сутки в течение 8–10 дней;
10) цитостатики;
11) ультравысокочастотная терапия, диатермия, индуктотермия, ультразвук с гидрокортизоном, ультрафиолетовое облучение.
Наружное лечение. При эрозивно-язвенных высыпаниях
1) 1–2% растворы анилиновых красителей;
2) эпителизирующие мази (солкосерил);
3) мази, содержащие глюкокортикоиды, и др.;
4) примочки или мази протеолитическими ферментами (Химопсин, Ируксол);
5) апликации Димексида;
При узлах — сухое тепло.
Лечение не должно заканчиваться с исчезновением клинических проявлений заболевания. Оно продолжается до полной нормализации лабораторных показателей, а в последующие полгода-год больным проводится поддерживающее лечение