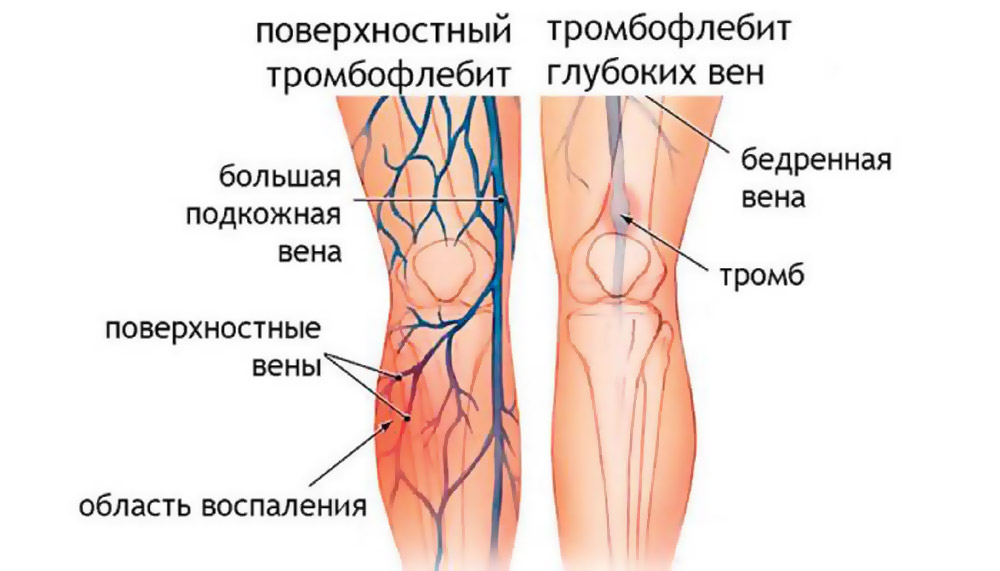
Тромбофлебит
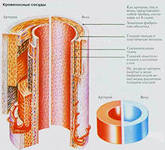
Тромбофлебитом называется воспаление венозной стенки с образованием в просвете вены тромба. Чаще всего тромбофлебит возникает в венах нижних конечностей, но в отдельных случаях может локализоваться в венах: верхних конечностей, грудной клетки, шеи.
Тромбофлебитом специалисты обычно называют воспаление и тромбоз поверхностных подкожных вен. В случае тромбоза глубоких вен чаще применяют другой термин — «флеботромбоз».
В случае воспаления сосудистой стенки, при отсутствие тромба в просвете вены, применяется термин «флебит».
Причины тромбофлебита
Основные причины появления тромбоза вен:
- воспалительный процесс (местный и/или общий),
- замедление тока крови по венозным сосудам, приводящее к венозному застою (например, вследствие варикозной болезни),
- наследственная или приобретенная склонность крови к образованию тромбов (коагулопатии или тромбофилические состояния),
- повреждение венозной стенки (иногда даже незначительная травматизация сосуда, например катетеризация вены).
Симптомы тромбофлебита
- болезненность,
- появление местного отека конечности,
- подъем температуры,
- уплотнение и покраснение по ходу пораженной вены.
В случае тромбофлебита поверхностных вен пациент может отмечать постепенное нарастание интенсивности описанных выше изменений в течение нескольких дней.
При наличии этих симптомов необходимо обязательно проконсультироваться со специалистом.
Однако при тромбозе глубоких вен (флеботромбозе) основным симптомом чаще всего является отек пораженной конечности, хотя следует помнить, что многие пациенты при этой форме заболевания, могут в течение длительного времени не иметь никаких симптомов.
Если отек и болевой синдром носят выраженный характер, а такжке сопровождаются высокой лихорадкой или одышкой с приступами кашля или болями в груди, необходимо осуществить вызов бригады скорой медицинской помощи.
Эти симптомы могут означать развитие тромбоза глубоких вен, что значимо увеличивает вероятность отрыва тромба и его миграцию в сосуды легких.
Факторы риска развития тромбофлебита
- беременность, роды, гинекологические операции (в т.ч. аборты). ;
- длительный постельный режим (например, после хирургических и ортопедических операций);
- инфекционные заболевания;
- инсульт приводящий к параличу конечностей;
- неподвижное положение тела во время длительного путешествия на автомобиле или самолете;
- ожирение;
- онкологические заболевания (в т.ч. оперативное лечение злокачественных новообразований, лучевая терапия и химиотерапия);
- обезвоживание;
- применение гормональных контрацептивов и других препаратов половых гормонов в целях заместительной терапии;
- повышенная свертываемость крови (гипергомоцистеинемия, антифосфолипидный синдром и пр.);
- пункция и/или катетеризация вен.
Чем больше факторов риска имеется у пациента, тем выше риск развития тромбофлебита.
Если у вас есть один и более факторов из выше перечисленного списка, проконсультируйтесь у специалиста о методах профилактики венозного тромбоза.
Чем опасен тромбофлебит
Распространение поверхностного тромбофлебита на систему глубоких вен сопровождается риском развития жизнеугрожающих осложнений, наиболее опасным является отрыв и миграция фрагментов тромба в сосуды легких (эмболия лёгочной артерии).
Поражение магистральных вен конечностей тромботическим процессом (закупорка крупных вен) приводит к развитию посттромбофлебитического синдрома (ПТФС) и хронической венозной недостаточности (ХВН).
Подтверждение диагноза «тромбофлебит»
Во время проведения осмотра, специалист индивидуально подбирает необходимый минимум исследований для каждого конкретного случая. Для подтверждения или исключения тромбофлебита нижних конечностей, ваш доктор может выбрать один из ниже перечисленных методов диагностики:
- Анализы крови (клинический анализ крови, коагулограмма, Д-димер);
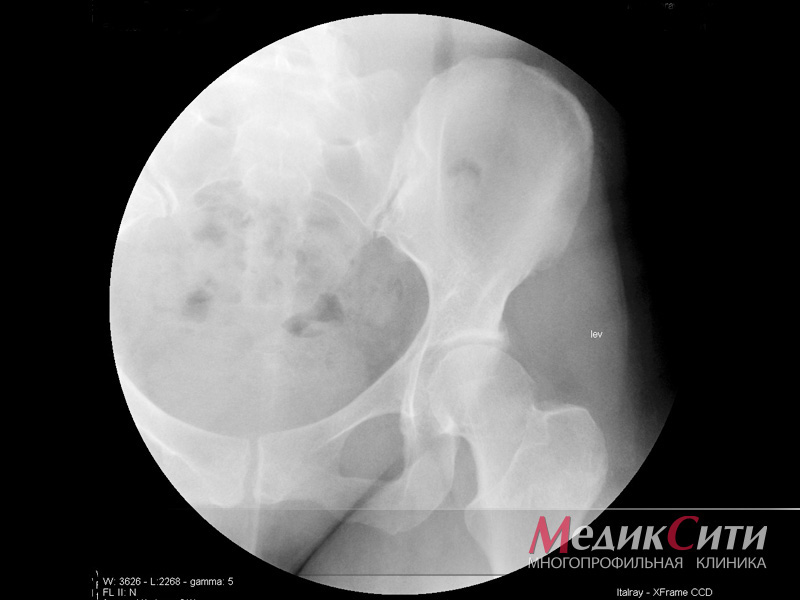
- Венография (рентген-исследование венозного русла с помощью введения контрастного препарата, прокрашивающего сосуды изнутри). В настоящее время, в связи с развитием малотравматичных и высокоинформативных методов исследований (прежде всего дуплексного ангиосканирования) применяется крайне редко; и магнитно-резонансная томография в сосудистом режиме — выполняется в ситуациях, когда ультразвуковые методы диагностики малоинформативны;
- Ультразвуковые методы диагностики (доплерография и дуплексное ангиосканирование) — на текущий день являются «золотым стандартом» диагностики тромбофлебита.
После установления диагноза вам могут потребоваться дополнительная диагностика для выявления причин появления тромбофлебита, а также проведение контрольных исследований для уточнения характера динамики патологического процесса.
Методы лечения тромбофлебита
Лечение тромбофлебита поверхностных вен
В этом случае специалист может рекомендовать лечение в амбулаторных условиях. В список рекомендаций могут входить препараты:
- оказывающие противовоспалительное действие (нестероидные противовоспалительные средства например: Нимесил, Ибупрофен, Диклофенак, Найз и пр.); ;
- методы компрессионного воздействия (эластичные бинты или компрессионный трикотаж и пр.);
- флеботонические средства (Детралекс, Флебодия, Антистакс, Вазокет и пр.).
При тромбофлебите поверхностных вен пациент редко нуждается в госпитализации и, при правильном лечении, а также тщательном соблюдении врачебных рекомендаций обычно быстро наступает облегчение.
При прогрессировании поверхностного тромбофлебита (роста границы тромба) может потребоваться хирургическая профилактика тромбоэмболии (отрыва и миграции тромботических масс в сосуды легких) и распространения тромбоза на систему глубоких вен. Оперативное вмешательство в таком случае выполняется по срочным показаниям и чаще всего заключается в перевязке тромбированной поверхностной вены (большой или малой подкожной вены) в месте её впадения в систему глубоких вен и, при такой возможности, удалении варикозных (тромбированных и нетромбированных) вен.
Лечение тромбоза глубоких вен
1. Лекарственная терапия
Инъекции разжижающих кровь препаратов — антикоагулянтов (гепарин или его современные аналоги: клексан, фраксипарин, фрагмин). После терапии гепарином может быть назначен длительный прием таблетированной формы другого разжижающего кровь препарата — варфарина. Лечение антикоагулянтами проводится с целью предотвращения роста тромба и профилактики рецидива венозного тромбоза.
Если доктор назначил вам варфарин, строго следуйте рекомендациям по приему препарата и контролю за свертыванием крови.
Варфарин — сильное лекарственное средство, которое может вызвать ряд опасных побочных эффектов в случае несоблюдения врачебных рекомендаций.
2. Компрессионная терапия
Применение эластичных бинтов и подобора индивидуально компрессионного трикотажа — один из основных инструментов лечебного воздействия, а также профилактики при тромбозе глубоких вен. Проконсультируйтесь у специалиста о возможных, в вашем случае, методах компрессионной терапии.
3. Имплантация кава-фильтра
В некоторых случаях, особенно при наличии противопоказаний к разжижающим кровь препаратам или их неэффективности, приспособление кава-фильтр может быть установлено в главной вене тела пациента (нижней полой) для предотвращения миграции оторвавшихся фрагментов тромбов из вен нижних конечностей в сосуды легких. Кава-фильтр действует как ловушка для оторвавшихся тромбов. Фильтр может быть установлен на определенный период времени или постоянно. Эта процедура чаще всего выполняется под местной анестезией и не требует длительного пребывания пациента в стационаре.
4. Хирургическое лечение
Тромбэктомия, венозная ангиопластика и венозное шунтирование.
В некоторых случаях может потребоваться выполнение хирургического вмешательства направленного на удаление тромботических масс крупных венозных стволов (тромбэктомия) в области нижних конечностей, таза или живота. Для лечения длительно существующей закупорки иногда выполняется шунтирование или малотравматичное вмешательство (стентирование) пораженного сегмента магистральной вены.
Объем и характер оперативного вмешательства при тромбозе глубоких вен определяется сосудистым хирургом индивидуально.
5. Тромболизис
Растворение тромботических масс с помощью особых препаратов —тромболитиков (урокиназа, актилизе и пр.). Эта процедура может быть выполнена только на ранних стадиях заболевания и имеет ряд особых противопоказаний.
Рецидив тромбофлебита
Повторное возникновение тромбоза глубоких или поверхностных вен говорит о том, что причина его появления не устранена, либо проводимые профилактические меры недостаточны для коррекции имеющихся изменений. Обязательно проконсультируйтесь со специалистом для определения дальнейшей лечебной тактики лечения тромбофлебита.
Диета при тромбофлебите
Большое количество свежих овощей, фруктов, клетчатки, орехов, злаков, цельнозерновых сортов хлеба. Из продуктов растительного происхождения благотворным действием при венозных заболеваниях также обладают:
- гинкго билоба,
- имбирь,
- красный стручковый перец,
- корень валерианы,
- чеснок,
- ягоды боярышника.
Пищевые добавки и витамины:
- витамины С, А, Е и В6,
- льняное масло,
- магний и кальций (в комплексе),
- пикногенол.
Рекомендации по изменению образа жизни пациентов с тромбофлебитом
- Возвышенное положение нижних конечностей во время отдыха и сна;
- Избегать длительных статических нагрузок;
- Исключение тяжелой физической нагрузки (поднятие тяжестей);
- Избегать перегревания и обезвоживания (длительное пребывание в бане);
- Носить компрессионный трикотаж необходимого класса компрессии (определяется специалистом);
- Ограничение статических нагрузок (избегать длительного нахождения сидя, стоя без движения);
- Постоянная физическая активность — прогулки пешком, плавание, велосипед;
- Подбор удобной обуви и ортопедических стелек.
Запишитесь на прием
Сосудистый центр им. Т.Топпера оказывает квалифицированную помощь по всем видам заболеваний сосудов.
Для того, чтобы попасть на прием к сосудистому хирургу или пройти обследование просто позвоните по телефону +7 (812) 962-92-91 и согласуйте удобное для вас время.
Как подготовиться к операции
Вам предстоит оперативное лечение в нашем Центре. Подготовка к хирургическому вмешательству заключается в выполнении комплекса предоперационного обследования. По указанным ниже ссылкам Вы можете ознакомиться с перечнем необходимых исследований.
Тромбофлебит причины, симптомы, методы лечения и профилактики
Тромбофлебит — заболевание воспалительного характера, поражающее венозные каналы человека. Развивается при образовании тромба в сосуде. На первоначальных этапах имеет название флеботромбоз, отличается отсутствием признаков воспалительного процесса. Тромбофлебит глубоких вен нижних конечностей сопровождается перепадами давления тромбов. Возможна закупорка сосудов и развитие эмболии.
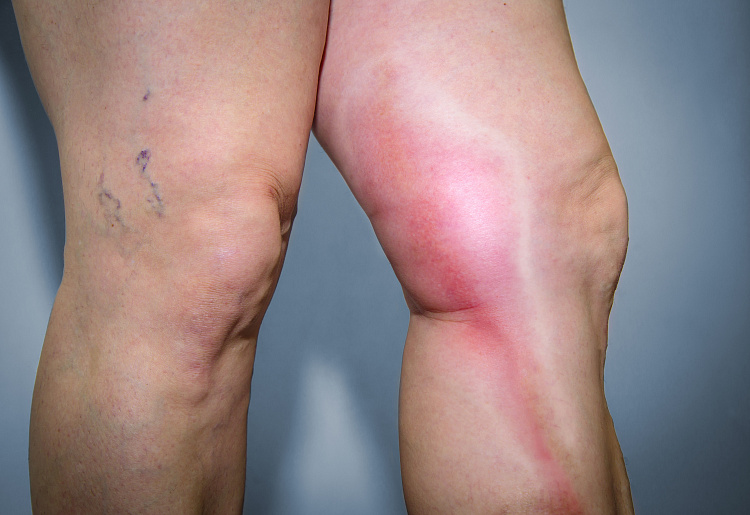
Симптомы тромбофлебита
При поражении поверхностных вен воспалительный процесс развивается после варикоза, чаще локализуется в области голени. Характеризуется следующей симптоматикой:
- контур расширенного сосуда, проявляется в виде узлов круглой формы, по мере развития болезни венозные шарики увеличиваются по длине;
- острые болезненные ощущения, покраснение кожных покровов, отёки
- боли усиливаются во время пальпации
- движения пораженной конечностью сопровождается болезненными ощущениями
- кожный зуд
- при возвышенном положении ноги болезненные ощущения уменьшаются
- кожные покровы в поражённой области становятся плотнее
- развивается воспаление окружающей ткани
- повышенная температура тела
При расположении рядом инфекционного очага развиваются следующие симптомы:
- болезненные ощущения по ходу артерии
- визуальное проявление контура канала
- расширение сетки поражённых вен
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 24 Марта 2021 года
Дата обновления: 26 Августа 2022 года
Содержание статьи
Причины
Тромбофлебит развивается вследствие повреждения сосудистых стенок. Частая причина прогрессирования болезни — варикозное расширение венозных каналов. Выделяют несколько факторов, провоцирующих тромбофлебит глубоких вен:
- сидячий образ жизни, при отсутствии физических нагрузок тромб увеличивается в размерах, провоцирует нарушения кровообмена
- повреждение стенки сосудистого канала иглой
- инфекционное заболевание
- проникновение в сосуд токсичных веществ
- врожденные заболевания, связанные со свертываемостью крови
Выделяют факторы, увеличивающие риск возникновения тромбофлебита:
- избыточная масса тела
- длительное пребывание в одной позе, например при постельном режиме после оперативного вмешательства
- злоупотребление алкогольными напитками, курение, прием наркотических препаратов
- нарушения гормонального фона
- процесс вынашивания ребенка, объясняется сдавливанием крупных венозных каналов в области малого таза увеличенной маткой
- заболевания злокачественного характера
- физические повреждения верхних или нижних конечностей
- аллергические реакции
- паралич верхних или нижних конечностей вследствие инсультов или болезней центральной нервной системы
- изменения качества кровеносных телец
- нарушение оттока крови
- переливания крови
Стадии развития тромбофлебита
Выделяют несколько стадий:
- третья стадия характеризуется образованием тромба, который чаще исчезает самостоятельно
- вторая стадия отличается отделением сформировавшегося тромба от стенки сосудистого канала, уплотнение может проникнуть через кровь в систему любого органа
- первая стадия характеризуется перекрыванием доступа крови,увеличением в размерах венозного канала, развитием дискомфорта
Разновидности
Выделяют несколько видов заболевания:
Острый тромбофлебит
Характеризуется быстрым развитием заболевания. Первый признак — острые болезненные ощущения вдоль кровотока пораженной области. Повышается общая температура тела. Требует постельного режима и вызова врача на дом. Острая разновидность тромбоза характеризуется высоким риском осложнений.
Постинъекционный тромбофлебит
В процессе лечения варикоза при помощи склеротизации нарушение методики выполнения процедуры провоцирует воспалительный процесс.
Хронический тромбофлебит
Характеризуется отсутствием ярко выраженной симптоматики. Болезненные ощущения возникают периодически, чаще после физической нагрузки на нижние конечности. Отёчность незначительна.
Тромбофлебит во время беременности
Первые симптомы развиваются в начале второго триместра — образование сосудистых звездочек на кожных покровах, увеличение венозных каналов, развитие болезненных ощущений. В вечернее время появляются отёки, периодически возникают судороги. Важно вовремя обратиться к врачу и соблюдать все рекомендации.
Диагностика
Врач уточняет симптоматику, назначает прохождение инструментальных процедур для определения протяженности тромба, оценки вероятности отрыва уплотнения от стенки. Пациента направляют на исследование крови для определения свёртываемости. Проводят исследование сосудистых каналов при помощи ультразвуковых методик, назначают рентгенографию, компьютерную томографию. В сети клиник ЦМРТ для диагностики тромбофлебита используют:
Тромбофлебит
Тромбофлебит — это воспаление внутренней оболочки стенок вен, с отложением на них тромботических масс, которые могут закупоривать полностью сосуд либо располагаться пристеночно. В нашей стране тромбофлебитом принято называть поражение поверхностных подкожных вен.
Существует и другое понятие — флеботромбоз. Этот термин используются, когда речь идет о поражении глубоких вен нижних конечностей. стоит отметить что в международной классификации болезней нет второго термина.
Существует 3 группы факторов которые могут влиять на развитие тромбофлебита:
Изменение свойств крови (повышенная свертываемость).
Повреждение сосудистой стенки.
Замедление тока крови.
К первой группе относятся постановка венозных катетеров, различные внутривенные манипуляции, операции, травмы и переломы, обездвиживание конечностей или всего тела.
Повышенная свертываемость может наблюдаться при ряде заболеваний таких как тромбофилия, онкологические болезни, инфаркт миокарда, инсульт, ожирение, сердечная недостаточность. А также при приеме некоторых лекарств: оральные контрацептивы, гормональная заместительная терапия, химиотерапия.
Большое значение имеет также возраст ( старше 40 лет), курение, обезвоживание организма и, конечно, наличие перенесенного тромбоза.
Как правило, тромбофлебит является осложнением варикозной болезни и развивается в варикозно расширенных поверхностных венах ног.
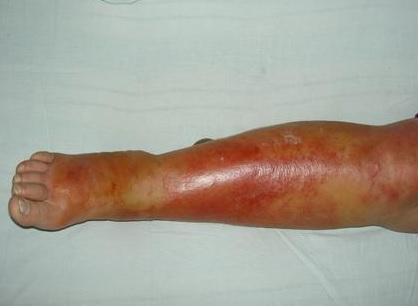
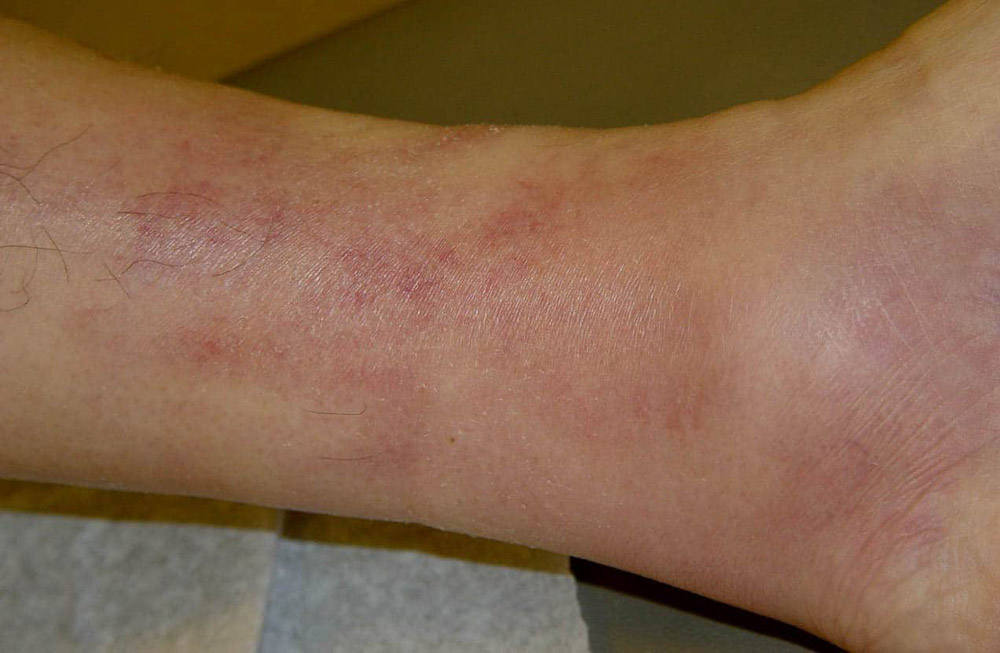
Тромбофлебит поверхностных вен начинается с боли в ногах, не очень сильной. Болит кожа по ходу подкожных вен. Кожа над тромбированными венами краснеет, воспаляется, становится теплее обычной кожи на ощупь.
Наблюдается небольшое повышение температуры тела — до 37,5 С, реже — до 38 С. Через некоторое время (обычно через 5-6 дней) температура возвращается в норму или остается на уровне небольшого повышения. Иногда тромбофлебиты нижних конечностей протекают вообще без повышения температуры тела.
Сопутствующий признак тромбофлебита — небольшой отек той ноги, где сформировался тромб. Кожа по ходу вен воспаляется полосами. Потом начинают появляться уплотненные участки кожи различной величины. Их размер зависит от диаметра тромбированных вен. Эти уплотненные участки хорошо прощупываются и на самом деле являются тромбами. Однако, далеко не всегда уплотненные участки могут показать границу патологического процесса. Истинную ее распространенность могут выявить лишь инструментальные методы диагностики.
Помимо визуальных симптомов, страдает также функция нижней конечности. Ходьба сопровождается болезненностью.
Диагностика тромбофлебита в большинстве случаев не вызывает существенных затруднений. Применяются инструментальные методы исследования.
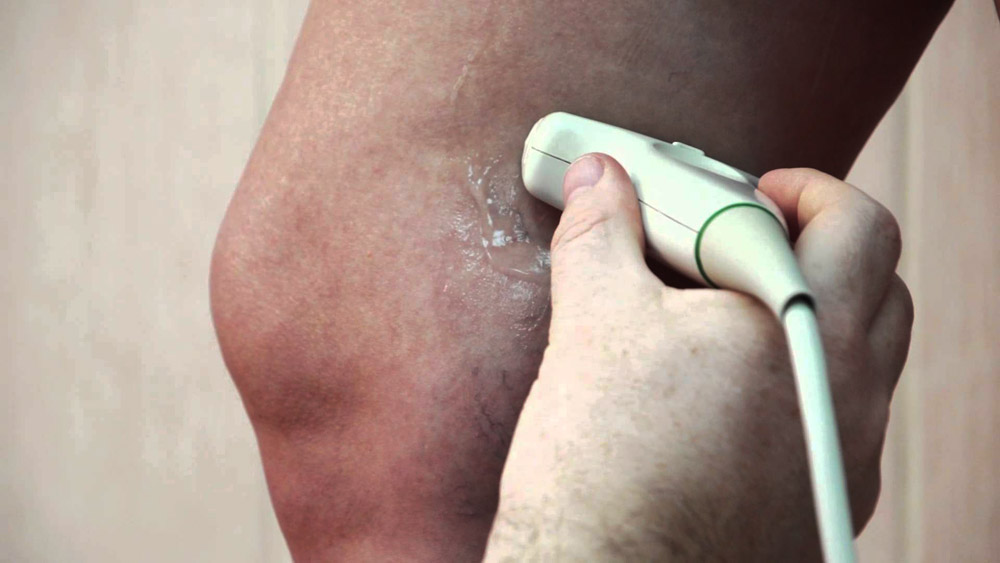
Наиболее точную диагностическую информацию предоставляет ультразвуковое дуплексное ангиосканирование с цветовым кодированием кровотока. Это исследование позволяет оценить состояние стенок и просвета вен, наличие в них тромботических масс, характер тромба и даже ориентировочно судить о его «возрасте», т.е. степени организации.
Ультразвуковое сканирование подкожных вен дает возможность с абсолютной точностью выявить истинную протяженность тромбоза.
Роль лабораторной диагностики невелика. Общий анализ крови выявляет умеренно выраженные признаки воспаления. Иногда в лечебном учреждении назначают анализ крови на д-димер. Но он служит лишь подтверждением процесса тромбообразования в организме и не показывает локализацию процесса или его распространенность.
Одни и те же симптомы могут быть признаками разных заболеваний, а болезнь может протекать не по учебнику. Не пытайтесь лечиться сами — посоветуйтесь с врачом.
Большинство пациентов с тромбофлебитом могут лечиться консервативно в амбулаторных условиях.
Хирургическое лечение
Неотложная госпитализация в хирургические стационары (желательно в специализированные сосудистые или флебологические отделения) необходима при восходящих формах тромбофлебита стволов большой и малой подкожных вен, когда возникает угроза перехода тромбоза на глубокие вены. Такие больные должны быть оперированы в экстренном порядке после ультразвукового сканирования.
Хирургическое лечение включает в себя перевязку подкожных вен или удаление всех варикозно расширенных (тромбированных и нетромбированных) вен.
Консервативное лечение
Консервативное лечение тромбофлебита должно быть направлено на устранение воспалительного и локального тромботического процессов. Режим, который предписывается больным, должен быть активным.
Ошибкой следует признать назначение постельного режима, поскольку деятельность мышечно-венозной помпы голени обеспечивает интенсивный кровоток в глубоких венах, препятствуя развитию в них тромбоза.
В первые дни развития тромбофлебита, когда максимально выражены воспалительные явления и требуется активное местное лечение, целесообразно в первые 7-10 дней формировать бандаж с помощью эластических бинтов средней степени растяжимости. По мере стихания воспалительных явлений для компрессионного лечения может быть с успехом использован медицинский трикотаж — гольфы, чулки или колготы 2-3 компрессионного класса.
Простой, но действенной мерой является местное охлаждение, дающее хороший обезболивающий эффект.
При тромбофлебите оправдано использование различных форм нескольких классов фармацевтических препаратов:
нестероидных противовоспалительных средств (НПВС);
флеботоников растительного происхождения
Нестероидные противовоспалительные средства в лечении тромбофлебита
Из группы НПВС наиболее эффективными при данном заболевании являются диклофенак и кетопрофен. Эти препараты оказывают не только мощное противовоспалительное, но и хорошее обезболивающее действие.
Гель кетопрофена наносят 2-3 раза в день в количестве 3-5 г (1 см мази, выдавленной из тюбика) непосредственно на пораженный участок конечности и легкими круговыми движениями пальцев рук втирают в кожу.
Быстрый эффект дают внутримышечные инъекции НПВС, а также использование их в ректальных свечах. Эти способы применения указанных средств уменьшают частоту и выраженность осложнений.
Эффективным средством лечения тромбофлебита являются производные рутина (рутозид, троксевазин, троксерутин), представляющие собой универсальные протекторы венозной стенки и оказывающие выраженное противовоспалительное действие. Суточная доза различных троксерутинов обычно составляет 1200 мг.
Гепарин, как антикоагулянт, оказывает мощное противотромботическое и противовоспалительное действие. Он является обязательным в лечении тромбофлебита. Доза препарата рассчитывается в соответствии с массой и анализами свертываемости крови.
Местные лечебные действия обеспечивается путем применения гепаринсодержащих и НПВС гелей. Дозировка и частота их применения аналогичны друг другу. В то же время хорошо зарекомендовало себя чередование этих препаратов, т.е. гелевые аппликации проводят 4 раза в день по схеме: гепарин — НПВС — гепарин — НПВС.
При проведении консервативных мероприятий необходимо помнить о возможности прогрессирования тромбофлебита, несмотря на проводимое лечение. Поэтому в процессе терапии должен проводиться динамический контроль (клинический и ультрасонографический) за течением заболевания.
Основным принципом профилактики тромбофлебита является своевременное и адекватное лечение хронических заболеваний вен. Это включает в себя прежде всего оперативное лечение ранних (неосложненных) стадий варикозной болезни.
Если пациент уже перенес тромбофлебит, то задача врача заключается в предотвращении его рецидива.
При отказе пациента от операции или невозможности ее проведения осуществляют диспансерное наблюдение и систематическое проведение курсов консервативного лечения венозной недостаточности.
Пациенты должны постоянно использовать компрессионный трикотаж или бинты и 2-3 раза в год проходить курсы лечения флеботониками, НПВС.
Определенное значение имеет диета: следует ограничить потребление животных жиров, шире использовать в рационе растительные масла, употреблять в пищу больше овощей и ягод, богатых аскорбиновой кислотой и рутином.
Огромное значение имеет правильный выбор профессии, организация труда и отдыха. Если работа предусматривает длительная положение сидя или стоя, то периодически необходимо проводить разгрузочный паузы: зарядку для ног, принятие лежачего положения с немного приподнятыми ногами. Изменение образа жизни должно включать в себя регулярные физические нагрузки: ежедневные пешие прогулки, плавание, аквааэробика.
Тромбофлебит
Тромбофлебит — воспалительное заболевание со стороны венозной стенки, которое сопровождается образованием тромбов в просвете вены.
Содержание статьи:
Что такое тромбофлебит
Тромбофлебит (острый тромбофлебит, тромбоз поверхностных вен, ТПВ) – это воспаление венозных стенок с дальнейшим образованием сгустков крови. Тромб плотно прикрепляется к воспаленному сосуду. Если вовремя приступить к лечению, то тромб рассасывается, воспаление проходит, а венозный просвет восстанавливается и не влияет на кровоток.
Частота развития тромбофлебита определяется многими факторами, одним из которых является возраст. Так, тромбоз поверхностных вен ежегодно дебютирует в 0,3-0,6 на 1000 лиц до 30 лет и у 0,7-1,8 на 1000 пожилых пациентов. Существуют и гендерные различия. У мужчин в возрасте до 30 лет острый тромбофлебит возникает в 0,05 случаях на 1000 пациентов ежегодно. У женщин эти показатели значимо выше. Так, в первые 30 лет жизни дебют ТПВ выявляют у 0,31 на 1000 женщин, но с возрастом частота выявления увеличивается до 2,2 на 1000 пациенток i Богачев В.Ю. Тромбофлебит (тромбоз поверхностных вен): современные стандарты диагностики и лечения / В.Ю. Богачев [и др.] // Амбулаторная хирургия. — 2016. — № 3-4 (63-64). — С. 16-23. .
У 3-11% пациентов тромбофлебит локализуется на нижних конечностях. Система большой подкожной вены поражается в 60-80% случаев, малой подкожной вены — в 10-20%, а билатеральный ТПВ встречается в 5-10% наблюдений i Богачев В.Ю. Тромбофлебит (тромбоз поверхностных вен): современные стандарты диагностики и лечения / В.Ю. Богачев [и др.] // Амбулаторная хирургия. — 2016. — № 3-4 (63-64). — С. 16-23. .
На фоне варикозной болезни тромбофлебит возникает у 4-62% пациентов i Богачев В.Ю. Тромбофлебит (тромбоз поверхностных вен): современные стандарты диагностики и лечения / В.Ю. Богачев [и др.] // Амбулаторная хирургия. — 2016. — № 3-4 (63-64). — С. 16-23. .
Виды (классификация) заболевания
Тромбофлебит делится на несколько видов с учетом происхождения и зарождения болезни, локализации очага, обширности поражения.
Тромбофлебит вен делится по зоне поражения на:
- Мигрирующий. Тромб появляется в одном месте. Со временем он исчезает и появляется на другом участке. Состояние опасное и требует оперативной медицинской помощи.
- Локальный. Тромб образуется на определенном участке. Это необязательно голени. Например, диагностируется тромбофлебит руки.
В зависимости от наличия или отсутствия патогенов подкожный тромбофлебит бывает:
- Септическим. Инфекция быстро распространяется с током крови, поэтому есть риск развития сепсиса. Диагностируется после родов, операции и рожистого воспаления. Лечится антибиотиками.
- Асептическим. Инфекция отсутствует, болезнь возникает после травмы. Чаще всего диагностируется варикозный тромбофлебит из-за неправильного или отсутствующего лечения.
По размеру тромба заболевание бывает:
- Окклюзивным. Просвет вены полностью перекрыт, поэтому отток крови нарушен. Есть риск некроза (отмирания тканей), поэтому требуется немедленная операция.
- Неокклюзивным. Кровяной сгусток прикреплен частично перекрывает венозный просвет. Кровь циркулирует.
По обширности патологического процесса выявляется:
- Тромбофлебит поверхностных вен. Симптоматика проявляется сразу. Больной жалуется на боль по ходу вены. Кожа вокруг краснеет и уплотняется. Спустя время образуется отек, который плохо поддается устранению. Держится температура в пределах 39 °С. Лечится медикаментозно.
- Тромбоз глубоких вен. Данная форма выявляется реже, протекает тяжелее. Симптомы такие же, но их выраженность сильнее. Конечности сильно опухают и синеют. При высоком риске развития тромбоэмболии легочной артерии проводится операция.
Сначала развивается тромбофлебит поверхностных вен нижних конечностей. При отсутствии лечения заболевание перерастает в тромбоз глубоких вен, тромбофлебит большой подкожной вены.
Стадии
Последовательность развития заболевания следующая:
- Острая стадия. Клинические признаки тромбофлебита яркие и появляются неожиданно. Повышается температура, кожа вокруг зоны поражения краснеет, больного знобит. Если начать лечение в двухнедельный срок, развитие болезни удается избежать. Кровяной сгусток рассосется. Длительность обострения – до одного месяца.
- Подострая стадия. Длится до двух месяцев. Признаки болезни стихают, но не угасают. Кожа остается красной, а вздувшиеся вены синеют. Отек проходит, но уплотнения сохраняются.
- Хроническая стадия. Диагностируется через два-три месяца после выявления болезни. Симптомы то отсутствуют, то обостряются. Во время ремиссии конечности остаются отекшими, быстро устают и зудят, при этом боль отсутствует. Возникает дискомфорт в нижних конечностях при длительной ходьбе.
Чем тромбофлебит отличается от варикоза
Варикоз – это повышенное давление в истонченных и неэластичных венах, а тромбофлебит – это воспаление венозных стенок с последующим образованием сгустков крови. Чаще всего диагноз тромбофлебит становится следствием варикоза.
Тромбофлебит
Воспалительный процесс, который развивается в тканях внутренних венозных оболочек и сопровождается частичным или полным тромбированием поврежденных участков сосудов, называют тромбофлебитом. Как правило, заболевание вначале поражает вены нижних конечностей, проходящие близко к коже (поверхностные). При отсутствии лечения процесс постепенно распространяется на глубокие венозные сосуды. Если в остром периоде пациент не получает надлежащего лечения, воспаление переходит в хроническую форму с ремиссиями и рецидивами, однако часто хронизация происходит и при наличии своевременной терапии.
Особенности и причины развития
При наличии определенных условий воспалительный процесс поражает стенки сосудов любой локализации, однако в подавляющем большинстве случаев болезнь затрагивает вены нижних конечностей, и в первую очередь – поверхностные сосуды, деформированные варикозной болезнью. Глубокие вены, наряду с поверхностными, воспаляются примерно у 10% пациентов. Клиническая картина формируется под влиянием ряда факторов: роста показателя свертываемости крови под влиянием изменения ее состава, скорости кровотока, наличия деформаций или повреждений сосудистой стенки и т.д.
К причинам тромбофлебита относят:
- фактор генетической предрасположенности;
- варикозную болезнь, которая приводит к застою крови в венах ног;
- рану или травму нижней конечности, сопровождающуюся гнойным процессом;
- послеоперационный восстановительный период (в том числе после медаборта);
- послеродовый период;
- длительное пребывание катетера в вене;
- постельный режим или малоподвижность пациента;
- обезвоживание организма;
- возраст после 40 лет.
Развитию воспалительного процесса способствует любое заболевание или состояние, связанное с понижением иммунитета.
Как распознать заболевание
Симптомы тромбофлебита ярко выражены, если заболевание протекает в острой форме и локализовано в поверхностных венах. Его легко распознать по:
- острой боли, сосредоточенной по ходу воспаленной подкожной вены;
- покраснению, припухлости, повышению температуры в области воспаленного участка сосуда;
- вздутию вены, которая отчетливо выделяется на поверхности кожи;
- наличию уплотнений на некоторых участках вены в местах тромбирования;
- общему повышению температуры тела, но не выше 37,5-38°С;
- отеку мягких тканей конечности.
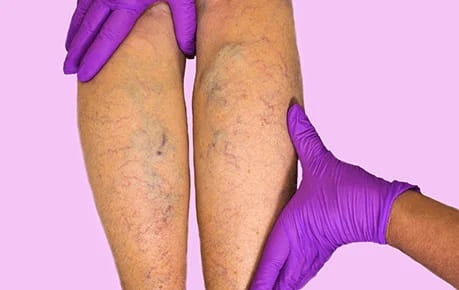
Повышенная температура держится в течение нескольких дней, затем спадает независимо от состояния конечности, постепенно исчезают и другие выраженные признаки тромбофлебита. Нередко пациенты не обращаются к врачу, ограничиваясь наложением успокаивающей мази на пораженный участок. Однако отказ от квалифицированной помощи чрезвычайно опасен, так как в случае отрыва тромба могут в очень короткий срок развиться тяжелейшие осложнения, от ишемического или гангренозного тромбофлебита до тромбоэмболии легочной артерии. Ни в коем случае нельзя массировать пораженный участок вены, так как в этом случае риск отрыва тромба существенно повышается.
Особенно опасен воспалительный процесс, развивающийся в глубоких венах конечности. Чаще всего он протекает бессимптомно или с незначительными общими признаками недомогания, по которым невозможно распознать и локализовать заболевание. Опасность тромбирования возрастает, если поверхностные вены поражены варикозной болезнью, сопровождающейся недостаточностью функции клапанов перфорантных вен, которые соединяют поверхностные и глубокие сосуды.
Точно диагностировать заболевание может только врач. Не откладывайте консультацию — позвоните по телефону +7 (495) 775-73-60
Диагностические методы
Во время первичной консультации врач проводит визуальный осмотр пораженной конечности и сбор анамнеза, однако многие важные данные, необходимые при диагностике тромбофлебита, можно определить только при помощи инструментальных исследований:
- УЗИ поверхностных сосудов для определения протяженности и расположения тромбов;
- ультразвуковой допплерографии для выявления особенностей кровотока в сосудах конечности;
- реовазографии, которая помогает выявить нарушения в снабжении кровью тканей и органов;
- ультразвукового дуплексного сканирования вен – наиболее информативного исследования, которое позволяет определить все важные диагностические показатели – скорость и направление тока крови, состояние венозной стенки, уровень сохранности просвета вены и т.д.
Кроме того, врач назначает проведение общих лабораторных анализов, чтобы уточнить общее состояние здоровья пациента, и составление коагулограммы для определения показателей свертываемости крови и склонности к образованию тромбов. По показаниям могут быть назначены дополнительные исследования.
Как лечат
Для лечения тромбофлебита современная медицина применяет различные методы, от медикаментозной терапии до хирургического вмешательства, в зависимости от тяжести заболевания и его стадии. Большинству пациентов, как правило, назначают консервативную терапию, целью которой становится прекращение воспалительного процесса и снижение риска тромбоза сосудов. С этой целью врач назначает:
- противовоспалительные нестероидные препараты;
- лекарства антикоагулирующего действия;
- ферментативную терапию;
- лечение флеботониками;
- местные компрессы и мази;
- при наличии гнойного процесса – антибиотикотерапию.
Больному показан постельный режим, однако лечиться он может в домашних условиях, если отсутствует угроза развития осложнений. Важное значение придается механической поддержке сосудов: необходимо бинтовать пораженную конечность эластичным бинтом и/или носить специальное компрессионное белье. При наличии риска прогрессирования болезни и перехода на глубокие вены назначают хирургическое удаление тромбированного сосуда.
Как предупредить дальнейшее развитие болезни
Меры по профилактике тромбофлебита одинаково действенны как для тех, кто уже перенес заболевание в острой форме, так и для людей, у которых существует риск развития воспаления вен. Они включают:
- постоянное ношение компрессионного трикотажа или поддержку вен при помощи эластичного бинтования;
- правильную организацию труда и отдыха;
- умеренные физические нагрузки на ноги, обеспечивающие поддержку функции венозных клапанов и предупреждение прогресса варикозной болезни;
- соблюдение специальной диеты;
- обеспечение регулярной разгрузки для ног в виде лежачего положения с ногами, приподнятыми над телом.
При соблюдении этих правил риск тромбофлебита существенно снижается.
Часто возникающие вопросы
Тромбофлебит: что нельзя есть и пить при этом заболевании?
Диета исключает употребление жирной и копченой пищи, соленых и острых продуктов, так как они приводят к загущению крови и повышению риска тромбоза. Необходимо повысить в рационе долю продуктов, содержащих рутин и аскорбиновую кислоту, – фруктов, ягод и овощей.
Лечение народными средствами
Рецепты народной медицины оказывают существенную помощь в периоды ремиссии и как профилактические средства, однако при обострении болезни необходимо обращаться к помощи медиков.
Как проявляется тромбофлебит у беременных женщин?
Во втором триместре беременности из-за увеличения веса возрастает нагрузка на ноги, что может привести к тромбофлебиту. Симптомы заболевания распознать несложно:
- на ногах появляется венозная сетка;
- вены увеличиваются в диаметре;
- появляются боли в ногах, отеки, ночные судороги.
Необходимо рассказать о них врачу, ведущему беременность, а также проконсультироваться у флеболога или сосудистого хирурга.
Тромбофлебит вен нижних конечностей

Тромбофлебит – это воспаление венозной стенки с образованием сгустков крови (тромбов) различной плотности, закрывающих просвет вены и приводящих впоследствии к частичной или полной закупорке кровеносных сосудов. Тромбофлебит может протекать в острой и хронической формах. Различают тромбофлебиты поверхностных и глубоких вен. Заболеванию подвержены любые венозные сосуды, но наиболее часто диагностируется тромбофлебит нижних конечностей. Отсутствие своевременного и правильного лечения может привести к серьезным последствиям: отрыву тромба, заражению крови (сепсис), гнойному абсцессу и т.д.
Основные причины возникновения тромбофлебита
К основным причинам появления тромбофлебита можно отнести:
Симптомы тромбофлебита
Для тромбофлебита присуща боль различной степени интенсивности, которая всегда усиливается при движении. К характерным признакам данного заболевания также относятся:
- Болезненность кожи при прикосновении по ходу вен
- Первоначально кожа над воспаленными венами краснеет, затем приобретает синюшный оттенок и становится горячей
- На данных участках кожи появляются уплотнения (тромбы), вены разбухают и твердеют
- Отек больного участка тела
- Возможно повышение температуры тела до 37-38 C
Диагностика заболевания
Диагностировать тромбофлебит помогут следующие методы:
- Исследование крови на свёртываемость
- Исследование сосудов с помощью ультразвуковой доплерографии и дуплексного ангиосканирования сосудов
- Ультразвуковое сканирование вен
- Возможно рентгеновское исследование вены с введением контрастных растворов
Для постановки точного диагноза пациенту необходимо обратиться за квалифицированной помощью к врачам-специалистам:
Записаться на прием в Москве к этим специалистам Вы можете в ЦКБ РАН по телефонам.
Лечение
Лечение может быть консервативным и хирургическим. Операция показана пациентам, у которых наблюдается угроза перехода процесса воспаления и образования тромбов на глубокие вены. Хирургическое лечение удаление тромбов, перевязку или удаление измененных болезнью вен. Консервативное лечение подразумевает снятие воспалительного процесса в венах и окружающих тканях, устранить продвижение тромбов в глубокие вены и избежать тромбоэмболии легочной артерии.
- Прием противовоспалительных средств, антибиотиков, обезболивающих, антикоагулянтов
- Перевязка больного места эластичным бинтом, в дальнейшем ношение компрессионного белья
- Больному показана умеренная активность (чтобы избежать застоя крови в венах)
- УВЧ-терапия
- Гирудотерапия
- Физиотерапия.
Профилактика заболевания
Тромбофлебит очень серьезное заболевание, которому подвержены люди разных возрастов и любого пола. Поэтому важно выявить заболевание как можно раньше и быстрее приступить к его лечению. В качестве профилактических мер предотвращения тромбофлебита необходимо своевременно лечить хронически заболевания вен, соблюдать диету (ограничить количество животных жиров в рационе, есть больше ягод, фруктов и овощей с высоким содержанием аскорбиновой кислоты и витамина Р), вести активный образ жизни и отказаться от вредных привычек.
Тромбофлебит нижних конечностей
Тромбофлебит – воспалительное заболевание вен, которое сопровождается образованием тромбов и закупоркой кровеносных сосудов. У 90% пациентов патология локализуется в нижних конечностях и у большинства развивается на фоне варикозного расширения вен. Средний возраст больных с воспалительным заболеванием – 40–46 лет.

- Клиника в Аннино+7 (495) 388-08-08 Варшавское шоссе, д. 154, к. 1
- Клиника на Краснопресненской+7 (499) 252-41-35 Волков переулок, д. 21
- Клиника на Варшавской+7 (499) 610-02-09 Варшавское шоссе, д. 75, к. 1
Основные причины
К воспалению венозных стенок и образованию сгустков крови приводят:
- изменение структуры внутренней оболочки кровеносных сосудов;
- повышение вязкости крови;
- замедление кровотока;
- избыток или недостаток ингибиторов свертываемости крови;
- избыток или недостаток протеина с антикоагуляционными свойствами;
- сужение или расширение кровеносных сосудов в области варикозных узлов;
- замедление обмена веществ и нарушение процесса кроветворения.
К основным причинам, приводящим с воспалению вен и повышению вязкости крови, причисляют:
- наличие лишнего веса;
- генетическую предрасположенность к варикозному расширению вен и тромбозам;
- малоподвижный образ жизни;
- обезвоженность организма и недостаточное употребление жидкости;
- прием медикаментов, влияющих на свертываемость крови;
- беременность и роды;
- никотиновую зависимость;
- травмы нижних конечностей;
- сердечно-сосудистые патологии;
- операции на нижних конечностях, брюшной полости и гинекологические вмешательства;
- снижение эластичности стенок и повышение вязкости крови из-за возрастных изменений в организме;
- инфекционные и гнойно-септические заболевания;
- переохлаждения;
- аллергические заболевания;
- приобретенные нарушения свертываемости крови;
- злокачественные опухоли.
Тромбофлебиты также могут развиваться на фоне инфаркта или инсульта, большой кровопотери и в послеродовой период. В зоне повышенного риска находятся люди с сидячей работой, нарушенным фосфолипидным обменом, артериальной гипертензией и сниженным иммунитетом.
Виды заболевания

В зависимости от локализации тромбофлебит нижних конечностей делят на два основных вида:
- Поверхностный – диагностируется у 65–70% пациентов. Воспаление и сгустки крови локализуются в подкожных венах. Поверхностный тромбофлебит имеет выраженные симптомы и протекает с вовлечением мягких тканей и подкожной клетчатки.
- Глубокий – диагностируется у 30–35% пациентов. Воспалительный процесс и тромбы локализуются в глубоких венах нижних конечностей. Этот вид тромбофлебита может протекать практически бессимптомно и не всегда требует оперативного вмешательства.
Заболевание в зависимости от течения делится на острое, подострое и хроническое. Острый тромбофлебит сопровождается повышением температуры, но спустя несколько дней или недель она нормализуется. Длительность этой формы – от 10 дней до 3 месяцев. Острый тромбофлебит делится на подвиды: негнойный и гнойный, который сопровождается формированием абсцессов и некрозом мягких тканей.
Хронический тип патологии длится от нескольких месяцев до нескольких лет. Он протекает с менее выраженным воспалением и болевым синдромом. Хронический поверхностный тромбофлебит также может быть мигрирующим. Его чаще диагностируют у мужчин. У пациентов с этим видом заболевания тромб перемещается по вене, вызывая закупорку, нарушение кровотока, воспаление и другие характерные симптомы. Мигрирующая патология склонна к рецидивам и требует тщательного наблюдения.
Главные признаки

Симптомы тромбофлебита зависят от его формы. К признакам острого заболевания относят:
- повышение температуры до 39–40 градусов в первые дни и ее снижение до 37–37,5 в последующие;
- отек всей конечности;
- наличие уплотнений при пальпации;
- побледнение или покраснение кожных покровов;
- сильную боль в пораженной ноге;
- слабость и недомогание;
- озноб;
- головные боли.
При переходе острой стадии заболевания в подострую болевой синдром уменьшается, пациент жалуется на тянущие умеренные ощущения и небольшой отек конечности. Инфильтраты пальпируются при нажатии на воспаленный участок, но практически не вызывают дискомфорта. Кожа над сгустками приобретает синий оттенок.
У пациентов с хроническим тромбофлебитом симптомы патологии часто появляются после длительной ходьбы или других физических нагрузок на нижние конечности. К характерным признакам относят:
- быструю утомляемость ног;
- чувство тяжести;
- умеренное или сильное жжение;
- отеки, которые уменьшаются после отдыха;
- напряжение мягких тканей вдоль воспаленных вен.
У некоторых пациентов также обнаруживают небольшие узлы. Запущенная форма сопровождается трофическими изменениями на коже – формированием язв.
У примерно 30% больных с глубоким тромбозом воспалительный процесс протекает без ярко выраженных симптомов. Пациенты ощущают легкую тянущую боль, напряженность в икроножных мышцах и отмечают небольшой отек.
К самым распространенным последствиям запущенного тромбофлебита относят инфаркт миокарда, инсульт и легочную эмболию, поэтому при наличии варикозного расширения вен и появлении подозрительных симптомов стоит пройти комплексную диагностику.
Методы диагностики

Самым точным методом диагностики тромбофлебита нижних конечностей считается дуплексное сканирование и допплерография. Ультразвуковое исследование определяет тип и степень заболевания, его распространение и состояние венозных клапанов.
К методам дополнительной диагностики относят:
- коагулограмму крови;
- флебоманометрию;
- флебографию;
- КТ-флебографию;
- реовазографию;
- биохимический анализ крови.
Высокой информативностью обладает ультразвуковое ангиосканирование с картированием кровотока. Если УЗИ пациенту противопоказано или недоступно, применяют рентгеноконтрастные методы. Больным с глубоким тромбофлебитом и подозрением на легочную эмболию рекомендовано УЗИ сердца, а также дополнительная консультация пульмонолога и кардиолога.
Лечение

Воспаление кровеносных сосудов требует комплексного подхода: консервативного и хирургического. Терапия направлена на профилактику осложнений, подавление воспалительного процесса и разжижение крови.
Состояние покоя
На раннем этапе заболевания пациентам назначают постельный режим. Ногу рекомендуют поднимать над уровнем тела для профилактики тромбоэмболических осложнений. Длительность постельного режима варьируется от 4 до 12 суток.
Антикоагулянты
Второй этап консервативной терапии – прием препаратов, разжижающих кровь. К распространенным медикаментам относят «Гепарин», «Фраксипарин», «Дабигатран», «Вафарин» и «Кумадин». Препараты вводят внутримышечно или внутривенно, возможен пероральный прием.
Антикоагулянты дополняют «Тренталом» – средством для улучшения микроциркуляции крови на основе метилксантина.
Препараты для растворения тромбов
Уже имеющиеся тромбы растворяют «Урокиназой», «Альтеплазой», «Стрептокиназой». Пациенту на время устанавливают в нижнюю полую вену кава-фильтр, который задерживает кровяные сгустки и препятствует их проникновению во внутренние органы.
Компрессионное белье
Кровообращение нормализуют компрессионные чулки, колготки или носки. Вид белья подбирает врач в зависимости от локализации и сложности заболевания. В некоторых случаях компрессионное белье заменяют плотными эластичными бинтами.
Сбалансированное питание
Пациентам с повышенной вязкостью крови рекомендуют исключить бобовые продукты, бананы, жирную рыбу и мясо, а также черную смородину. Количество диетического мяса и рыбы сокращают до 1–2 маленьких кусков в неделю.
В рацион вводят пищу с разжижающими свойствами: имбирь, томатный и лимонный сок, яблочный уксус, льняное и оливковое масло, дыню, зеленый лук, чеснок, корицу.
Физиотерапия
Воспаление и болевой синдром хорошо убирает ионофорез. Аппаратную методику сочетают с калия йодидом, димексидом и гепарином. Ток обеспечивает более глубокое проникновение препаратов и усиливает их эффективность.
Ударно-волновая терапия
УВТ рекомендуют применять при варикозном расширении вен для профилактики тромбофлебита. Ультразвуковые волны тонизируют кровеносные сосуды, повышают их эластичность и уменьшают варикозные узлы, нормализуют микроциркуляцию крови. УВ-методика дает хороший результат, но в период обострения тромбофлебита она противопоказана.
Хирургическое вмешательство
Консервативные способы замедляют развитие тромбофлебита и снижают вероятность рецидивов, но их лучше сочетать с хирургическими методами лечения. Пациенту предлагают несколько вариантов:
- перевязывание воспаленной вены;
- запечатывание вены лазером или специальным препаратом;
- удаление поврежденных вен через небольшие проколы.
Метод лечения подбирает хирург после тщательной диагностики и сбора анамнеза. Люди, у которых был тромбофлебит, постоянно находятся в зоне риска и не защищены от рецидивов, поэтому они должны ежегодно посещать врача, соблюдать диету и пить много жидкости с высоким содержанием минералов для разжижения крови и профилактики тромбозов.
Эксперт статьи:
Татаринов Олег Петрович

Врач высшей категории, врач невролог, физиотерапевт, специалист УВТ, ведущий специалист сети «Здоровье Плюс»