Что такое заболевание рожа и как лечить
Еровиченков А.А., Потекаева С.А., Анохина Г.И.
В статье рассмотрены современные клинические аспекты рожи, как стрептококковой инфекции. Под наблюдением в период с 1981 по 2009 гг. находилось 44 172 больных рожей. Заболевание чаще наблюдалось у женщин (в 63,2 % случаев). Современными особенностями клинического течения рожи являются: преобладание заболевания у людей старшего и пожилого возраста (65,3 % пациентов старше 50 лет), преимущественная локализация воспалительного очага в области нижних конечностей (69,6 %), преимущественное развитие геморрагических форм. Представлены современные схемы антибактериальной терапии и проведения профилактических мероприятий.
В структуре современной инфекционной патологии рожа как клинический вариант течения стрептококковой инфекции продолжает оставаться в числе актуальных проблем здравоохранения Российской Федерации и ряда стран мира [1–4]. Заболевание рожей встречается повсеместно в виде спорадических случаев; по выборочным данным, в настоящее время заболеваемость в европейской части России составляет 10–20 на 10 тыс. населения. Клиническое течение рожи в современных условиях во многих регионах России характеризуется нарастанием удельного веса геморрагических, тяжелых форм болезни [2, 5].
Этиология и патогенез
В настоящее время этиологическая роль β-гемолитического стрептококка группы А (β-ГСА) в развитии инфекционного процесса при роже подтверждена во многих исследованиях, проведенных в различных регионах мира [6–8]. Бета-ГСА (Streptococcus pyogenes) относится к роду Streptococcus. Возбудитель имеет овальную или сферическую форму, размер составляет от 0,5–0,7 до 1,5–2,0 мкм, грамположителен, спор не образует. Характеризуется наличием капсулы, устойчив во внешней среде (сохраняется месяцами), хорошо переносит высушивание. Под действием дезинфицирующих веществ β-ГСА быстро погибает, при росте на кровяном агаре образует колонии с большой зоной гемолиза эритроцитов [9]. Бактериальная форма стрептококка содержит и продуцирует при развитии заболевания многочисленные токсины и ферменты. В определенных условиях (действие антибиотиков, антител, лизоцима) бактериальные формы β-ГСА трансформируются в L-формы, лишенные ригидных оболочек и характеризующиеся полиморфизмом. L-формы слабопатогенны, но резистентны к антибиотикам и способны длительно персистировать в организме (сохраняясь в клетках мононуклеар-ной фагоцитарной системы костного мозга, лимфатических узлов, дермы), периодически переходя в исходные бактериальные формы. Особенности штаммов β-ГСА, вызывающих рожу, в настоящее время еще не вполне изучены. Предположение о том, что они продуцируют токсины, идентичные скарлатинозному токсину, не подтвердилось: вакцинация эритрогенным токсином не обеспечивает профилактического эффекта, а антитоксическая противоскарлатинозная сыворотка не влияет на развитие рожи. В последние годы обсуждаются вопросы об участии в развитии рожи и других микроорганизмов, особенно при буллезногеморрагических формах местного очага воспаления с обильным выпотом фибрина, когда наряду с β-ГСА из содержимого раневой поверхности нередко выделяют Staphylococcus aureus, β-гемолитические стрептококки групп B, C, G, грамотрицательные бактерии (эшерихии, протей) [4, 6].
Предрасположенность к развитию заболевания имеет, вероятно, врожденный характер и представляет собой один из вариантов генетически детерминированной реакции (гиперчувствительность IV типа) организма на β-ГСА, чаще рожей болеют люди с III (В) группой крови. Очевидно, генетическая предрасположенность к роже в ряде случаев реализуется лишь в пожилом возрасте (чаще у женщин), на фоне повторной сенсибилизации к β-ГСА и его клеточным и внеклеточным продуктам (факторам вирулентности) при наличии определенных патологических состояний, в т. ч. связанных с инволюционным процессом.
При первичной и повторной роже, когда экзогенный путь заражения является ведущим, инкубационный период обычно составляет от 2 до 5–7 дней (возможно и несколько часов). При рецидивирующей роже β-ГСА распространяется эндогенно (лимфогенно или гематогенно) из очагов
стрептококковой инфекции в самом организме (фарингит, синусит, отит и др.). При частых рецидивах рожи в коже и регионарных лимфотических узлах формируется очаг хронической инфекции (L-формы β-ГСА). Под влиянием различных провоцирующих факторов, таких как переохлаждение, перегревание, травма, эмоциональный стресс, происходит реверсия L-форм в бактериальные формы, вызывающие рецидивы заболевания. При редких и поздних рецидивах рожи возможна реинфекция и суперинфекция новыми штаммами β-ГСА (М-типы) [7].
Важными эпидемиологическими и патогенетическими аспектами развития рожи являются общие и местные факторы предрасположенности организма к заболеванию, что клинически проявляется многократным рецидивированием болезни у отдельных лиц, причем местный воспалительный очаг, как правило, имеет при этом одинаковую локализацию.
В настоящее время выделяют следующие предрасполагающие факторы:
• сопутствующие заболевания (микозы стоп, сахарный диабет, ожирение, хроническая венозная недостаточность, хроническая недостаточность лимфатических сосудов, экзема, остеомиелит, тромбофлебит, трофические язвы и др.);
• наличие очагов хронической стрептококковой инфекции;
• профессиональные вредности, связанные с повышенной травматизацией, загрязнением кожных покровов;
• хронические соматические заболевания, приводящие к ослаблению противоинфекционного иммунитета в пожилом возрасте. Провоцирующими факторами (непосредственно предшествующими заболеванию) при развитии рожи являются:
• нарушения целостности кожных покровов (ссадины, царапины, расчесы, уколы, потертости, трещин и др.);
• резкая смена температуры (переохлаждение, перегревание);
• эмоциональные стрессы;
• инсоляция;
• ушибы, травмы участка тела, на котором возникает местный воспалительный очаг [1,7, 10].
Клиническая картинаи диагностика
С 1981 г. на базе Инфекционной клинической больницы № 2, Москва, работает специализированное отделение для больных с данной патологией. С 1981 по 2009 г. проведено лечение 44 172 больным рожей: мужчин было госпитализировано 16 234 (36,8 %), женщин – 27 938 (63,2 %). В современных условиях в возрасте до 18 лет регистрируются лишь единичные случаи рожи; с 30 лет заболеваемость возрастает. Основную группу больных составляют люди старшего и пожилого возраста, 65,3 % пациентов, госпитализированных в отделение, были старше 50 лет.
В большинстве случаев воспалительный процесс локализуется на нижних конечностях (69,6 %). Рожа лица (20 %) обычно наблюдается при первичной и повторной формах болезни. Реже она развивается при рецидивирующем течении болезни. Рожа верхних конечностей (7 %), как правило, возникает у женщин на фоне послеоперационного лимфостаза (опухоль молочной железы). Рожа этой локализации у женщин часто имеет склонность к рецидивирующему течению. Значительно реже наблюдается рожа других локализаций – промежности, наружных половых органов, туловища и др. В последние годы увеличилось число случаев распространенной формы рожи.
При анализе кратности течения рожи обращает на себя внимание преобладание в последние годы первичных форм заболевания (более 60 %). При этом отмечается уменьшение частоты рецидивирующих форм – с 43,2 % в 1881–1985 гг. до 29,4 % в 2006–2009 гг., что связано, вероятно, с успешной антибактериальной терапией первичной рожи, санацией хронических очагов стрептококковой инфекции и лечением фоновых заболеваний. Повторная рожа регистрировалась в 4–8 % случаев. Первичная рожа преобладает в холодное время года, рецидивирующая – в теплое.
Важной особенностью современной клиники рожи является увеличение частоты геморрагических форм болезни (эритематозно-геморрагической и буллезно-геморрагической), регистрируемых в 60–90 % случаев. До 1980-х гг. геморрагические формы наблюдались лишь у 8–10 % больных. Эти формы сопровождаются более длительной лихорадкой (10–14 дней и более) и медленной репарацией местного воспалительного очага.
Таким образом, современными особенностями клинического течения рожи являются преобладание заболевания у людей пожилого возраста, преимущественная локализация воспалительного очага в области нижних конечностей, преимущественное развитие геморрагических форм.
Вследствие редкого выделения β-гемолитического стрептококка из крови больных и из очага воспаления проведение обычных бактериологических исследований при роже нецелесообразно. Определенное диагностическое значение имеют повышенные титры антистрептолизина-О и других
противострептококковых антител; выявление бактериальных и L-форм стрептококка в крови, слюне, отделяе-мом из буллезных элементов (латексагглютинация, ко-агглютинация, иммуноферментный анализ), что особенно важно при прогнозировании рецидивов у реконвалесцентов. В последнее время для диагностики стрептококковых инфекций при проведении дифференциальной диагностики используют полимеразную цепную реакцию (ПЦР) [4, 6, 8].
Диагноз рожи базируется на наличии следующего характерного клинического симтомокомплекса:
• острое начало болезни с выраженными симптомами интоксикации;
• преимущественная локализация местного воспалительного процесса на нижних конечностях и лице;
• развитие типичных местных проявлений с характерной эритемой, возможным местным геморрагическим синдромом;
• наличие регионарного лимфаденита;
• отсутствие выраженных болей в очаге воспаления в покое [1, 5, 7, 10].
Изменения со стороны периферической крови у больных рожей в 40–60 % случаев характеризуются умеренно выраженным лейкоцитозом (до 10000–12000 в мкл), преимущественно нейтрофильного характера. У отдельных больных с тяжелым течением рожи могут наблюдаться гиперлейкоцитоз, иногда с развитием лейкемоидной реакции, токсическая зернистость нейтрофилов. Умеренно повышенная СОЭ (до 20–25 мм/ч) регистрируется у 50–60 % больных, преимущественно с первичной рожей. В период реконвалесценции картина крови нормализуется, сохраняющиеся изменения обычно указывают на сопутствующие заболевания или развитие осложнений (флегмона, абсцесс и др.). В остром периоде у ряда (20–30 %) больных может отмечаться кратковременная альбуминурия
(лихорадочная); тяжелые поражения почек (острый гломерулонефрит) при роже не характерны. Дополнительные лабораторные и необходимые инструментальные исследования проводятся в зависимости от сопутствующих (фоновых) заболеваний и тяжести основной болезни.
Дифференциальный диагноз при роже следует проводить более чем с пятью–десятью заболеваниями, относящимися к группам хирургических, кожных, инфекционных и внутренних болезней. В первую очередь необходимо исключить абсцесс, флегмону, нагноившуюся гематому, тромбофлебит (флебит), дерматит, экзему, опоясывающий лишай, эризипелоид, сибирскую язву, узловатую эритему.
Лечение и профилактика
Лечение больных рожей должно проводиться в зависимости от клинической формы (эритематозная, геморрагическая), кратности заболевания (первичная, повторная, рецидивирующая, часто рецидивирующая рожа), а также степени интоксикации, характера местных поражений, наличия осложнений, предрасполагающих (фоновых) заболеваний. В настоящее время большинство больных с легким течением рожи и многие пациенты со среднетяжелой формой заболевания лечатся в условиях поликлиники врачами различных специальностей (инфекционистами, терапевтами, хирургами, дерматологами).
При лечении больных в условиях поликлиники целесообразно назначение одного из нижеперечисленных антибиотиков перорально: спирамицин 3 млн МЕ 2 раза в сутки (10 дней); азитромицин – в 1-й день 0,5 г, затем в течение 4 дней по 0,25 г 1 раз в день (или по 0,5 г – 5 дней); рокситромицин 0,15 г 2 раза в сутки – 10 дней; левофлоксацин 0,5 г (0,25 г) 2 раза в сутки – 10 дней; моксифлоксацин 0,4 г 1 раз в сутки – 10 дней; цефаклор 0,5 г 3 раза в сутки – 10 дней. При лечении в условиях стационара препаратом выбора (при переносимости) является бензилпенициллин в
суточной дозе 6–12 млн МЕ внутримышечно, курс – 10 дней.
Препаратами резерва являются цефалоспорины I поколения (цефазолин, в суточной дозе 3,0–6,0 г и более внутримышечно, 10 дней) и клиндамицин (в суточной дозе 1,2–2,4 г и более внутримышечно), которые назначаются при тяжелом осложненном течении рожи.
При тяжелом течении заболевания с развитием осложнений (абсцесс, флегмона и др.) назначается сочетание бензилпенициллина (в указанной дозировке) и гентамицина (240 мг 1 раз в день внутримышечно), бензилпенициллина (в указанной дозировке) и ципрофлоксацина (400–800 мг внутривенно капельно), бензилпенициллина и клиндамицина (в указанных дозировках). Возможно использование цефалоспоринов III поколения (цефтриаксон 2,0 г внутривенно капельно) или цефепима (по 1,0 г 2–3 раза в день), а также меропенема (по 1,0 г 3 раза в день) или имипенема (по 0,25–0,5 г 3–4 раза в день) парентерально в течение 10 дней или комбинированной терапии, включающей цефтриаксон, метронидазол и ципрофлоксацин (внутривенно капельно).
Оправданно назначение комбинированной антибактериальной терапии и при буллезно-геморрагической форме с обильным выпотом фибрина, в развитии которой (в т. ч. и местного воспалительного очага) часто участвует полимикробная флора.
Патогенетическое лечение включает проведение дезинтоксикационной терапии, назначение нестероидных противовоспалительных препаратов (с одновременным назначением ингибиторов протонной помпы), курсы витаминотерапии и пентоксифилина.
Лечение больных рецидивирующей рожей должно проводиться в условиях стационара. Обязательно назначение резервных антибиотиков, не применявшихся при лечении предыдущих рецидивов. Назначаются цефалоспорины I поколения внутримышечно по 0,5–1,0 г 3–4 раза в сутки (курс антибактериальной терапии – 10 дней). При часто рецидивирующей роже целесообразно 2-курсовое лечение. Последовательно назначают антибиотики, оптимально действующие на бактериальные и L-формы стрептококка; соответственно, первый курс антибиотикотерапии осуществляется цефалоспоринами (10 дней), а после 2–3-дневного перерыва проводится второй курс лечения линкомицином по 0,6 г 3 раза в день внутримышечно или по 0,5 г 3 раза в день перорально (7 дней). При рецидивирующей роже (вне обострения) показана иммунокорригирующая терапия (метилурацил, нуклеинат натрия, Продигиозан, Т-активин, Полиоксидоний, Имунорикс и др.); целесообразно исследование иммуноогического статуса в динамике.
Местная терапия воспалительного очага при роже проводится лишь при ее буллезных формах с локализацией процесса на конечностях. Эритематозная форма рожи не требует применения местных средств лечения, а многие из них вообще противопоказаны (ихтиоловая мазь, бальзам Вишневского, мази с антибиотиками). В остром периоде рожи при наличии неповрежденных пузырей их осторожно надрезают у одного из краев и после выхода экссудата на очаг воспаления накладывают повязки с 0,1 %-ным раствором риванола или 0,02 %-ным раствором фурацилина, меняя их несколько раз в течение дня. Тугое бинтование недопустимо. При наличии обширных мокнущих эрозий на месте вскрывшихся пузырей местное лечение начинается с марганцевых ванн для конечностей с последующим наложением перечисленных выше повязок. Для лечения
местного геморрагического синдрома при эритематозно-геморрагической роже можно использовать 5–10 %-ный линимент дибунола (2 раза в сутки) или 15 %-ный водный раствор димефосфона (5 раз в сутки) в виде аппликаций в области очага воспаления на протяжении 5–10 дней.
В остром периоде рожи традиционно назначается ультрафиолетовое облучение на область очага воспаления и УВЧ на область регионарных лимфатических узлов (5–10 процедур). При сохранении в периоде реконвалесценции инфильтрации кожи, отечного синдрома, регионарного лимфаденита применяются аппликации озокерита или повязки с подогретой нафталановой мазью (на нижние конечности), аппликации парафина (на лицо), электрофорез лидазы (особенно в начальных стадиях формирования слоновости), хлорида кальция, радоновые ванны, магнитотерапия. В последние годы при лечении местного воспалительного синдрома при различных клинических формах рожи установлена высокая эффективность инзкоинтенсивной лазеротерапии. Лазерное излучение используется как в красном, так и инфракрасном диапазоне.
Продолжительность стационарного и амбулаторного лечения зависит от тяжести и кратности течения рожи, наличия сопутствующих заболеваний, составляя 10–12 дней при первичной неосложненной и до 16–20 дней – при тяжелой рецидивирующей роже.
Бициллинопрофилактика является составной частью комплексного диспансерного лечения больных, страдающих рецидивирующей формой рожи. Профилактическое внутримышечное введение Бициллина-5 по 1,5 млн МЕ или Ретарпена (бензатина бензилпенициллин) по 2,4 млн ЕД предупреждает рецидивы болезни, связанные с реинфекцией стрептококком. При сохранении очагов эндогенной инфекции эти препараты предупреждают реверсию L-форм стрептококка в исходные бактериальные формы, что способствует предупреждению рецидивов. Перед введением (за час) Бициллина-5 или Ретарпена рекомендуется назначение пациенту антигистаминных препаратов (супрастин или др.).
При частых рецидивах рожи (не менее трех раз за последний год) целесообразна непрерывная (круглогодичная) бициллинопрофилактика на протяжении 1 и более лет с интервалом введения препарата в 3 недели (в первые месяцы интервал может быть сокращен до 2 недель). При сезонных рецидивах препарат начинают вводить за месяц до начала сезона заболеваемости у данного больного с интервалом в 3 недели на протяжении 3–4 месяцев ежегодно. При наличии значительных остаточных явлений после перенесенной рожи препарат вводится с интервалом в 3 недели на протяжении 4–6 месяцев.
Реабилитация больных рожей должна начинаться уже в остром периоде болезни, когда на фоне специфической этиотропной и патогенетической терапии необходимо проводить комплекс лечебных мероприятий (как медикаментозных, так и физиотерапевтических), направленных на выявленные у конкретных больных сопутствующие заболевания, с привлечением специалистов соответствующего профиля (дерматолог, эндокринолог, сосудистый хирург и др.) и проведением необходимых диагностических исследований.
Последующая реабилитация больного, перенесшего рожу, может проводиться амбулаторно или стационарно (при наличии соответствующих условий). Такая реабилитация позволяет значительно снизить риск хронизации инфекционного процесса, вовремя предупредить развитие тяжелых инвалидизирующих последствий заболевания.
Рожистое воспаление
Рожистое воспаление или рожа – один из вариантов стрептококкового поражения кожных покровов и подлежащих тканей, сопровождающийся общими воспалительными реакциями организма. Это заболевание инфекционного происхождения, но заразность у него не высока. В основном проявления возникают в весенне-летний период.
В основе заболевания лежит поражение особым видом стрептококка, бета-гемолитическим, который наряду с рожей вызывает скарлатину, стрептодермию и ангины.
При резком ослаблении иммунитета в процессе болезни могут примешиваться и другие микробы, вызывая гнойные осложнения и трудности в лечении.
Для развития рожистого воспаления важную роль играют:
- нарушение целостности кожи, дистрофические процессы в коже,
- грибковое поражение кожи,
- наличие сахарного диабета, поражений капилляров, венозная недостаточность,
- профессиональные травмы кожи, постоянное ношение не дышащей одежды и обуви,
- воздействие на кожу пыли, копоти, профессиональных вредностей,
- гиповитаминозы, снижение иммунитета, хронические болезни.
Возбудитель попадает на кожу от носителей или больных стрептококковыми инфекциями. Для его проникновения нужны особые условия – ссадины, потертости, дефекты кожи. Чаще развивается у лиц с проблемами иммунитета и местной защиты кожи – у беременных, ослабленных, пожилых, людей с диабетом и хроническими кожными болезнями.
Выделяется три формы рожистого воспаления:
- эритематозная с краснотой и отеком кожи,
- геморрагическая, с синяками и кровоизлияниями кожи,
- буллезная, с образованием пузырей на участках красноты.
Период инкубации составляет около суток, заболевание начинается резко,
- с повышения температуры до 39-40 градусов,
- общего недомогания с головной болью и болью в мышцах,
- слабости с тошнотой, рвотой, на высоте лихорадки.
Резко увеличены лимфоузлы, особенно те, что ближе всего расположены к зоне поражения стрептококком.
В зоне кожных покровов, которые поражены рожистым воспалением, первоначально возникает зуд и жжение кожи, по мере развития болезни за сутки развиваются все признаки воспаления – краснота, жар и боли, очаг поражения резко расползается и увеличивается по размеру.
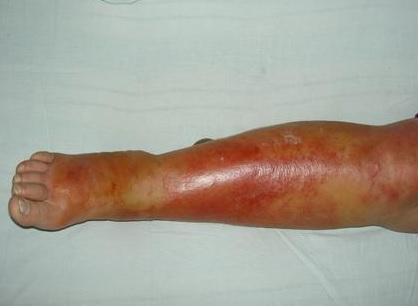
При классическом течении заболевания кожа имеет ярко красный цвет, четкие границы с неповрежденной тканью, края поражения неровные, напоминают языки пламени, участок воспаления возвышается над уровнем здоровой кожи.
Кожа горячая на ощупь, при прощупывании она может быть крайне болезненной, на коже воспаленной области могут образовываться пузыри, наполненные прозрачным, сукровичным или гнойным содержимым. В зоне воспаления могут быть мелкие кровоизлияния в виде синяков.
Основными локализациями рожистого воспаления являются нос и щеки по типу «бабочки», область наружного слухового прохода и углы рта. Эта локализация обычно характеризуется сильным отеком и болями. Могут быть очаги в области волосистой части головы, на нижних конечностях, реже воспаление бывает в других зонах.
При роже даже на фоне адекватного лечения может быть лихорадка до 10 суток, а кожные проявления длятся до двух недель.
После выздоровления рецидивы заболевания могут возникать в сроки до двух лет, но при рецидивах лихорадки обычно уже не бывает, а диагноз ставится при проявлении на коже красных пятен с незначительным отеком тканей.
Основа диагностики – это проявление характерного набора клинических симптомов рожистого воспаления:
- повышение температуры, токсикоз при внезапном начале болезни,
- поражение с типичной локализацией на лице или нижних конечностях,
- увеличение лимфоузлов,
- типичные красные и болезненные пятна с неровными краями, похожими на пламя,
- при покое боли исчезают.
Дополняется диагностика обнаружением антител к стрептококку, а также выявлением возбудителя.
Дифференциальную диагностику проводят со многими кожными заболеваниями – флегмонами и абсцессами, дерматитами, опоясывающим лишаем, экземой, узловой эритемой.
Одни и те же симптомы могут быть признаками разных заболеваний, а болезнь может протекать не по учебнику. Не пытайтесь лечиться сами — посоветуйтесь с врачом.
Лечением занимаются хирурги и терапевты.
Госпитализация не требуется, заболевание не заразно. Необходимо повышение потребления жидкости при лихорадке, жаропонижающие препараты – нурофен или парацетамол. Необходим постельный режим и диета.
Лечение включает в себя прием антибиотиков (эритромицин, ципрофлоксацин, пенициллины, цефалоспорины) курсом не менее 7-10 дней. Дополняют лечение противовоспалительными препаратами (хлотазол, бутадион), при интоксикации показаны системы с глюкозой, изотоническим раствором.
Местная терапия необходима при буллезной форме – повязки фурациллином и риванолом, при кровоизлияниях – дибунол. Показано ультрафиолетовое облучение, в стадии выздоровления озокерит, парафин, хлорид кальция.
К основным осложнениям рожистого воспаления относят сепсис, флебит и тромбофлебит, поражение лимфоузлов и сосудов, инфекционно-токсический шок.
Прогноз при своевременном начале лечения благоприятный, в среднем улучшение состояния происходит на 7-10 день, полное выздоровление наступает через 2-3 недели, но в течение двух лет могут быть рецидивы.
Что такое заболевание рожа и как лечить
Рожа представляет собой инфекционное заболевание, вызываемое стрептококком группы А, преимущественно поражающее кожные покровы и слизистые оболочки, характеризующееся возникновением ограниченного серозного или серозно-геморрагического воспаления, сопровождающегося лихорадкой и общей интоксикацией. Клинически рожа характеризуется типичным ярко-красным отечным очагом поражения кожи, имеющим четкие границы и признаки лимфостаза. К осложнениям рожи относятся: формирование некротических очагов, абсцессы и флегмоны, тромбофлебиты, вторичная пневмония, лимфедема, гиперкератоз и др.
МКБ-10
Общие сведения
Рожа (рожистое воспаление) представляет собой инфекционное заболевание, вызываемое стрептококком группы А, преимущественно поражающее кожные покровы и слизистые оболочки, характеризующееся возникновением ограниченного серозного или серозно-геморрагического воспаления, сопровождающегося лихорадкой и общей интоксикацией. Рожа входит в число самых распространенных бактериальных инфекций.
Характеристика возбудителя
Рожу вызывает бета-гемолитический стрептококк группы А, чаще всего вида Streptococcus pyogenes, имеющий разнообразный набор антигенов, ферментов, эндо- и экзотоксинов. Этот микроорганизм может быть составляющей частью нормальной флоры ротоглотки, присутствовать на кожных покровах здоровых людей. Резервуаром и источником рожевой инфекции является человек, как страдающий одной из форм стрептококковой инфекции, так и здоровый носитель.
Рожа передается по аэрозольному механизму преимущественно воздушно-капельным, иногда контактным путем. Входными воротами для этой инфекции служат повреждения и микротравмы кожи и слизистых оболочек ротовой полости, носа, половых органов. Поскольку стрептококки нередко обитают на поверхности кожи и слизистых оболочек здоровых людей, опасность заражения при несоблюдении правил элементарной гигиены крайне велика. Развитию инфекции способствуют факторы индивидуальной предрасположенности.
Женщины заболевают чаще мужчин, восприимчивость повышается при продолжительном приеме препаратов группы стероидных гормонов. Выше в 5-6 раз риск развития рожи у лиц, страдающих хроническим тонзиллитом, другими стрептококковыми инфекциями. Рожа лица чаще развивается у людей с хроническими заболеваниями полости рта, ЛОР-органов, кариесом. Поражение грудной клетки и конечностей нередко возникает у больных с лимфовенозной недостаточностью, лимфедемой, отеками разнообразного происхождения, при грибковых поражениях стоп, нарушениях трофики. Инфекция может развиться в области посттравматических и постоперационных рубцов. Отмечается некоторая сезонность: пик заболеваемости приходится на вторую половину лета – начало осени.
Возбудитель может попадать в организм через поврежденные покровные ткани, либо при имеющейся хронической инфекции проникать в капилляры кожи с током крови. Стрептококк размножается в лимфатических капиллярах дермы и формирует очаг инфекции, провоцируя активное воспаление, либо латентное носительство. Активное размножение бактерий способствует массированному выделению в кровяное русло продуктов их жизнедеятельности (экзотоксинов, ферментов, антигенов). Следствием этого становится интоксикация, лихорадка, вероятно развитие токсико-инфекционного шока.
Классификация рожи
Рожа классифицируется по нескольким признакам: по характеру местных проявления (эритематозная, эритематозно-буллезная, эритематозно-геморрагическая и буллезно-геморрагическая формы), по тяжести течения (легкая, среднетяжелая и тяжелая формы в зависимости от выраженности интоксикации), по распространенности процесса (локализованная, распространенная, мигрирующая (блуждающая, ползучая) и метастатическая). Кроме того, выделяют первичную, повторную и рецидивирующую рожу.
Рецидивирующая рожа представляет собой повторяющийся случай в период от двух дней до двух лет после предыдущего эпизода, либо рецидив происходит позднее, но воспаление неоднократно развивается в той же области. Повторная рожа возникает не ранее чем через два года, либо локализуется в отличном от предыдущего эпизода месте.
Локализованная рожа характеризуется ограничением инфекции местным очагом воспаления в одной анатомической области. При выходе очага за границы анатомической области заболевание считается распространенным. Присоединение флегмоны или некротические изменения в пораженных тканях считаются осложнениями основного заболевания.
Симптомы рожистого воспаления
Инкубационный период определяется только в случае посттравматической рожи и составляет от нескольких часов до пяти дней. В подавляющем большинстве случаев (более 90%) рожа имеет острое начало (время появления клинических симптомов отмечается с точностью до часов), быстро развивается лихорадка, сопровождающаяся симптомами интоксикации (озноб, головная боль, слабость, ломота в теле).
Тяжелое течение характеризуется возникновением рвоты центрального генеза, судорог, бреда. Спустя несколько часов (иногда на следующий день) проявляются местные симптомы: на ограниченном участке кожи или слизистой появляется жжение, зуд, чувство распирания и умеренная болезненность при ощупывании, надавливании. Выраженная боль характерна при рожистом воспалении волосистой части головы. Может отмечаться болезненность регионарных лимфоузлов при пальпации и движении. В области очага появляется эритема и отечность.
Период разгара характеризуется прогрессией интоксикации, апатией, бессонницей, тошнотой и рвотой, симптоматикой со стороны ЦНС (потеря сознания, бред). Область очага представляет собой плотное ярко-красное пятно с четко очерченными неровными границами (симптом «языков пламени» или «географической карты»), с выраженным отеком. Цвет эритемы может колебаться от цианотичного (при лимфостазе) до буроватого (при нарушении трофики). Отмечается кратковременное (1-2 с) исчезновение покраснения после надавливания. В большинстве случаев обнаруживают уплотнение, ограничение подвижности и болезненность при пальпации регионарных лимфоузлов.
Лихорадка и интоксикация сохраняется около недели, после чего температура нормализуется, регресс кожных симптомов происходит несколько позднее. Эритема оставляет после себя мелкочешуйчатое шелушение, иногда – пигментацию. Регионарный лимфаденит и инфильтрация кожи в некоторых случаях может сохраняться длительное время, что является признаком вероятного раннего рецидива. Стойкий отек является симптомом развивающегося лимфостаза. Рожа чаще всего локализуется на нижних конечностях, затем по частоте развития идет рожа лица, верхних конечностей, грудной клетки (рожистое воспаление грудной клетки наиболее характерно при развитии лимфостаза в области послеоперационного рубца).
Эритематозно-геморрагическая рожа отличается присутствием с области местного очага на фоне общей эритемы кровоизлияний: от мелких (петехий) до обширных, сливных. Лихорадка при этой форме заболевания обычно более длительная (до двух недель) и регресс клинических проявлений происходит заметно медленнее. Кроме того, такая форма рожистого воспаления может осложняться некрозом местных тканей.
При эритематозно-буллезной форме в области эритемы образуются пузырьки (буллы), как мелкие, так и довольно крупные, с прозрачным содержимым серозного характера. Пузыри возникают через 2-3 дня после формирования эритемы, вскрываются самостоятельно, либо их вскрывают стерильными ножницами. Рубцов буллы при роже обычно не оставляют. При буллезно-геморрагической форме содержимое пузырьков носит серозно-геморрагический характер, и, нередко, оставляют после вскрытия эрозии и изъязвления. Такая форма часто осложняется флегмоной или некрозом, после выздоровления могут оставаться рубцы и участки пигментации.
Вне зависимости от формы заболевания рожа имеет особенности течения в различных возрастных группах. В пожилом возрасте первичное и повторное воспаление протекает, как правило, более тяжело, с удлиненным периодом лихорадки (вплоть до месяца) и обострением имеющихся хронических заболеваний. Воспаление регионарных лимфоузлов обычно не отмечается. Стихание клинической симптоматики происходит медленно, нередки рецидивы: ранние (в первые пол года) и поздние. Частота рецидивов так же варьируется от редких эпизодов, до частых (3 и более раз за год) обострений. Часто рецидивирующая рожа считается хронической, при этом интоксикация, зачастую, становится довольно умеренной, эритема не имеет четких границ и более бледная, лимфоузлы не изменены.
Осложнения рожистого воспаления
Наиболее частыми осложнениями рожи являются нагноения: абсцессы и флегмоны, а также некротические поражения местного очага, язвы, пустулы, воспаления вен (флебиты и тромбофлебиты). Иногда развивается вторичная пневмония, при значительном ослаблении организма возможен сепсис.
Длительно существующий застой лимфы, в особенности при рецидивирующей форме, способствует возникновению лимфедемы и слоновости. К осложнениям лимфостаза также относят гиперкератоз, папилломы, экзему, лимфорею. На коже после клинического выздоровления может остаться стойкая пигментация.
Диагностика
Диагностика рожи обычно осуществляется на основании клинической симптоматики. Для дифференциации рожистого воспаления от других кожных заболеваний может потребоваться консультация дерматолога. Лабораторные анализы показывают признаки бактериальной инфекции. Специфическую диагностику и выделение возбудителя, как правило, не производят.
Лечение рожистого воспаления
Рожистое воспаление обычно лечат амбулаторно. В тяжелых случаях, при развитии гнойно-некротических осложнений, частых рецидивов, в старческом и раннем детском возрасте показано помещение больного в стационар. Этиотропная терапия заключается в назначении курса антибиотиков цефалоспоринового ряда первого и второго поколений, пенициллинов, некоторых макролидов, фторхинолонов длительностью 7-10 дней в среднетерапевтических дозировках. Эритромицин, олеандомицин, нитрофураны и сульфаниламиды менее эффективны.
При частых рецидивах рекомендовано последовательное назначение двух видов антибиотиков разных групп: после бета-лактамов применяют линкомицин. Патогенетическое лечение включает дезинтоксикационную и витаминотерапию, антигистаминные средства. При буллезных формах рожи производят вскрытие пузырей и накладывают часто сменяемые марлевые салфетки с антисептическими средствами. Мази не прописывают, чтобы лишний раз не раздражать кожу и не замедлять заживление. Могут быть рекомендованы препараты местного применения: декспантенол, сульфадиазин серебра. В качестве средства, способствующего ускорению регресса кожных проявлений, рекомендована физиотерапия (УВЧ, УФО, парафин, озокерит и т. д.).
В некоторых случаях рецидивирующих форм больным назначают курсы противорецидивного лечения бензилпенициллином внутримышечно раз в три недели. Упорно рецидивирующая рожа нередко лечится курсами инъекций на протяжении двух лет. При имеющихся остаточных явлениях после выписки больным могут назначать курс антибиотикотерапии на срок до полугода.
Прогноз
Рожистое воспаление типичного течения обычно имеет благоприятный прогноз и при адекватной терапии заканчивается выздоровлением. Менее благоприятный прогноз бывает в случае развития осложнений, слоновости и частых рецидивах. Ухудшается прогноз и у ослабленных больных, лиц старческого возраста, людей, страдающих авитаминозами, хроническими заболеваниями с интоксикацией, расстройствами пищеварения и лимфовенозного аппарата, иммунодефицитом.
Профилактика
Общая профилактика рожи включает меры по санитарно-гигиеническому режиму лечебно-профилактических учреждений, соблюдение правил асептики и антисептики при обработке ран и ссадин, профилактику и лечение гнойничковых заболеваний, кариеса, стрептококковых инфекций. Индивидуальная профилактика заключается в соблюдении личной гигиены и своевременной обработке повреждений кожи дезинфицирующими средствами.
Что такое заболевание рожа и как лечить
В данной статье представлены актуальные сведения об этиологических факторах, распространённости и способах лечения рожистого воспаления различной локализации в зависимости от формы и тяжести течения воспалительного процесса. Подробно изложен современный взгляд на этиотропную терапию с учетом смены возбудителя заболевания, а также способы повышения эффективности антибактериальных препаратов. Особое внимание уделено вопросам лечения осложнённых форм рожистого воспаления в условиях хирургического стационара. Представлена оценка эффективности применения существующих методов лечения гнойных ран с учетом фаз течения раневого процесса применительно к больным рожистым воспалением. Проанализированы преимущества и недостатки наиболее часто используемых антисептических растворов и мазевых форм. Рассмотрены новые препараты, содержащие молекулы металлов, среди которых особое внимание уделено аквакомплексу титана глицеросольвата. Аквакомплекс титана глицеросольвата обладает противовоспалительным, противоотёчным, анальгезирующим дествием и ускоряет репаративные процессы в ране.

1. Абузярова Е.Н. Комплексное лечение рожи с использованием низкоинтенсивного инфракрасного лазерного излучения: автореф. дис. . канд. мед. наук. – М., 1999. – С. 25.
2. Амбалов Ю.М. Патогенетические и прогностические аспекты рожи: автореф. дис. . канд. мед. наук. – М., 1996. – С. 36.
3. Бала М.А. Рожа: клиника, диагностика, лечение, реабилитация, профилактика / М.А. Бала, А.П. Иванова // Информационно-медицинское обозрение. – Курск, 1999. – № 3. – С. 3–4.
4. Белов Б.С. Современные аспекты А-стрептококковых инфекций // Альянс клинических химиотерапевтов и микробиологов. Инфекция и антимикробная терапия. – 2001. – Т. 3. – № 4. – С. 104–108.
5. Гальперин Э.А. Рожа: учебное пособие /Э.А. Гальперин, P.P. Рыскинд. – М.: Медицина, 1976. – 176 с.
6. Глухов А.А. Клинико-морфологическое обоснование применения гидропрессивной санации и поляризованного облучения при лечении ран мягких тканей в эксперименте /А.А. Глухов, Н.Т. Алексеева, А.В. Лобцов // Вестник экспериментальной и клинической хирургии. – 2010. – Т. 3. – № 2. – С. 133–145.
7. Ефремова О.А., новые подходы к комплексному лечению рожи в хирургической клинике: автореф. дис. . канд. мед. наук. – Уфа, 2010. – С. 22.
8. Еровиченков А.А. Клинико-патогенетическое значение нарушений гемостаза и их коррекция у больных геморрагической рожей: автореф. дис. . д-ра мед. наук. – М., 2003. – С. 34.
10. Жаров М.А. Клинико-лабораторная характеристика и эффективность лечения рожи с применением галавтилина. автореф. дис. . канд, мед. наук. – Нальчик, 2003. – С. 46.
11. Земсков А.М. Клиническая эффективность применения иммунотропных препаратов при гнойных инфекциях /А.М. Земсков, В.М. Земсков, А.И. Токмаков // Хирургия. – 2011. – № 2. – С. 4–10.
12. Канорский И. Лечение флегмонозно-некротической рожи /И. Канорский, К. Липатов // Врач. – 2002. – С. 35–37.
13. Карман А.Д. Лечение гнойных ран, рожистого воспаления с использованием «гидрогелевых пластин мирамистина» // Медицинский журнал. – 2007. – № 1 (19). – С. 48–50.
14. Королёв М.П. Комплексное лечение больных с осложнёнными формами рожи / М.П. Королёв, Ю.А. Спесивцев, О.А. Толстов // Вестник хирургии. – 2000. – № 4 – С. 64–69.
15. Конопля А.И. Влияние дерината и его сочетанного применеия с фторхинолонами на факторы врождённого иммунитета у пациентов с различными формами рожи / А.И. Конопля, В.И. Хмелевой // Курский научно-практический вестник. – 2002. – № 2. – С. 93–96.
16. Кузнецов В.П. Влияние эмоксипина на клинические проявления и показатели оксидантно-антиоксидантной системы крови у больных рожей, леченных с применением и без применения гемолизатааутокрови: автореф. дис. . канд. мед. наук. – 1998. – С. 24.
17. Миноранская Н.С., Рожа: учебное пособие для послевузовской подготовки врачей /Н.С. Миноранская, Е.И. Миноранская, П.В. Сарап. – Красноярск 2011.
18. Мохов Е.М. Оценка эффективности местного применения перфторана при лечении нагноительных процессов мягких тканей /Е.М. Мохов, А.Р. Армасов, Г.А. Амруллаев // Вестник экспериментальной и клинической хирургии. – 2011. – Т. 4. – № 1. – С. 90–93.
19. Нагоев Б.С., Князев Р.П. Новые подходы в лечении рожистого воспаления // Бюллетень эсперим. биол. и медицины. – 1999. – Прилож. № 2. – С. 31–32.
20. Погорельская Л.В. Рожа: клиника, диагностика, лечение, фитотерапия : учебное методическое пособие /Л.В. Погорельская, М.Х. Турьянов., В.Ф. Корсун и др. – М., 1996. – 49 с.
21. Притулина Ю.Г. Комплексное лечение рожи с использованием низкоинтенсивной лазеротерапии /Ю.Г. Притулина, И.В. Криворучко, В.В. Шенцова // Актуальные проблемы инфекционной и неинфекционной патологии. – Ростов–на-Дону, 2005. – С. 140–142.
22. Пшеничная Н.Ю. Анализ диагностических ошибок, совершаемых врачами амбулаторно-поликлинического звена (АПЗ) при распознавании рожи /Н.Ю. Пшеничная, Ю.М. Амбалов, Д.В. Донцов, Г.В. Кузнецова, А.Г. Суладзе // Успехи современного естествознания. – 2006. – № 5. – С. 64–65.
23. Пшеничная Н.Ю. Рожа: программа оптимизации диагностики и лечения, фармакоэкономический анализ: автореф. дис. . д-ра мед. наук. – Ростов на Дону, 2005 – С. 36.
24. Рыбалко А.Е. Активная хирургическая тактика при лечении тяжелых форм рожи / А.Е. Рыбалко, П.М. Лаврешин, Е.В. Милосердова // Российский журнал гастроэнтерологии, гепатологии, колопроктологии. – 2001. – Приложение № 15. – С. 154.
25. Рыбалко А.Е. Опыт лечения больных с осложнёнными формами рожи / А.Е. Рыбалко, П.М. Лаврешин, М.П. Лаврешин // Инфекции в хирургии: материалы Всеросийской научно-практической конференции хирургов. – Пятигорск, 2001 – С. 127.
26. Сальников Е.В. Аппликационная раневая сорбция в комплексном лечении рожистого воспаления: автореф. дис. . канд. мед наук. – Ярославль, 1999. – С. 22.
27. Тетерин И.И. Опыт лечения флегмонозно-некротической формы рожи / И.И. Тетерин, Г.К. Жердин // Бюллетень ВСНЦ СО РАМН. – 2005. – № 3 (41).
28. Шабловская Т.А. Современные подходы к комплексному лечению гнойно-некротических заболеваний мягких тканей / Т.А. Шабловская, Д.Н. Панченков // Вестник экспериментальной и клинической хирургии. – 2013. – Т. VI. – № 4 (21). – С. 498–517.
29. Фролов А.П. Этиопатогенетические особенности развития некротической рожи, её прогнозирования и принцип комплексного лечения: автореф. дис. . канд. мед. наук. – Иркутск, 2003. – 23 с.
30. Фролов В.М., Лечение больных рожей нижних конечностей, сочетанной с микозами стоп, экземой и сахарным диабетом /В.М. Фролов, Н.А. Пересадин, Ю.Г. Пустовой // Вестник дерматологии и венерологии. – 1993. – № 6. – С. 53–56.26.
31. Фролов В.М. Иммуномодулирующий эффект нуклеината натрия и спленина при рецидивах рожистой инфекции / В.М. Фролов, Н.А. Пересадин, Ю.Г. Пустовой, Ю.Н. Коробка // Иммунология. – 1991. – № 1. – С. 60–61.
32. Фролов В.М. О возможности повышения антибактериальной терапии рожи комбинацией метилурацила с продигиозаном / В.М. Фролов, В.Е. Рычнев // Антибиотики и мед. биотехнология. – 1985. – Т. 30. – № 5. – С. 375–378.
34. Черкасов В.Л., Еровиченков А.А. Рожа: клиника, диагностика, лечение // РМЖ. – 1999. – Т. 7; № 8. – С. 5–8.
35. Crickx B. Erysipelas: evolution under treatment, complications and hospital // Ann. Dermatol. Venereol. – 2001. – Vol. 128. – Р. 358–362.
36. DiNubile M.J., Lipsky B.A.Complicated infections of skin and skin structures: When the infection is more than skin deep // AntimicrobChemother. – 2004. – № 53 (Suppl. S2). – Р. 37–50.
37. Doerler M., Reich-Schupke S., Altmeyer P., Stücker M. Impact on wound healing and efficacy of various leg ulcer debridement techniques // JDDG: Journal der Deutschen Der matologischen Gesellschaft. – 2012. – № 10 (9). – Р. 624–631.
38. Sweeney I.R., MiraftabM., Collyer G.A critical review of modern and emerging absorbent dressings used to treat exuding wounds // Int. Wound J. – 2012. – № 9 (6). – Р. 601–612.
Рожистое воспаление традиционно считается инфекционной болезнью, протекающей с тяжелыми осложнениями и высокой летальностью [5, 33].
Сегодня болезнь характеризуется стабильно высоким уровнем заболеваемости, не имеющим тенденции к значительному снижению. Официально случаи рожистого воспаления не регистрируют, поэтому фактически точные сведения о заболеваемости отсутствуют. По выборочным данным средняя заболеваемость рожистым воспалением в России составляет 12–20:10 000, а в странах Европы – 4,3:10 000 взрослого населения. В структуре инфекционной патологии рожистое воспаление занимает четвертое место после заболеваний дыхательного тракта и вирусных гепатитов. Заболевание регистрируется преимущественно в старших возрастных группах [7, 15, 23].
В последнее десятилетие клиническими и эпидемиологическими наблюдениями многих авторов отмечено изменение клинической симптоматики и течения рожистого воспаления. Наблюдается тенденция резкого увеличения числа пациентов с деструктивными формами рожистого воспаления (около 19 % случаев заболеваний осложняется гнойно-некротическими процессами, протекающими по типу некротического фасциита или распространенного целлюлита). Такие пациенты подлежат комплексному, в том числе и оперативному, лечению в условиях общехирургического стационара [12, 14, 23].
Лечение больных рожистым воспалением комплексное и проводится дифференцированно с учетом характера местных проявлений, тяжести течения заболевания и наличия осложнений [17].
Больные с легким течением первичной рожи могут лечиться в амбулаторно-поликлинических условиях. Показаниями к госпитализации в стационар является средне-тяжелое или тяжелое течение, локализация воспалительного процесса на лице, рецидивы заболевания [17, 20, 22].
Неосложнённые формы рожистого воспаления находятся в компетенции клиники инфекционных болезней. Больные с гнойными осложнениями или некрозами, а также с буллезной и геморрагической формами госпитализируются в хирургические стационары.
Комплекс лечебных мероприятий обычно включает этиотропную, десенсибилизирующую, дезинтоксикационную, симптоматическую терапию [17, 9].
Традиционно, исходя из стрептококковой природы заболевания, препаратами выбора для лечения больных рожей считаются β-лактамы (пенициллины и цефалоспорины) [17, 33]. Однако при деструктивных формах заболевания эти препараты малоэффективны.
В развитии осложнённых форм рожистого воспаления основную роль играет не монокультура β-гемолитического стрептококка группы А, а ассоциация бактериальных патогенов (золотистый стафилококк, коагулазонегативный стафилококк и бактерии сем. Enterobacteriace) [25, 29]. Такой набор возбудителей требует включения в антибактериальную терапию препаратов более широкого спектра или их комбинаций, например препаратов группы фторхинолонов и макролидов [30].
В последние годы наблюдается постепенное снижение эффективности линкомицинотерапии, которая традиционно считалась эффективной в отношении L-форм стрептококков [10].
Для повышения результативности антибактериальных препаратов и одновременного снижения числа и выраженности аллергических реакций рекомендуется осуществлять эндолимфатическое введение антибиотиков. Однако этот метод применим лишь для ограниченного круга пациентов без нарушения периферического лимфо- и кровообращения.
С целью оптимизации антибактериальной терапии ряд исследователей считает перспективным применение системной энзимотерапии. Сочетанное применение антибактериальных препаратов с Вобэнзимом и Флогэнзимом повышает концентрацию антибиотиков в очаге воспаления, а также снижает их токсичность и побочные действия [26].
Имеются публикации, посвященные использованию комплекса природных цитокинов (перфузата ксеноселезенки) методом непрямой эндолимфатической терапии [10]. Однако широкого применения в клинике данный метод не нашёл.
Таким образом, ведущее место в лечении больных рожистым воспалением занимает антибактериальная терапия. Выбор препарата и способ его введения зависят от индивидуальной переносимости, чувствительности возбудителя и условий лечения.
С другой стороны, с развитием иммунологии меняется представление о роли иммунитета в патогенезе инфекционных и гнойно-септических заболеваний. Меняется и качественный подход к лечению данной категории больных.
При рожистом воспалении наблюдается дисбаланс в системе клеточного и фагоцитарного звеньев иммунитета. В остром периоде заболевания происходит достоверная супрессия Т-зависимого звена иммунитета. В отношении состояния В-зависимого звена данные весьма противоречивы. Однако большинство исследователей сходятся во мнении, что в период разгара заболевания количество иммуноглобулинов классов А, М, G снижено, особенно у пациентов с рецидивирующими и осложнёнными формами. В периоде рековалесценции концентрация иммуноглобулинов без дополнительной стимуляции не достигает показателей здоровых лиц [2, 3, 20]. С целью устранения этих нарушений весьма перспективным является применение препаратов иммуномодулирующего и иммунокорректирующего действия. Получены положительные результаты при включении в комплексное лечение больных рожистым воспалением таких препаратов, как нуклеинат натрия, левомизол, пентоксил, глутоксим, продигиозан, иммунофан и др. [11, 17, 31].
Обращает на себя внимание новый на отечественном фармакологическом рынке иммуномодулятор Деринат. В литературных источниках имеется единственное сообщение об использовании препарата Деринат в комбинации с фторхинолонами у пациентов с различными формами рожи. По мнению авторов, включение дерината в комплекс лечения больных рожей повышает активность комплемента, β-лизинов, бактерицидной активности сыворотки крови [15].
Рожистое воспаление характеризуется выраженной интоксикацией, которая нередко возникает раньше местной эритемы и во многом определяет последующее течение заболевания. Поэтому дезинтоксикационную терапию назначают с первых дней заболевания. Объем инфузионной терапии подбирается индивидуально, учитывая форму заболевания и степень выраженности симптомов интоксикации [2, 4, 9,17].
В качестве десенсибилизирующей терапии при легком и среднетяжелом течении заболевания показаны антигистаминные препараты. Сегодня из этой группы наиболее эффективными препаратами являются супрастин, кларотадин, цетиризин и лоратадин [17].
При рецидивирующей форме рожистого воспаления на фоне выраженного лимфостаза целесообразно применение глюкокортикоидов. Назначается дексаметазонил и преднизолон внутрь или внутривенно в зависимости от тяжести течения болезни [25, 34].
С целью коррекции микроциркуляторных расстройств целесообразно применение антиагрегантов (пентоксифиллин, тиклопидин, плавикс) [8, 17].
Определённые положительные результаты получены при применении озонотерапии. Целью этой методики является подавление свободнорадикальных реакций в очаге воспаления и запуск антиоксидантных механизмов. Озонотерапия способствует улучшению трофики в очаге воспаления, восстановлению структурной и функциональной полноценности клеток, а также нормализации показателей перекисного окисления липидов [10, 16].
Для купирования процессов перекисного окисления липидов также известно назначение антигипоксантов и антиоксидантов (мексидол, актовегин, эмоксипин).
Местное лечение рожистого воспаления следует проводить лишь при наличии обширных буллезных элементов, некрозов и гнойных осложнений [12, 14, 33].
В остром периоде при эритематозно-буллезной форме рожистого воспаления неповрежденные пузыри вскрывают, после выхода экссудата накладывают повязки с жидкими антисептиками (фурацилин, риванол, димексид и др). Наложение на эритематозную поверхность ихтиоловой мази, мази Вишневского приводит к образованию обширных булл, поверхностных некрозов и контактных дерматитов [12, 14, 33].
Больные с осложнёнными формами рожистого воспаления подлежат хирургическому лечению. Вскрытие гнойника с иссечением некротизированных тканей следует проводить в кратчайшие сроки с момента поступления больного в стационар. Радикальное пособие рассматривается как единственный метод предупреждения инфекционно-токсического шока у этой категории больных. Сочетание хирургического вмешательства с местными аппликациями противовоспалительных средств позволяет добиться быстрой регрессии воспаления [9, 10, 24, 27].
Интересным представляется вопрос о выборе препарата для местных аппликаций. Выбор лекарственного средства зависит от конкретной фазы течения раневого процесса [15, 36].
По-прежнему в практике гнойной хирургии для санации гнойных очагов широко используются антисептические средства, такие как мирамистин и диоксидин, 0,05 % раствор хлоргексидина или 3 % раствор перекиси водорода [15, 28].
Однако в литературе стали встречаться данные о наличии ряда побочных эффектов у данных препаратов. Растёт резистентность микроорганизмов к диоксидину, а 3 % перекись водорода оказывает цитолитический эффект на грануляционную ткань [15, 37].
Кроме того, применение жидких антисептиков в фазу активной экссудации требует 2–3 перевязок в сутки. Известно, что тампоны, помещенные в рану, быстро высыхают и теряют свои осмотические свойства, необходимые для очищения раны от гноя [29].
Для местного лечения ран мягких тканей активно используются и мазевые лекарственные средства на основе диоксидина, мирамистина, левомицетина. Особую группу препаратов составляют лекарственные средства на основе соединений металлов. В хирургической практике успешно используются сетчатые материалы, содержащие ионы серебра, например Atrauman Ag, Physiotulle Ag, Biatain Ag. Применительно к ранам на фоне рожистого воспаления хорошо зарекомендовал себя аквакомплекс титана глицеросольвата. Препарат обладает противовоспалительным, противоотёчным, анальгезирующим действием, не вызывая побочных эффектов [39].
Положительный местный эффект оказывает применение физиотерапевтических методов. В клинике активно назначают ультрафиолетовое облучение и ультравысокочастотную терапию очага воспаления в остром периоде заболевания [1, 19, 34]. Эффективно ультрафиолетовое облучение аутологичной крови, которое проводится в зависимости от тяжести течения заболевания от 2 до 12 сеансов с интервалами 1–2 суток.
Широкое распространение в медицине получило применение лазерной терапии. Она обладает выраженным противовоспалительным эффектом, нормализует микроциркуляцию в очаге воспаления, восстанавливает реологические свойства крови, усиливает репаративные процессы. Методы низкоинтенсивной лазеротерапии неинвазивны, поэтому легко переносятся пациентами [21, 30, 35].
Таким образом, сегодня в арсенале практикующих врачей находится огромное количество современных препаратов в различных комбинациях и способах применения. Сочетание симптомов общего и местного воспаления требует особого комплексного подхода с учетом характера и тяжести заболевания.
Рецензенты:
Чередников Е.Ф., д.м.н., профессор, заведующий кафедрой факультетской хирургии, ВГМА им. Н.Н. Бурденко, г. Воронеж;
Ходарковский М.А., д.м.н., профессор, заведующий отделением микрохирургии, ГУЗ ВО «Воронежская областная клиническая больница № 1», ВГМА им. Н.Н. Бурденко, г. Воронеж.
Рожа болезнь
Рожа – инфекционное заболевание кожи и жировой клетчатки, имеющее высокую вероятность после острой формы болезни перейти в хроническую рецидивирующую. Классифицируют ещё и повторную рожу, когда поражение развивается через пару лет и в другой области.


Каковы причины заболевания рожей?
Причина болезни, как при скарлатине и ревматизме, β-гемолитический или пиогенный – продуцирующий гной — стрептококк.
Причина заболевания рожей кожных покровов на ноге, а это самая частая локализация – семь из десяти случаев – попадание микроба через грибковые поражения стопы и ранки, способствуют этому лимфатический отёк и изменения сосудов при сахарном диабете, нарушение трофики тканей из-за варикозной болезни.
Отмечается и рожистое воспаление на лице – около 20%, и рожа на руке, эта форма развивается преимущественно на фоне лимфостаза после удаления молочной железы.
Специалисты Международной клиникой Медика24 при комплексном обследовании выявляют факторы риска и объективные причины для формирования хронической инфекции, для каждого пациента составляется индивидуальный план профилактической терапии.
От кого можно заразиться рожей?
Распространителем становится больной любой стрептококковой инфекцией и здоровый носитель. Бактерия проникает через поврежденную кожу при контакте, попадает по воздуху в капельке слюны в носоглотку. Стрептококк может разноситься в мягкие ткани по крови и лимфе из больных миндалин. А восприимчивы к микроорганизму только предрасположенные генетически или из-за сопутствующей патологии люди, большая часть больных – женщины после 40 лет.
Это инфекция летнего периода.
Мы вам перезвоним
Почему часто случаются рецидивы?
Поскольку инфекция, как правило, возникает на фоне какой-то хронической общей и местной патологии, то вылечить её крайне затруднительно, но «придавить» на время получается. Раз появившиеся микробные очаги от лечения затухают, но при снижении иммунной защите легко вспыхивают. Стрептококк может жить внутри иммунных клеток, находящихся в коже, эпизодически активизируясь в благоприятных для него условиях. Если человек перенес более трех вспышек заболевания, то это часто рецидивирующая форма.
Плохой прогноз в отношении возврата инфекции сулит длительный остаточный лимфаденит
При развитии острой инфекции необходимо сразу обратиться к специалисту, который ведёт приём без выходных и праздников в Международной клиникой Медика24. Даже небольшой очаг в будущем способен стать источником постоянной инфекции. Только адекватная терапия позволит избежать непоправимых последствий.
Какие симптомы возникают при роже?
Воспаление развивается после очень краткого инкубационного периода, не более 5 суток, но часто довольно нескольких часов. Остро наступает интоксикация с высокой температурой, ознобами, ломотой в мышцах и слабостью с головной болью. Каждого третьего от выраженности интоксикации тошнит и рвет. Это начальный период, за которым буквально через сутки следует период разгара болезни с кожными проявлениями.
К неуменьшающимся симптомам рожи добавляются боли и локальное воспаление кожи на ноге или в другом месте, проявляющееся отеком, выраженным покраснением с фестончатыми границами, увеличением ближайших к очагу лимфатических узлов. Заболевание в своей тяжести достигает апогея. В месте воспаления тканей очень сильная боль, кожа может покрываться волдырями с кровоизлияниями в их содержимое, секрет инфицируется. Но эти особые формы тяжелой рожи возникают очень нечасто, в большинстве случаев ограничивается болезненным воспалительным отеком.
Когда наступает выздоровление?
Обычно к пятому дню нормализуется температура, еще несколько дней проходит кожное воспаление. На месте очага довольно долго держится лимфатический отек, напоминающий лимонную корочку, пигментация и увеличение лимфоузлов.
Осложнения, как правило, местные — нагноения и тромбофлебиты, общие возникают редко, это сепсис и инфекционно-токсический шок.
Последствия рецидивирующей рожи – лимфедема с последующей слоновостью или фибредемой.
Какие особенности имеет рожа на ногах и лице?
На нижних конечностях более выраженные изменения, чаще возникает буллезная форма с пузырями и характернее рецидивы.
Рожа лица переносится легче и рецидивы совсем не характерны, её часто предваряет ангина или тонзиллит, синуситы, кариес.
Коварная инфекция: рожа

Рожа известна с древности как инфекция, поражающая кожу. Потому античные лекари называли ее erysipelas, термин сложен из двух слов: греческое erythros — красный и латинское pellis — кожа. О симптомах рожи и способах лечения болезни читайте на портале MedAboutme.
Коварная инфекция: как появляется рожа

Древним лекарям хорошо была известна инфекция, которую сейчас мы знаем под термином «рожа»: вероятно, слово появилось от французского rouge (красный). Возможно, такое определение болезни связано еще и с тем, что воспаления в большинстве случаев были на лице. А в средневековой Европе у заболевания было довольно лиричное название — «огонь святого Антония», потому что у пятен неровная форма, напоминающая языки пламени.
Гиппократ различал разновидности рожи, выделяя травматическую форму, которая развивалась на поврежденных участках кожи, и идиопатическую, имевшую внутренние причины развития.
До эры антибиотиков такое заболевание нередко провоцировало заражение крови, и чаще всего это вело к смертельным исходам или серьезным осложнениям.
У рожистого воспаления — инфекционно-аллергический характер. Инфекция поражает кожу, подкожную сетчатку и склонна к рецидивам. Рожу вызывает активность бета-гемолитического стрептококка группы A, который является причиной ангины, ревматизма и скарлатины. Рожа бывает заразной при непосредственных контактах с больным или при пользовании общими бытовыми предметами. Порой человек может быть носителем инфекции, но сам от нее не страдает, хотя вполне способен заразить окружающих.
Среди распространенных причин развития рожи специалисты называют ослабленный иммунитет или возраст выше 50 лет. Как правило, у людей младше 18 лет такое заболевание — редкость, а в возрасте от 20 до 30 лет оно поражает мужчин, у которых род деятельности ведет к постоянным загрязнениям кожи и ее травматизации.
Рожистому воспалению часто предшествуют повреждения на коже, например, маленькие ранки, небольшие ссадины. И этого достаточно, чтобы стрептококк внедрился глубоко в эпидермис и начал свою губительную деятельность. Пятна возникают на лице, конечностях, в редких случаях могут быть на теле и в промежности.
Рожу на первый взгляд нетрудно спутать с большинством других заболеваний разного жанра — эндокринными, кожными, инфекционными и т. п. Но медики могут поставить точный диагноз после тщательного изучения пятен и клинической картины инфекции. Обычно специальных анализов и бактериологических исследований не требуется.
Симптомы рожи
Рожистая инфекция проявляется всегда одинаково: в первую очередь, появляются признаки интоксикации, для которых характерны озноб, повышенная температура, мышечные и головные боли. А уже спустя несколько часов или дней возникают непосредственные симптомы рожи в виде пятен, постепенно все больше и больше расширяющихся. На фоне лихорадки их можно принять за флегмону, абсцесс или проявления гриппа.
Поэтому наличие подобных образований на коже должно насторожить, так как инфекция нередко протекает тяжело и грозит сбоями в работе сердечно-сосудистой системы или почек. Симптомы рожи опытный инфекционист определит без труда.
Характерно, что в регионах Юго-Восточной Азии, в Индии и странах Африки при их сложной санитарно-гигиенической обстановке рожа не становится частым заболеванием. Это объясняется тем, что недостаточно просто заразиться возбудителем инфекции, требуется ряд провоцирующих факторов, которые запустят развитие болезни. Это могут быть резкая смена температуры, перманентные стрессы, активная инсоляция и нарушение кожного покрова (царапины, ссадины, травмы и ушибы).
Лечение рожи
Нередки ситуации, когда при появлении рожи заболевшие первое время пытаются справиться с ней самостоятельно, используя мази и компрессы. Это в корне неверный подход, так как лечение рожи требуется не при всех формах, как, например, при эритематозной разновидности (покраснения есть, а характерных пузырей — нет). Не рекомендуется применять антисептические растворы или противовоспалительные мази, поскольку рожа может спровоцировать аллергию, и тогда средства только навредят.
Важно сохранять естественное кровоснабжение пораженного участка, поэтому туго бинтовать не следует. И если темпы болезни нарастают, то без врача-инфекциониста не обойтись.
Лечение рожи строится на антибиотиках, поскольку у заболевания инфекционная природа. Если болезнь не в запущенной форме, то достаточно амбулаторного лечения, а вот при средних и тяжелых формах понадобится стационарная терапия.
Противомикробные препараты усиливают физиотерапевтическими процедурами, в том числе слабым электротоком, лазерным и ультрафиолетовым облучением. Такое лечение рожи необходимо при сложных формах инфекции.
Иногда случаются рецидивы болезни — примерно у 30-40% людей в скором времени снова появляется рожа. Если она случается более трех раз в год, это говорит о том, что в организме имеется хроническая патология, в частности, ожирение, сахарный диабет, варикоз, экзема, синусит, кариес, тромбофлебит, тонзиллит, отит, воспаление пародонта, соматические заболевания, негативно влияющие на иммунитет.
Лечение рожи при таких обстоятельствах требует комплексного подхода, это будет хорошей профилактикой вторичных заражений рожей. Поэтому после того, как спадет острая стадия болезни, важно тщательно обследоваться, чтобы определить настоящую причину рецидивов. Врач распишет индивидуальную схему лечения с учетом сопутствующих заболеваний и рекомендаций других специалистов (дерматологов, эндокринологов, микологов и т. д.).
Главное, своевременно обратиться к врачу, и не делать самостоятельных назначений антибактериальных препаратов, поскольку антибиотики следует подбирать под конкретного возбудителя. Тем более, что при регулярных рожистых воспалениях медики могут прописать специальные препараты длительного действия. Подобные лекарства мешают стрептококку размножаться, но так как следует их принимать в течение нескольких месяцев, то необходима консультация врача и его постоянный контроль за состоянием пациента.
Лечение РОЖИСТОГО ВОСПАЛЕНИЯ (РОЖИ) – Рекомендации Британской ассоциации дерматологов (перевод и адаптация проф. Святенко)

Эта статья была написана, чтобы помочь Вам лучше понять рожистое воспаление (рожу). Она расскажет Вам, что это за состояния, чем они вызваны, что можно сделать, и где Вы можете узнать о них больше.
Что такое рожа?
Рожа является распространенной среди населения инфекцией кожи. Рожа – это инфекция, поражающая различные слои кожи.
Что вызывает рожу?
Бактерии (микробы), которые попадают через повреждения на коже. Это повреждение может быть очень маленьким, например, от царапин, укусов насекомых или инъекций или от других заболеваний кожи, таких как грибковая инфекция между пальцами ног, экзема или язва ноги. Иммунная система организма пытается остановить распространение бактерий. Если это не удается, инфекция будет развиваться.
Рожа обычно вызвана бактериями, называемыми стрептококками, но иногда многие другие бактерии могут быть вовлечены, например, стафилококки.
Кто подвержен роже?
Любой может быть подвержен роже, и если Вы переболели рожей, Вы, скорее всего, будете заражаться ею снова в той же части тела. Так бывает нередко.
Существуют также условия, способствующие развитию рожи:
- Грибковая инфекция кожи между пальцами ног
- Порезы на коже, язвы ног и пролежни
- Укусы насекомых
- Внутривенное употребление наркотиков
- Злоупотребление алкоголем
- Распухшие конечности из-за плохой работы вен или лимфатических сосудов (например, лимфедема)
- Болезни печени
- Тучность
- Плохо контролируемый диабет
- Нарушенная иммунная система, (например, у младенцев, из-за болезни, пожилого возраста или лекарств)
- Экзема
Является ли рожа наследственной?
Каковы симптомы рожи?
Вы можете чувствовать себя плохо, ощущать высокую температуру и озноб. Это может начаться через несколько часов или за день до того, как изменения кожи станут видимыми. Пораженная кожа станет болезненной, опухшей, твердой, горячей и красной, также могут образоваться пузыри. Ближайшие лимфатические узлы могут стать опухшими и чувствительными. Область пораженной кожи может постепенно увеличиваться. Эти признаки могут развиваться довольно быстро, от нескольких часов до нескольких дней.
Как выглядит рожа?
Рожа чаще всего встречается на нижних конечностях, на лице, но может затронуть любую область кожи.
Область покраснения развивается и расширяется, медленно или внезапно. Затем могут развиться припухлость и пузыри, которые могут быть заполнены прозрачной жидкостью или кровью. Когда пузырь сверху вскрывается, можно увидеть поврежденную область кожи. В тяжелых случаях участки кожи могут стать фиолетовыми или черными. Могут появиться красные полосы под кожей над пораженным участком.
Как диагностировать рожу?
Рожа диагностируются по типичному внешнему виду и симптоматике. Могут быть взяты пробы или анализы крови, чтобы в лаборатории попытаться идентифицировать бактерии; однако идентификация бактерий редко возможна.
Серьезна ли рожа?
Тяжесть может варьироваться от легкой до тяжелой. Это будет зависеть от того, насколько велика покрасневшая область, какая часть тела затронута (рожа лица более серьезна), и есть ли другие проблемы со здоровьем, такие как нарушение иммунной системы или плохо контролируемый диабет. Рожа также могут приводить к осложнениям:
- Септицемия, также известная как заражение крови или сепсис (бактерии распространяются через кровь, что приводит к серьезному заболеванию)
- Абсцесс (нагноение в пострадавшем участке)
- Инфекция распространяется на более глубокие ткани, такие как мышцы или кости
- Длительная опухлость пострадавшего участка из-за повреждения лимфатических узлов
- Повышенная вероятность рецидива рожи на том же участке
- Повреждение почек после стрептококковой инфекции
- Менингит после рожи лица.
Заразна ли рожа?
Нет, потому что она воздействуют на более глубокие слои кожи. Она отличаются от импетиго (стрептодермии), что является поверхностной инфекцией и легко передается другим людям.
Можно ли излечить рожу?
Да, и лечение антибиотиками на ранней стадии важно для предотвращения распространения инфекции и перечисленных выше осложнений.
Какая диагностика необходима для рожи?
Неосложненная рожа чаще всего не требует анализа крови. У некоторых людей должен быть произведен анализ крови и мазок с пораженного участка кожи.
Какое лечение рожи?
Пероральный антибиотик (принимается внутрь) следует давать как можно раньше и продолжать до тех пор, пока рекомендуемый курс не будет завершен. Выбор антибиотика, назначаемого Вам доктором, будет зависеть от многих факторов. Если состояние не улучшается, могут потребоваться более высокие дозы и более длинные курсы. Более тяжелая рожа, чаще всего, нуждается в инъекциях или инфузиях в условиях стационара.
Большинство людей лечат с помощью антибиотиков группы пенициллина, поэтому очень важно, чтобы Вы сообщили своему врачу, если у Вас аллергия на пенициллин.
Пока пострадавший участок покрасневший, опухший и горячий, он должен находиться в покое. При роже ноги, она должна фиксироваться выше тазобедренного сустава, чтобы уменьшить отек.
При отсутствии улучшения при надлежащем лечении Ваш врач может искать мнения иного специалиста (другой специальности), поскольку иногда рожа может маскировать иные болезни. Выполняйте все рекомендации врача!
Важно, чтобы любые повреждения на коже, например, из-за грибковой инфекции ступней или экземы, лечились, чтобы предотвратить повторные вспышки рожи. Ваш врач может назначить для этого местные лекарства (в креме). Любую остаточную припухлость/отечность после рожи следует лечить компрессионными чулками до полного исчезновения.
Если целлюлит или рожа повторяются, врач может предложить длительное профилактическое лечение антибиотиками.
Самостоятельный уход
Посетите своего врача как можно раньше, если Вы считаете, что столкнулись с очередным приступом рожи. Если рецидивы становятся частыми, Ваш врач может выписать Вам рецепт на антибиотик, чтобы иметь его дома и принимать, как только Вы заметили какие-либо симптомы инфекции.
Вы должны следовать советам по уходу за кожей, чтобы уменьшить повреждения в ней.
Поддерживающие чулки, положение ног на возвышении и потеря лишнего веса могут помочь избавиться от отечности ног, что очень важно при лечении рожи.
ПРЕДУПРЕЖДЕНИЕ . В этой статье упоминаются «смягчающие средства» (увлажнители). Когда парафиносодержащие смягчающие продукты контактируют с перевязочными материалами, одеждой, постельным бельем или волосами, существует опасность, что открытый огонь или курение сигарет могут легко вызвать воспламенение.
Для снижения риска возгорания пациентам, использующим средства для ухода за кожей или волосами, содержащие парафин, рекомендуется избегать открытого огня, включая курение сигарет, и нахождения рядом с людьми, которые курят или используют открытый огонь. Также рекомендуется регулярно стирать одежду и постельное белье, желательно ежедневно.
Эта статья была переведена из рекомендаций Британской ассоциации дерматологов «Обзорная информация для пациента» , адаптирована на русский язык профессором Святенко Т.В., г. Днепр, Украина.
Будьте здоровы и привлекательны!
Обращайтесь только к профессионалам.
Используйте при изучении информации о вашей проблеме только данные доказательной медицины, такие, как приведены в этой статье.