Вирусная пневмония
Вирусная пневмония – воспаление легких, вызванное вирусами, протекает с интоксикацией и одышкой. Чаще всего вирусные пневмонии развиваются весной и осенью на фоне сезонных ОРВИ. В детском возрасте большинство пневмоний имеют вирусную природу (до 90%). Среди взрослых в основном регистрируют бактериальные пневмонии, на вирусные приходится не более 39%, причем чаще в пожилом возрасте. Вирусная пневмония может быть:
- Первичной – в развитии болезни играют роль только вирусы. По течению болезнь может быть доброкачественной при интерстициальной форме и злокачественной – при геморрагической.
- Вторичной – она осложняется присоединением бактериальной флоры, бывает ранняя, поздняя.
Как развивается воспаление легких вирусной природы
Пневмонию могут вызвать многие представители вирусов:
- гриппа А, В;
- парагриппа;
- РС вирус (респираторно-синцитиальный) поражает детей;
- вирус ветряной оспы, кори – осложнение типичных детских инфекций;
- цитомегаловирус, герпес вызывают пневмонию у людей с ослабленным иммунитетом – на фоне ВИЧ, онкологии;
- энтеровирусы, вирус Эпштейна-Барр, хантавирус, метапневмовирус;
- коронавирус SARS ассоциированный вызывает тяжелую дыхательную недостаточность – такую пневмонию часто называют атипичной.
Проявления вирусной пневмонии начинаются в течение 3 дней после контакта с инфицированным. Еще через 3–6 дней к вирусам обычно добавляется бактериальная инфекция, после чего пневмония считается смешанной, вирусно-бактериальной.
Заражение происходит чаще всего воздушно-капельным путем. Человек заражается при вдыхании воздуха, содержащего вирусы. Это происходит при разговоре с больным человеком, много патогенов попадает в окружающее пространство во время чихания и кашля больного. Меньше роль контактного пути передачи, то есть через предметы – ручки дверей, посуду, полотенца. Это возможно в тех случаях, если после больного человека предмет с попавшими на него вирусами берет здоровый, а с рук инфекция заносится внутрь организма через слизистую оболочку рта, конъюнктиву глаз.
Заболеет человек после контакта или нет, зависит от многих факторов:
- Работа иммунной системы – снижение иммунитета наблюдается при ВИЧ, после тяжелых длительных болезней, при недостаточном питании.
- Количество вирусных частиц и вирулентности (степени заразности) возбудителя.
- Возраст – наиболее уязвимы маленькие дети и люди старше 65 лет. У детей еще не сформированы полностью органы и системы. У пожилых ослаблена защита организма от микроорганизмов, ухудшается кровообращение, работа мозга, способность тканей к регенерации.
- Наличие хронических заболеваний – если имеется патология бронхолегочной, сердечно-сосудистой систем, сахарный диабет, сопротивляемость организма падает.
Проникнув в дыхательные пути, вирус попадает на поверхность клеток эпителия, связывается с определенными белками в мембране, вызывает ответ иммунной системы. Ткани вокруг бронхов и между альвеолами утолщаются за счет увеличения межклеточной жидкости, скопления защитных клеток лейкоцитов. Часто наблюдается выход элементов крови за пределы сосудистого русла – геморрагический экссудат.
Эти реакции необходимы для борьбы с вирусом, так как иммунные клетки вырабатывают вещества, которые инактивируют возбудителя. Однако из-за интерстициального отека процессы газообмена сильно затрудняются. Человек испытывает одышку, а кровь не может достаточно обогатиться кислородом. Расстояние между альвеолой с воздухом и кровью внутри капилляра многократно увеличивается.
Характерные проявления вирусных пневмоний
Симптомы и течение пневмонии зависят от того, какой вирус привел к воспалению. Наряду с общими признаками – кашель, температура, признаки дыхательной недостаточности – есть и характерные особенности для каждого вируса.
Аденовирусная пневмония
Если причиной пневмонии являются аденовирусы, наиболее типичными симптомами будут:
- подъем температуры в первый день заболевания до 38–39°С;
- фарингит – проявляется болью в горле, покраснением, отеком, зернистостью слизистой оболочки задней стенки глотки;
- ринит – пациенты ощущают заложенность носа, выделения обильные прозрачные, частое чихание;
- конъюнктивит – глаза болят, сосуды расширены, возможны выделения, склеивание век, ресниц;
- лимфаденопатия – увеличение регионарных лимфатических узлов – под подбородком, под краем нижней челюсти, возле ушей, на боковой поверхности шеи (они прощупываются как болезненные уплотненные шарики);
- поражение бронхов и легких проявляется кашлем (он частый, сухой, отрывистый, сначала без мокроты, беспокоит одышка, возможно побледнение, посинение пальцев рук, ног, зоны вокруг рта, при аускультации в легких врач определяет влажные хрипы).
Течение аденовирусной пневмонии длительное, температура держится до 15 дней, на протяжении дня снижается и повышается. Все симптомы, а также изменения на рентгене сохраняются длительно. Нередко присоединяются осложнения, например плеврит, отит.
Гриппозная пневмония
Пневмония, вызванная вирусом гриппа, наблюдается в сезон эпидемии этого заболевания. Начало острое – подъем температуры, боль в мышцах тела, слабость, воспаление слизистой носа, горла, трахеи. О вовлечении в процесс легочной ткани свидетельствуют:
- боль в груди при дыхании;
- одышка;
- цианотичный оттенок кожи на пальцах конечностей;
- кашель сопровождается выделением «ржавой мокроты» – это происходит из-за того, что проницаемость сосудистой стенки увеличивается, эритроциты попадают в межклеточное пространство и мокроту;
- очаговые затемнения легочных полей с двух сторон на рентгене;
- слышны влажные хрипы при аускультации.
У детей и ослабленных людей сильно выражена интоксикация, могут присоединиться осложнения – менингит, энцефалит, поражение почек, других органов. Опасными симптомами считаются судороги, нарушение сознания, рвота, менингеальные и очаговые симптомы. Из-за присоединения бактериальной инфекции развиваются абсцессы в легких, гнойный плеврит.
Воспаление легких, вызванное вирусом парагриппа
Парагриппозная пневмония практически не встречается у взрослых. Такой диагноз ставят новорожденным и детям до 3 лет:
- температура около 37–37, 5°С;
- имеются катаральные явления со стороны верхних дыхательных путей;
- интоксикация и одышка редко достигают тяжелой степени.
Только у ослабленных детей, например, после родовой травмы, симптомы сильно выражены – диарея, отказ от еды, высокая температура, судороги, тяжелое общее состояние, петехии (мелкие кровоизлияния) на коже.
Пневмония, вызванная респираторно-синцитиальным (РС) вирусом
Данный вид воспаления легких также поражает преимущественно маленьких детей. Однако при этом вирусе всегда сильно выражена дыхательная недостаточность. Это происходит из-за того, что в воспаление вовлекаются самые мелкие бронхи – возникает бронхиолит:
- у ребенка тяжелая одышка, заметен цианоз вокруг глаз, рта, на конечностях;
- дыхание частое и поверхностное;
- кашель влажный, частый, но он не может очистить бронхи от густой мокроты;
- температура, как правило, высокая – 38–39°С, но интоксикация практически не выражена, дыхательные расстройства всегда выходят на первый план.
Энтеровирусные пневмонии
Воспаление легких могут вызвать даже вирусы, которые обычно поражают ЖКТ. Это вирус Коксаки, ЕСНО вирус.
Симптомы пневмонии часто мало выражены, в клинике преобладают признаки поражения других систем – ЦНС, кишечника, сердца. Однако на рентгенограмме и при аускультации можно получить достоверные данные, которые свидетельствуют в пользу воспаления легких.
Методы диагностики вирусной пневмонии
Сбор анамнеза, учет эпидемиологической обстановки и возраста, типичные клинические симптомы помогают заподозрить, какой вирус вызвал воспаление легочной ткани. Обращают внимание на такие моменты:
- Жалобы – кашель, одышка, лихорадка, слабость, боли в горле, выделения из носа, мокрота.
- При осмотре видно учащенное дыхание – оно поверхностное. Можно заметить цианоз кожи на лице, конечностях. Слизистая задней стенки глотки, полости носа отечная, красная, есть выделения.
- Аускультация позволяет выявить хрипы. Они появляются при прохождении струи воздуха в бронхах, заполненных мокротой. В зависимости от диаметра бронхов врач выслушивает крупно-, средне- или мелкопузырчатые хрипы. При генерализованном поражении бронхиальной системы будут присутствовать разнокалиберные хрипы.
- Подтвердить пневмонию помогает рентгенография. На снимках усилен легочный рисунок, видны небольшие очаги затемнения, при тяжелом течении они сливаются.
- Лабораторные анализы подтверждают наличие воспалительного процесса. При исследовании мокроты можно выделить возбудителя. В крови иммунологический анализ покажет резкий подъем титров антител (примерно в 4 раза) к конкретному вирусу.
Похожие симптомы возможны и при других болезнях легких и сердца. Лечение этих состояний совсем разное, поэтому важно исключить:
- Пневмонию, возникшую в результате закупорки сосуда (инфаркт-пневмонию) или попадания в легкие жидкости, пищи, рвотных масс (аспирационную).
- Онкологию бронхолегочной системы.
- Облитерирующий бронхиолит.
- Атипичную пневмонию.
Лечение пациентов при вирусном воспалении легких
Терапия зависит от тяжести состояния, возраста, наличия сопутствующих болезней. Людей из группы риска госпитализируют. При течении легкой и средней тяжести врач может лечить пациентов дома. Назначают:
- Покой – большую часть времени больной должен отдыхать, лежать в кровати.
- Питание щадящее дробное – еду принимать небольшими порциями, она должна легко усваиваться. Подойдут нежирные супы, овощные блюда в тушеном, вареном виде, запеканки, каши, отварные рыба, мясо, яйца.
- Рекомендуют много пить. Это может быть вода, травяные чаи, разбавленные соки, морсы, кисели. Поступление большого количества жидкости помогает быстрее справиться с интоксикацией, компенсировать потери воды из-за лихорадки и одышки, сделать более жидкой мокроту и улучшить таким образом очищение бронхов.
- Лекарства назначает врач. В зависимости от возбудителя подбирают противовирусные средства. Если выделены и бактерии, добавляют антибиотики. Уменьшить симптомы пневмонии помогают жаропонижающие, отхаркивающие средства. При тяжелой интоксикации проводят инфузионную терапию – препараты вводят внутривенно капельно. При выраженной дыхательной недостаточности показана кислородотерапия.
- Постуральный дренаж (определенное положение тела, которое облегчает откашливание), массаж грудной клетки, ингаляции улучшают выведение мокроты. В восстановительном периоде физиотерапевтические процедуры помогают избавиться от остаточных явлений в легких, уменьшить склеротические процессы.
Профилактические меры и прогноз при пневмонии вирусного происхождения
Специфическая профилактика – вакцинация для защиты от определенного вируса. Так, широко используется противогриппозная вакцина, ее нужно делать перед сезоном эпидемии каждый год. Детям нужно делать прививки от детских инфекций в соответствии с календарем, утвержденным Минздравом.
Неспецифическая профилактика заключается в общем укреплении организма. Это физическая активность, разнообразное питание, отсутствие стрессов, лечение хронических заболеваний. Следует избегать контактов с людьми, у которых имеются признаки инфекционных болезней. Соблюдать личную гигиену – мыть руки, не пользоваться чужими вещами, регулярно делать влажную уборку и проветривать помещение, проводить много времени на открытом воздухе в хорошую погоду.
Прогноз в большинстве случае благоприятный, пациенты выздоравливают в течение 14 дней. Но примерно в 1/3 случаев острый процесс переходит в хронический. Симптомы сохраняются более 3–4 недель, сильно влияют на последующую жизнь. Дети до года и пожилые люди при тяжелом течении могут погибнуть. Соблюдение профилактики в этих группах, внимание к любым симптомам, своевременное обследование и госпитализация помогут спасти жизнь.
Вирусная пневмония
Вирусная пневмония – это инфекционное поражение нижних отделов дыхательных путей, вызываемое респираторными вирусами (гриппа, парагриппа, аденовирусами, энтеровирусами, респираторно-синцитиальным вирусом и др.). Вирусные пневмонии протекают остро с внезапным повышением температуры тела, ознобами, интоксикационным синдромом, влажным кашлем, плевральными болями, дыхательной недостаточностью. При диагностике учитываются физикальные, рентгенологические и лабораторные данные, связь пневмонии с вирусной инфекцией. Терапия базируется на назначении противовирусных и симптоматических средств.
МКБ-10
Общие сведения
Вирусная пневмония – острое воспаление респираторных отделов легких, вызываемое вирусными возбудителями, протекающее с синдромом интоксикации и дыхательных расстройств. В детском возрасте на долю вирусных пневмоний приходится порядка 90% всех случаев воспаления легких. В структуре взрослой заболеваемости преобладают бактериальные пневмонии, а вирусные составляют 4–39% от общего числа (чаще болеют лица старше 65 лет). Частота возникновения вирусных пневмоний тесно связана с эпидемиологическими вспышками ОРВИ – их подъем приходится на осенне-зимний период. В пульмонологии различают первичную вирусную пневмонию (интерстициальную с доброкачественным течением и геморрагическую со злокачественным течением) и вторичную (вирусно-бактериальную пневмонию – раннюю и позднюю).
Причины
Спектр возбудителей вирусной пневмонии чрезвычайно широк. Наиболее часто этиологическими агентами выступают респираторные вирусы гриппа А и В, парагриппа, аденовирус. Лица с иммунодефицитами более других подвержены вирусным пневмониям, вызванным вирусом герпеса и цитомегаловирусом. Реже диагностируются пневмонии, инициированные энтеровирусами, хантавирусом, коронавирусом, метапневмовирусом, вирусом Эпштейна-Барр. SARS-ассоциированный коронавирус является возбудителем тяжелого острого респираторного синдрома (ТОРС), более известного как атипичная пневмония. У детей младшего возраста вирусные пневмонии нередко вызываются респираторно-синцитиальным вирусом, а также вирусами кори и ветряной оспы.
Первичная вирусная пневмония манифестирует в первые 3 суток после инфицирования, а спустя 3-5 дней присоединяется бактериальная флора, и пневмония становится смешанной — вирусно-бактериальной. К числу лиц, имеющих повышенный риск заболеваемости вирусной пневмонией, относятся дети раннего возраста, пациенты старше 65 лет, лица с ослабленным иммунитетом, сердечно-легочной патологией (пороками сердца, тяжелой артериальной гипертензией, ИБС, хроническим бронхитом, бронхиальной астмой, эмфиземой легких) и другими сопутствующими хроническими заболеваниями.
Патогенез
Передача вирусов осуществляется воздушно-капельным путем при дыхании, разговоре, чиханье, кашле; возможен контактно-бытовой путь заражения через контаминированные предметы обихода. Вирусные частицы проникают в респираторные отделы дыхательных путей, где адсорбируются на клетках бронхиального и альвеолярного эпителия, вызывают его пролиферацию, инфильтрацию и утолщение межальвеолярных перегородок, круглоклеточную инфильтрацию перибронхиальной ткани. При тяжелых формах вирусной пневмонии в альвеолах обнаруживается геморрагический экссудат. Бактериальная суперинфекция значительно утяжеляет течение вирусной пневмонии.
Симптомы вирусной пневмонии
В зависимости от этиологического агента вирусные пневмонии могут протекать с различной степенью тяжести, осложнениями и исходами. Воспаление легких обычно присоединяется уже с первых дней течения ОРВИ.
Так, поражение респираторных отделов дыхательных путей является частым спутником аденовирусной инфекции. Начало пневмонии в большинстве случаев острое, с высокой температурой (38-39°), кашлем, выраженным фарингитом, конъюнктивитом, ринитом, болезненной лимфаденопатией. Температура при аденовирусной пневмонии держится длительно (до 10-15 суток), отличается большими суточными колебаниями. Характерен частый, короткий кашель, одышка, акроцианоз, разнокалиберные влажные хрипы в легких. В целом аденовирусную пневмонию отличает длительное сохранение клинико-рентгенологических изменений, наклонность к рецидивирующему течению и осложнениям (плевриту, среднему отиту).
Заболеваемость вирусной пневмонией на фоне гриппа значительно увеличивается в периоды эпидемий респираторной инфекции. В этом случае на фоне типичной симптоматики ОРВИ (лихорадки, резкой слабости, миалгии, явлений катара верхних дыхательных путей) появляется заметная одышка, диффузный цианоз, кашель с мокротой ржавого цвета, хрипы в легких, боль в груди при вдохе. У детей выражены общий токсикоз, беспокойство, могут возникать рвота, судороги, менингеальные знаки. Гриппозная пневмония обычно носит двусторонний характер, о чем свидетельствуют аускультативные данные и рентгенологическая картина (очаговые затемнения в обоих легких). Легкие случаи вирусной пневмонии, вызванной вирусом гриппа, характеризуются умеренно выраженной симптоматикой и заканчивается выздоровлением.
Парагриппозная пневмония чаще поражает новорожденных и детей раннего возраста. Она носит мелкоочаговый (реже сливной) характер и протекает на фоне катаральных явлений. Респираторные нарушения и интоксикационный синдром выражены умеренно, температура тела обычно не превышает субфебрильные значения. Тяжелые формы вирусной пневмонии при парагриппе у детей протекают с выраженной гипертермией, судорогами, анорексией, диареей, геморрагическим синдромом.
Особенностью респираторно-синцитиальной пневмонии служит развитие тяжелого обструктивного бронхиолита. Поражение нижних отделов респираторного тракта знаменуется повышением температуры тела до 38–39 о С, ухудшением общего состояния. Вследствие спазма и закупорки мелких бронхов слизью и десквамированным эпителием дыхание становится резко затрудненным и учащенным, развивается цианоз носогубной и периорбитальной области. Кашель частый, влажный, однако ввиду повышенной вязкости мокроты – малопродуктивный. При данной разновидности вирусной пневмонии обращает внимание несоответствие интоксикации (выражена умеренно) степени дыхательной недостаточности (крайне выражена).
Энтеровирусные пневмонии, возбудителями которых выступают вирусы Коксаки и ЕСНО, протекают со скудными физикальными и рентгенологическими данными. В клинической картине на первый план выходят сопутствующие менингеальные, кишечные, сердечно-сосудистые нарушения, затрудняющие диагностику.
Осложнения
Тяжелые формы вирусных пневмоний протекают с постоянной высокой лихорадкой, дыхательной недостаточностью, коллапсом. Среди осложнений часты гриппозный энцефалит и менингит, отит, пиелонефрит. Присоединение вторичной бактериальной инфекции нередко приводит к возникновению абсцессов легкого или эмпиемы плевры. Возможен летальный исход в течение первой недели заболевания.
Диагностика
Правильно распознать этиологическую форму пневмонии и идентифицировать возбудителя поможет тщательное изучение анамнеза, эпидемиологической обстановки, оценка физикальных и лабораторно-рентгенологических данных. Вирусные пневмонии обычно развиваются в периоды эпидемических вспышек ОРВИ, протекают на фоне катарального синдрома, сопровождаются признаками дыхательной недостаточности различной степени выраженности. Аускультативно в легких выслушиваются мелкопузырчатые хрипы.
При рентгенографии легких обнаруживается усиление интерстициального рисунка, наличие мелкоочаговых теней чаще в нижних долях. Подтвердить вирусную этиологию пневмонии помогает исследование мокроты, трахеального аспирата или промывных вод бронхов методом флуоресцирующих антител. В крови в остром периоде отмечается четырехкратное нарастание титров АТ к вирусному агенту. Всесторонняя оценка объективных данных пульмонологом позволит исключить атипичную, аспирационную пневмонию, облитерирующий бронхиолит, инфаркт-пневмонию, бронхогенный рак и др.
Лечение вирусной пневмонии
Госпитализация показана только детям до 1 года, пациентам старшей возрастной группы (от 65 лет), а также имеющим тяжелые сопутствующие заболевания (ХОБЛ, сердечную недостаточность, сахарный диабет). Больным назначается постельный режим, обильное питье, витаминизированное, высококалорийное питание.
Этиотропная терапия назначается в зависимости от вирусного возбудителя: ремантадин, осельтамивир, занамивир — при гриппозной пневмонии, ацикловир – при герпес-вирусной пневмонии, ганцикловир – при цитомегаловирусной инфекции, рибавирин – при респираторно-синцитиальной пневмонии и поражении хантавирусом и т. д. Антибактериальные средства добавляются только при смешанном характере пневмонии или развитии гнойных осложнений. В качестве симптоматического лечения применяются отхаркивающие, жаропонижающие средства. В целях облегчения отхождения мокроты проводятся лекарственные ингаляции, дренажный массаж. При выраженном токсикозе осуществляется внутривенная инфузия растворов; при развитии дыхательной недостаточности – кислородотерапия.
Прогноз и профилактика
В большинстве случаев вирусная пневмония заканчивается выздоровлением в течение 14 дней. У 30-40% пациентов отмечается затяжное течение заболевания с сохранением клинико-рентгенологических изменений на протяжении 3-4 недель с последующим развитием хронического бронхита или хронической пневмонии. Заболеваемость и смертность от вирусной пневмонии выше среди детей раннего возраста и пожилых пациентов.
Профилактика вирусной пневмонии тесно связана с иммунизацией населения, в первую очередь, профилактической сезонной вакцинацией против гриппа и наиболее опасных детских инфекций. Неспецифические меры по укреплению иммунитета включают закаливание, витаминотерапию. В периоды эпидвспышек ОРВИ необходимо соблюдать меры личной предосторожности: по возможности исключить контакты с больными респираторными инфекциями, чаще мыть руки, проветривать помещение и т. п. Особенно эти рекомендации касаются контингента повышенного риска по развитию и осложненному течению вирусной пневмонии.
1. Эпидемиология, клиника и лечение тяжелых форм вирусно-бактериальных пневмоний: учебное пособие/ Хапий Х.Х. и соавт. — 2014.
2. Внебольничная пне вмония у взрослых: практические рекомендации по диагностике, лечению и профилактике/ Пособие для врачей. — 2010.
4. Особенности клинического течения, лечения тяжелой вирусно-бактериальной пневмонии на фоне высоковирулентного гриппа A(H1N1) на Севере: Автореферат диссертации/ Савш П.А. — 2017.с
Вирусная пневмония (J12)
Вирусная пневмония является вариантом пневмонии, которую ранее называли атипичной. В прошлом все пневмонии называли атипичными, если бактериальный возбудитель не мог быть выявлен с помощью бактериологии и если пневмония не поддавалась лечению антибиотиками.
Клинические проявления различных вирусных пневмоний практически не отличаются друг от друга и от смешанных вирусно-бактериальных пневмоний, что делает невозможной только клиническую диагностику. Однако точная и ранняя диагностика этиологического агента важна, так как в некоторых случаях определяет необходимость специфической противовирусной терапии и отказ от эмпирической антибактериальной терапии.
Вирусный возбудитель пневмонии даже в настоящее время не может быть выявлен у 50-80% пациентов с характерными симптомами.
Этиология и патогенез
Как ДНК-, так и РНК-вирусы являются причиной вирусных пневмоний. Наиболее часто встречаемые:
— Adenoviridae (аденовирусы);
— Coronaviridae (коронавирусы);
— Bunyaviridae (арбовирусы), например, Hantavirus;
— Orthomyxoviridae (ортомиксовирусы), например, вирус гриппа;
— Papovaviridae (полиомавирусы), например, JC вирус, вирус BK;
— Paramyxoviridae (парамиксовирусы) — вирус парагриппа (PIV), респираторно-синцитиальный вирус (RSV), метапневмовирус человека (hMPV), вирус кори;
— Picornaviridae (пикорнавирусы) — энтеровирусы, вирус Коксаки, ЕСНО-вирус, энтеровирус 71, риновирусы;
— Reoviridae (ротавирус);
— Retroviridae (ретровирусы) — вирус иммунодефицита человека, лимфотропный вирус человека типа 1 (HTLV-1).
Причины внебольничных вирусных пневмоний: вирус гриппа, респираторно-синцитиальный вирус, аденовирус, вирус парагриппа, коронавирус, риновирусы и человеческий метапневмовирус.
Для иммунокомпрометированных пациентов этиологическими факторами также являются:
— вирус простого герпеса первого типа (ВПГ-1) и вирус простого герпеса второго типа (ВПГ-2), также называемые вирусом герпеса человека первого типа (ВГЧ-1) и вирусом герпеса человека второго типа (ВГЧ-2);
— вирусы герпеса типов 6, 7, 8;
— вирус ветряной оспы (ВВО);
— цитомегаловирус (CMV);
— вирус Эпштейна-Барр (EBV).
Возраст пациента и состояние его иммунного статуса позволяют предположить вероятного возбудителя вирусных пневмоний (представлены ниже в порядке убывания значимости).
Вирусы, обычно вызывающие пневмонию у детей:
— респираторно-синцитиальный вирус;
— вирусы гриппа А и В;
— вирус парагриппа;
— аденовирус;
— метапневмовирус человека;
— коронавирус;
— вирус кори (у невакцинированных детей).
Вирусы, обычно вызывающие пневмонию у иммунокомпетентных взрослых:
— вирусы гриппа А и В;
— аденовирус;
— респираторно-синцитиальный вирус;
— вирус парагриппа;
— коронавирус;
— вирус ветряной оспы.
Вирусы, обычно вызывающие пневмонию у пациентов с ослабленным иммунитетом:
— цитомегаловирус;
— вирус простого герпеса;
— грипп;
— респираторно-синцитиальный вирус;
— вирус парагриппа;
— аденовирус;
— вирус ветряной оспы.
Полного понимания патофизиологии и патогенеза вирусных заболеваний в настоящее время не существует. После инфицирования большинство респираторных вирусов, как правило, размножаются в эпителии верхних дыхательных путей и могут вторично инфицировать легкие, распространяясь с секретом или кровью. Тяжелая пневмония может привести к обширной консолидации (вплоть до сублобарной, двусторонней) очагов воспаления легких. У некоторых пациентов отмечались кровавый выпот Выпот — скопление жидкости (экссудата или транссудата) в серозной полости.
и диффузные альвеолярные повреждения.
Эпидемиология
Вирусы вызывают 13-50% внебольничных пневмоний в качестве единственного патогена и 8-27% случаев при смешанных бактериально-вирусных инфекциях. Зарегистрированная заболеваемость вирусной пневмонией увеличилась за последнее десятилетие, что по-видимому с одной стороны отражает улучшение методов диагностики (в основном ПЦР ПЦР — полимеразная цепная реакция
), а с другой свидетельствует о растущей популяции пациентов с ослабленным иммунитетом.
На типы вирусов гриппа А и В приходится более 50% всех внебольничных вирусных пневмоний у взрослых. Вирус гриппа является самым серьезным этиологическим фактором для развития пневмоний у пожилых больных.
Исследования показали различную частоту других вирусов, вызывающих внебольничную пневмонию: RSV — 1-4%, аденовирусы — 1-4%, PIV — 2-3%, hMPV — 0-4%, коронавирус — 1-14% от диагностированных случаев пневмонии с типированным возбудителем.
RSV является наиболее распространенным в этиологии вирусных пневмоний у младенцев и детей. Кроме того, RSV становится все более важным патогеном у пожилых людей. Он является второй, наиболее часто упоминаемой, причиной пневмонии у пожилых людей (вызывает 2-9% госпитализаций и большинство случаев смерти от пневмонии в США в данной группе населения).
Парагриппозные инфекции являются вторым наиболее распространенным вирусным заболеванием, после RSV-инфекций, у младенцев.
Аденовирус составляет 10% причин пневмоний у детей. Различные серотипы аденовирусов отвечают по существу за непрерывные эпидемии острых респираторных заболеваний в закрытых коллективах (новобранцы, студенты, детские сады, детские дома, дома престарелых).
Факторы и группы риска
— младенцы и пожилые пациенты;
— младенцы без грудного вскармливания;
— беременные женщины (вирусы гриппа, ветряной оспы, кори);
— иммунокомпрометированные пациенты (ВИЧ-инфекция, врожденные дефекты иммунитета, реципиенты органов, пациенты, получающие иммуносупрессивную терапию);
— пациенты с отягощенным преморбидным фоном (пороки и заболевания легочной и сердечно-сосудистой системы);
— люди в закрытых коллективах;
— социально неблагополучные группы населения (недостаток питания, несоблюдение правил гигиены и прочее).
Клиническая картина
Клинические критерии диагностики
лихорадка, озноб, ринит, миалгия, головная боль, астения, непродуктивный кашель, физикальные признаки пневмонии.
Cимптомы, течение
Клинические проявления вирусной пневмонии значительно варьируют в зависимости от возбудителя, возраста пациентов, состояния их иммунной системы, преморбидного фона Преморбидный фон — предшествующее и способствующее развитию болезни состояние организма
и прочего.
Диагностика
Рентгенологические признаки, позволяющие различать пневмонии различной этиологии, отсутствуют.
Общая рентгенологическая симптоматика вирусных пневмоний:
2. RSV-пневмонии обычно свойственны неоднородные двусторонние альвеолярные инфильтраты и интерстициальные изменения (похожие на картину при гриппе).
3. Аденовирусная пневмония обычно протекает с диффузными, двусторонними и неоднородными инфильтратами в виде матового стекла (на компьютерной томографии высокого разрешения), выявляемыми чаще в нижних долях. Она также может проявляться долевой консолидацией, которая является редкостью для вирусных пневмоний.
4. Парагриппозная пневмония проявляется скудно. Инфильтраты в легких носят характер интерстициальных или смешанных альвеолярно-интестициальных, в зависимости от стадии процесса.
5. Метапневмовирусная пневмония характеризуется как односторонним, так и двусторонним инфильтративным процессом с равным количеством интерстициальных и интерстициально-альвеолярных инфильтратов.
6. Коронавирусная пневмония характеризуется очагами консолидации, особенно выраженными на периферии и в субплевральных областях нижних зон.
8. Вирус простого герпеса может вызывать очаговые поражения, которые начинаются как маленькие узелки в центре доли. По мере прогрессирования болезни, узелки сливаются с образованием обширных центродолевых инфильтратов.
10. Пневмония, вызванная хантавирусом, характеризуется интерстициальным отеком с быстрым развитием центральных, «плотных» альвеолярных инфильтратов и (возможно) плеврита. Центральная локализация инфильтратов позволяет отличать ее от острого респираторного дистресс-синдрома, при котором изменения смещены к периферии легких.
Компьютерная томография высокого разрешения рекомендуется в сомнительных случаях и для дифференциальной диагностики с другими процессами. Характерным признаком является симптом «матового стекла».
Лабораторная диагностика
Развитие диагностических методов привело к значительному улучшению способности обнаруживать вирусы в дыхательных путях. Тем не менее, обнаружение вирусных патогенов не всегда означает активное заболевание. Например, выявление вирусов герпеса может означать только их носительство, без развития активного заболевания. Точно так же, респираторно-синцитиальный вирус и цитомегаловирус могут быть обнаружены среди других известных (в том числе бактериальных) патогенов у здоровых носителей.
Вирусологические тесты в большинстве случаев являются основой этиологически точного диагноза. Комплекты быстрых тестов (панели) для обнаружения антигена могут давать результаты в течение нескольких часов, что делает их полезными в приемных покоях. Чувствительность и специфичность этих комплектов колеблется между 80% и 95%. Наибольшую роль, помимо ИФА-тестов (ELISA), играют ПЦР ПЦР — полимеразная цепная реакция
и иммунофлюоресцентные реакции.
Культуральный метод. Вирусная пневмония может быть диагностирована путем выделения и идентификации возбудителя в культуре. Идентификация вируса производится с учетом характерных цитопатических изменений и прямых и обратных реакций иммунофлюоресценции. Данный метод по разным причинам невыгоден при RSV, hMPV и коронавирусной инфекции.
Дифференциальный диагноз
1. Бактериальные пневмонии. Дифференциальная диагностика бактериальных и вирусных пневмоний проводится в первую очередь. Она представляет большую сложность с учетом относительно низкого процента выявления возбудителя при внебольничных пневмониях и значимого количества смешанных бактериально-вирусных пневмоний. Необходимость дифдиагностики диктуется необходимостью применения антибактериальной терапии при бактериальных пневмониях и полной ее необоснованностью при вирусных.
2. Вирусные бронхиты и бронхиолиты (особенно у младенцев и лиц с хронической обструктивной болезнью легких).
Осложнения
2. Развитие острого респираторного дистресс-синдрома.
3. Миокардиты (являются редким осложнением для большинства вирусных пневмоний).
4. Гематогенная диссеминация инфекции у иммунокомпрометированных пациентов.
Лечение
Медикаментозная терапия при вирусных пневмониях
| Вирус | Лечение | Профилактика и поддерживающая терапия |
| Вирус гриппа | Амантадин Ремантадин |
Вакцина против гриппа Химиопрофилактика: амантадин, ремантадин, занамивир, осельтамивир |
| Респираторно-синцитиальный вирус | Рибавирин | Специфический иммуноглобулин (Palivizumab) |
| Вирус парагриппа | Рибавирин | |
| Вирус простого герпеса | Ацикловир | |
| Вирус ветряной оспы | Ацикловир | Специфический иммуноглобулин против ветряной оспы |
| Аденовирус | Рибавирин | |
| Вирус кори | Рибавирин | Противокоревой иммуноглобулин |
| Цитомегаловирус | Ганцикловир Foscarnet |
Иммуноглобулин в/в |
Следует иметь в виду, что в большинстве случаев такие препараты как рибавирин (ингаляторно) или иммуноглобулин IgG (в/в) оправданы только у пациентов с тяжелым течением инфекции или нарушениями иммунитета.
В целом же лечение сводится к симптоматическому и поддерживающему и включает в себя по показаниям:
— оксигенотерапию;
— респираторную поддержку;
— бета-агонисты при бронхоспазме;
— ацикловир, если у пациентов с ветряной оспой или герпесом имеются подозрения в отношении пневмонии;
— ганцикловир и в/в IgG при цитомегаловирусной пневмонии у пациентов с ослабленным иммунитетом;
— изоляцию;
— антибиотики — при доказанной бактериальной суперинфекции.
Прогноз
Смертность
1. В группе пожилых пациентов, пневмония, связанная с гриппом, имеет непропорционально высокий уровень смертности по отношению как к другим пневмониям, так и к другим возрастным группам.
2. У здоровых детей смертность при RSV-пневмонии составляет 0,5-1,7%. У детей с иммунодефицитом — 22-44%. У взрослых иммунокомпрометированных пациентов RSV-пневмония связана со смертностью в 11-78% (в зависимости от тяжести поражения иммунитета).
3. Аденовирусная инфекция всегда характеризовалась низкой смертностью во всех возрастных группах иммунокомпетентных людей (однако во время вспышки в одном из закрытых коллективов в 2009 г. уровень смертности оказался неожиданно высоким — до 18%). Смертность от аденовирусной пневмонии и ее осложнений в группе иммунокомпрометированных взрослых составляет в среднем 56%.
4. Парагриппозная пневмония традиционно характеризуется низким уровнем смертности у лиц без нарушения иммунитета. В группе иммунокомпрометированных пациентов смертность колеблется в пределах 15-73% в зависимости от тяжести нарушений иммунитета.
5. Пневмония, связанная с метапневмовирусом человека смертельна для иммунокомпрометированных пациентов в 50-80%. Данные по здоровым пациентам неизвестны.
6. Из всех умерших от ветряной оспы, пневмония, связанная с ней, является причиной смерти в 25% случаев. Неблагоприятный исход особенно вероятен во втором и третьем триместре беременности и при иммунодефицитных состояниях, когда уровень смертности колеблется от 18 до 53%.
7. Пневмония развивается при кори только в 6,5%, но в 60% приводит к летальному исходу у детей. Процент традиционно выше у пациентов с иммунной патологией.
8. Цитомегаловирусная и герпесная пневмонии связаны со смертельным исходом только у лиц с недостаточностью иммунитета.
9. Хантавирусные пневмонии встречаются крайне редко и характеризуются высоким уровнем смертности среди здоровых лиц — до 35%.
Госпитализация
Госпитализация безусловно показана пациентам группы риска и пациентам с дыхательной недостаточностью.
Допустимо использовать шкалы PORT, CURB-65, CRB-65 с целью выбора места лечения.
Профилактика
— вакцинация для тех инфекций, для которых это возможно;
— соблюдение правил санитарии и гигиены;
— химиопрофилактика в очагах по показаниям.
Вирусная пневмония

Вирусная пневмония — это острое воспаление лёгких, вызванное вирусом. Для патологии типичны боли в грудной клетке, затруднённое дыхание, влажный кашель, интоксикация, повышение температуры, сопровождающееся жаром или ознобами. Для диагностики используются лабораторные и рентгенологические методы. Лечение консервативное, направлено на купирование симптомов и устранение возбудителя.
Общие сведения
Вирусная пневмония — острое поражение альвеол лёгких, при котором альвеолы закупориваются жидкостью, а стенки сосудов отекают, вследствие чего нарушается дыхательная функция: организм не получает достаточное количество кислорода, а внутри лёгких накапливается углекислый газ. Заболеванию наиболее подвержены дети, особенно в осенне-зимний период. Возникновение вирусной пневмонии часто связано с сезонным ростом заболеваемости ОРВИ. В большинстве случаев протекает в лёгкой форме, однако при тяжёлом течении требуется срочная госпитализация и искусственная вентиляция лёгких.
Причины вирусной пневмонии
Вирусную пневмонию вызывают возбудители разных групп. Наиболее часто встречается пневмония, вызванная респираторными вирусами гриппа и аденовирусами. Реже встречаются случаи возникновения заболевания, которое вызвано цитомегаловирусом, герпесвирусом, коронавирусом и некоторыми другими.
У детей младшего возраста вирусная пневмония может развиться на фоне других вирусных заболеваний — кори и ветряной оспы. К группе риска относятся дети и лица старше 65 лет. Также риску подвержены лица с ослабленным иммунитетом и заболеваниями сердечно-сосудистой и дыхательной систем.
Виды заболевания
По течению заболевания вирусная пневмония делится на:
- лёгкое течение, не требующее госпитализации;
- тяжёлое течение, при котором требуется госпитализация и поддержание дыхательных функций аппаратом ИВЛ. Часто тяжёлое течение заболевания имеет осложнения (бактериальная пневмония, отёк лёгких и другие деструктивные состояния).
Для предотвращения перехода лёгкой формы в тяжёлую, а также снижения риска осложнений необходимо незамедлительно обратиться к пульмонологу.
Симптомы вирусной пневмонии
Как правило, вирусная пневмония развивается на фоне гриппа и ОРВИ, являясь их осложнением.
При лёгкой форме наблюдается повышение температуры тела до 39 градусов, повышенная утомляемость, одышка, интоксикация, хрип в лёгких, кашель, боли в горле, боли в грудной клетке, увеличение и болезненность лимфатических узлов.
Тяжёлые формы вирусной пневмонии характеризуются вышеописанными симптомами, выраженными в большей степени. Так, возникает повышение температуры до опасных значений выше 40 градусов, сильные боли в грудной клетке, расстройства пищеварения, затруднённое и учащённое дыхание, хрипы или свист при вдохе, частый влажный кашель без отделения мокроты.
Точно диагностировать заболевание может только врач. Не откладывайте консультацию — позвоните по телефону +7 (495) 126-41-31
Осложнения
Вирусная пневмония может вызывать осложнения, такие как отит, менингит, пиелонефрит. При одновременной бактериальной пневмонии заболевание осложняется абсцессом. В тяжёлых случаях возможен летальный исход.
Диагностика патологии
Диагностикой и лечением вирусной пневмонии занимается пульмонолог. Для того чтобы диагностировать заболевание и установить тип вируса требуются лабораторные и рентгенологические исследования:
- при первичном осмотре применяется прослушивание лёгких на наличие в них хрипов;
- рентгенологическое исследование помогает установить степень и локализацию поражения лёгких;
- лабораторное исследование мокроты применяется для установления возбудителя пневмонии;
- анализ крови назначается при остром течении заболевания для определения антител.
По результатам диагностики возможно направление к другим специалистам: инфекционисту, отоларингологу, кардиологу.
Лечение вирусной пневмонии
Лечение назначается пульмонологом с учётом особенностей пациента и степени тяжести заболевания. Для лечения вирусной пневмонии применяется консервативная терапия. Назначаются комбинации следующих препаратов:
- противовирусные средства, направленные на устранение возбудителя;
- симптоматическое лечение: жаропонижающие и муколитические препараты;
- антибактериальные средства при наличии осложнений;
- при интоксикации проводится внутривенное вливание растворов;
- при недостатке кислорода — кислородотерапия;
- в качестве общих рекомендаций: постельный режим, покой, обильное тёплое питьё.
В основном лечение проходит амбулаторно. Госпитализация необходима только детям до 1 года и лицам старше 65 лет, а также при наличии сопутствующих заболеваний (ослабленный иммунитет и заболевания сердечно-сосудистой и дыхательной систем).
Прогноз
При лёгкой форме заболевания выздоровление происходит в течение двух недель. Примерно в четверти случаев при затяжном течении выздоровление происходит около месяца, иногда с развитием хронической пневмонии. Заболеваемость и смертность от вирусной пневмонии выше среди детей раннего возраста и пожилых пациентов, а также у лиц с сопутствующими заболеваниями.
Профилактика
При соблюдении профилактических мер риск развития вирусной пневмонии снижается. Эффективная профилактика представляет собой:
- вакцинация от вирусных заболеваний (грипп, коронавирус, детские болезни);
- исключение вредных привычек;
- исключение переохлаждения организма;
- по возможности исключение контакта с больными, ношение масок в людных местах;
- умеренная физическая нагрузка, регулярные прогулки на свежем воздухе;
- сбалансированное и регулярное питание;
- сон, продолжительностью не менее 7 часов;
- соблюдение гигиены, поддержание чистоты в доме и на рабочем месте.
Вакцинация является самой эффективной мерой профилактики. Избежать развития заболевания помогает общее укрепление иммунитета, основанное на ведении здорового образа жизни.
Вопросы и ответы
— Какой врач лечит вирусную пневмонию?
— Постановка диагноза и разработка тактики медикаментозного лечения осуществляется пульмонологом. Для уточнения диагноза может потребоваться консультация других специалистов, например, кардиолога, инфекциониста, отоларинголога.
— Требуется ли операция при вирусной пневмонии?
— Оперативное вмешательство не является целесообразным показанием при вирусной пневмонии, так как заболевание можно успешно вылечить при помощи лекарственной терапии.
— Можно ли лечить вирусную пневмонию самостоятельно?
— Нет, заниматься самолечением нельзя. Лекарства подбираются пульмонологом на основе исследований с учётом индивидуальных особенностей. Неправильный подбор лекарств может привести к осложнениям.
Вирусная пневмония

Вирусная пневмония — главное осложнение вирусных инфекций, вызывающих простуду или грипп. При пневмонии легкие воспаляются, и это может угрожать жизни, если болезнь протекает тяжело.
Общие сведения
Вирусная пневмония является осложнением ОРВИ — острых респираторных вирусных инфекций, к которым относятся в том числе простуда, COVID-19 и грипп. При этом заболевании вирус поражает легкие, начинается их воспаление, появляется кашель, а дыхание становится затрудненным. Болезнь чаще протекает в легкой форме. Она становится опасной, если ее течение тяжелое, затяжное.
Чаще пневмония является бактериальной (вызванной бактериями). Вирусы становятся причиной воспаления легких примерно в трети наблюдений. Даже если пневмония была вызвана вирусом, возможно присоединение бактериальной инфекции в результате осложнения. Разница между вирусной и бактериальной формой заболевания — в подходах к лечению. Если причина воспаления легких — бактерии, для лечения понадобится антибактериальная терапия. При вирусной пневмонии антибиотики бесполезны. Их назначают только в случаях, если вирусная пневмония переходит в бактериальную.
Причины
Чаще всего пневмонию вызывают бактерии и вирусы. Реже причиной воспаления легких становится грибок или паразитарное поражение. До начала пандемии COVID-19 наиболее распространенными были бактериальные пневмонии, вызванные пневмококком Streptococcus pneumoniae. По данным Министерства здравоохранения РФ, в России в амбулаторных условиях на вызванные пневмококком пневмонии приходилось 38% от общего количества наблюдений, тогда как на респираторные вирусы только 17%. В 2020 году из-за распространения новой коронавирусной инфекции ситуация изменилась, и доля вирусных пневмоний увеличилась.
Вирусную пневмонию вызывают (рис. 1):
- вирусы гриппа A и B;
- аденовирус;
- вирус парагриппа;
- респираторно-синцитиальный вирус;
- бокавирус человека;
- метапневмовирус человека;
- Вирус Эпштейна — Барр;
- коронавирусы.
При иммунодефиците пневмонию может вызывать цитомегаловирус или герпес. У детей она может становиться осложнением кори или ветряной оспы.
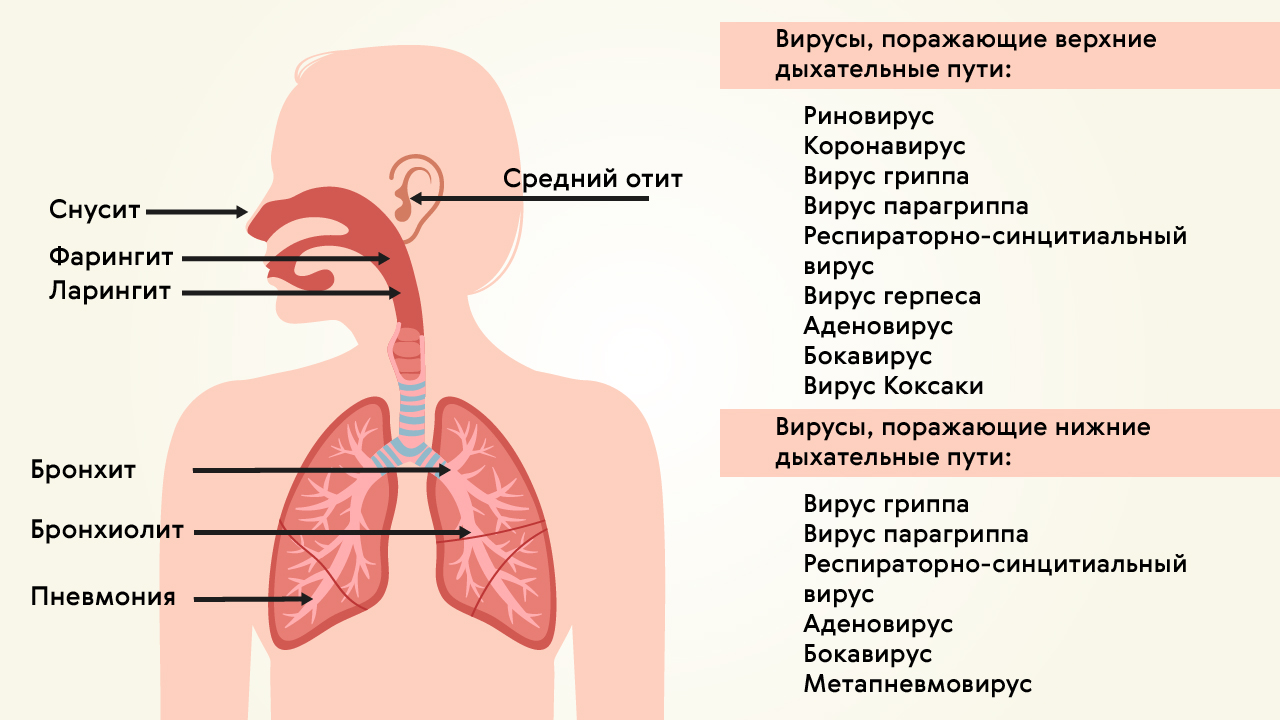
Рисунок 1. Поражение верхних и нижних дыхательных путей вирусами. Источник: МедПортал
Передача вирусов, способных вызывать пневмонию, происходит при контакте с зараженным человеком (рис. 2). Пути распространения — воздушно-капельный (через дыхание, при кашле, чихании) и контактно-бытовой (через вещи, поверхности).
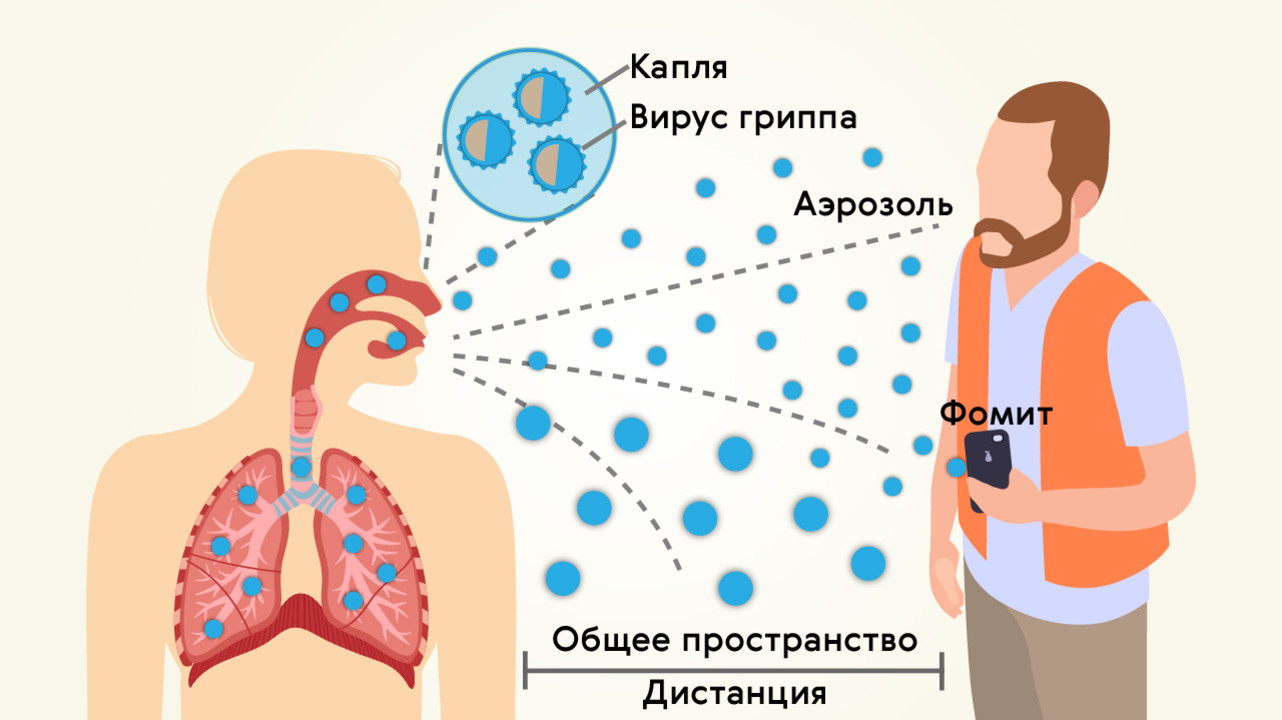
Рисунок 2. Основной путь распространения ОРВИ — воздушно-капельный. Фомит (на рисунке) — любой неодушевленный предмет, способствующий передаче вируса другому организму (в данном случае — мобильный телефон). Источник: МедПортал
Кто в группе риска?
Любой человек может заболеть вирусной пневмонией, но этот риск выше, а само заболевание опаснее для:
- детей младшего возраста;
- пожилых людей (возраст старше 65 лет);
- пациентов, госпитализированных в стационары;
- тех, у кого есть хронические болезни легких (бронхиальная астма, ХОБЛ и другие), а также другие хронические заболевания, включая сахарный диабет, цирроз печени и хронические болезни сердца;
- людей со сниженным иммунитетом: тех, кто заражен ВИЧ, туберкулезом, а также людей, недавно перенесших трансплантацию органов или проходящие химиотерапию;
- беременных женщин. Во время беременности повышен риск тяжелого течения гриппа, простуды, респираторных инфекций, и пневмония может стать их осложнением;
- курящих, так как курение ухудшает состояние легких и ослабляет иммунитет.
Воспаление легких опасно не только тяжелыми осложнениями, но и смертью.
Около 15% случаев смерти среди детей до 5 лет связаны с пневмонией. До 90% случаев пневмонии у детей вызывают именно вирусы. У взрослых в 2017 году на долю пневмоний приходилось 42% от общего количества смертей из-за болезней органов дыхания.
Количество смертей из-за пневмонии постепенно снижалось, но после появления новой коронавирусной инфекции оно вновь увеличилось (рис. 3).
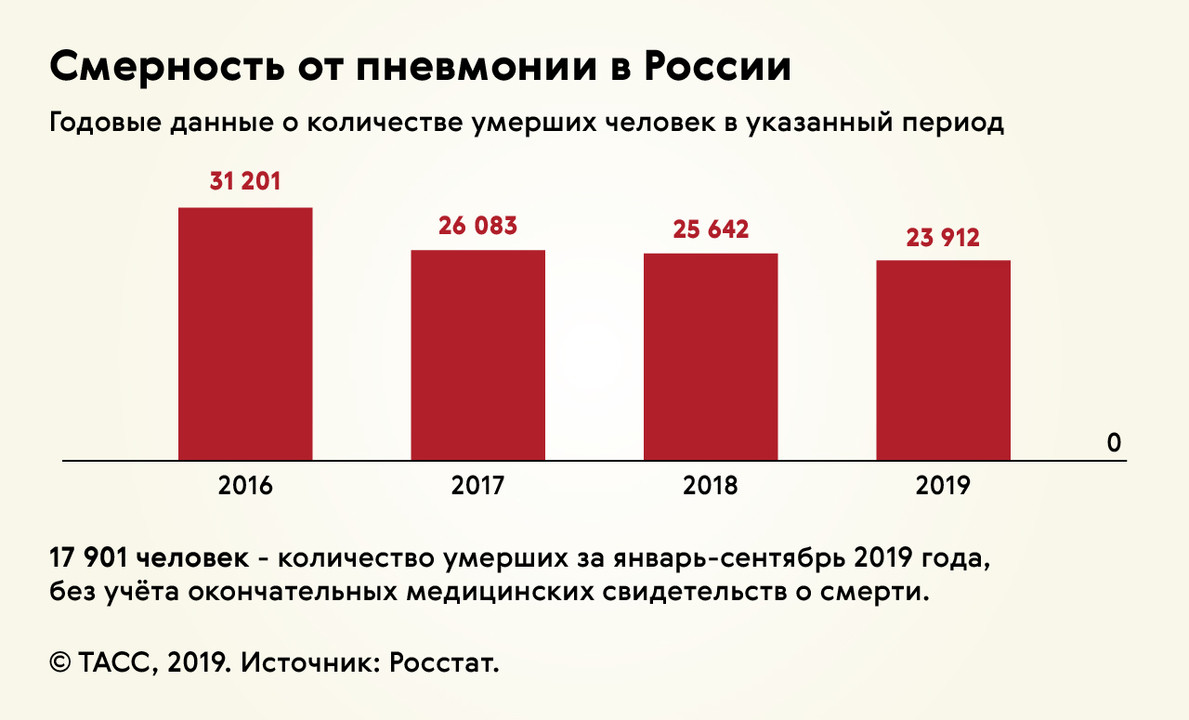
Рисунок 3. Данные смертности от пневмонии в России. Источник: Росстат
Симптомы
Легкая форма заболевания похожа на простуду или грипп, но продолжается дольше. У вирусной пневмонии следующие признаки:
- кашель с отделением мокроты;
- боль в груди при кашле или дыхании;
- появление одышки даже при небольших нагрузках или в состоянии покоя;
- слабость, усталость;
- при ослабленном иммунитете и в возрасте старше 65 лет возможна пониженная температура;
- снижение аппетита;
- редко — тошнота, рвота или диарея.
Часто симптомы разнятся в зависимости от того, какой именно вирус вызвал пневмонию.
- При аденовирусе пневмония протекает остро, с кашлем, насморком, повышением температуры до 38-39°C, одышкой, влажными хрипами в легких. Высокая температура может сохраняться до 10-15 суток.
- При гриппе типичные симптомы ОРВИ дополняются одышкой, кашлем с мокротой, болью в груди при выдохе.
- При парагриппе воспаление легких чаще развивается у маленьких детей. В тяжелых случаях может возникать резкое повышение температуры, судороги, диарея.
У детей вирусная пневмония чаще протекает без тяжелых симптомов, но со снижением аппетита, появлением бледности кожи из-за недостатка кислорода. У пожилых людей болезнь может сопровождаться головокружением, слабостью, спутанностью сознания.
Важно! Вирусная пневмония является главным осложнением COVID-19. Позвоните врачу при первых симптомах этой инфекции.
Когда обращаться к врачу?
Нужно обратиться к терапевту или пульмонологу, если:
- температура тела поднимается выше 38,5°C;
- появилась одышка;
- появился кашель;
- при дыхании есть боль в груди.
Важно! Даже если симптомы выражены слабо, людям из группы риска нужно обязательно проконсультироваться с врачом.
Диагностика
Диагностику выполняет терапевт или пульмонолог. Врачу нужно рассказать об имеющихся симптомах, описать свое состояние. Если есть сопутствующие заболевания, особенности здоровья, о которых должен знать врач, нужно сообщить ему о них. При осмотре врач прослушает грудную клетку с помощью фонендоскопа, чтобы оценить сердцебиение и наличие посторонних звуков при дыхании. Если есть признаки дыхательной недостаточности, врач измерит уровень кислорода в крови с помощью пульсоксиметра. Это — оптический датчик, который надевают на палец. Дополнительно врач может назначить:
- флюорографию, рентгенографию или КТ грудной клетки;
- исследование образцов мокроты (для выявления возбудителя);
- клинический анализ крови для контроля общих показателей здоровья.
«Достаточно ли кислорода поступает в организм, можно узнать даже если под рукой нет пульсоксиметра. Для этого нужно подсчитать частоту дыхания в состоянии покоя: нормой считается от 16 до 18 вдохов в минуту, стоит забеспокоиться, если показатель достиг 20, а обратиться к врачу — в случае частоты дыхания 24 или больше вдохов за 60 секунд.»
Лечение вирусной пневмонии
Лечение вирусной пневмонии назначает врач после диагностики и с учетом тяжести заболевания. Чаще всего лечение проводится дома и является симптоматическим. Врач порекомендует употреблять больше жидкости, принимать витамины, соблюдать постельный режим. Он назначит лекарственную терапию:
- противовирусные препараты, их подбирают, учитывая, какой именно вирус вызвал пневмонию;
- жаропонижающие лекарственные средства (назначается парацетамол или нестероидные противовоспалительные средства);
- анальгетики при наличии болей;
- амброксол, ацетилцистеин, чтобы облегчить кашель, сделать мокроту более жидкой.
При вирусной пневмонии любые препараты можно принимать только по назначению врача.
Если человек находится в группе риска, даже при легком течении вирусной пневмонии ему могут рекомендовать госпитализацию. При госпитализации кроме лекарственной терапии и более интенсивного ухода может выполняться респираторная поддержка. Она нужна, если развивается полисегментарная одно- или двусторонняя пневмония (воспаление нескольких сегментов одного или обоих легких), при развитии дыхательной недостаточности, если появляется одышка, если дыхание становится затрудненным. Для респираторной поддержки выполняют:
- Кислородотерапию — вдыхание кислорода через специальные носовые канюли или лицевую маску.
- Искусственную вентиляцию легких. Выполняется с помощью аппарата, который принудительно подает воздух в легкие, чтобы обеспечить насыщение крови кислородом и эвакуацию углекислого газа.
- ЭКМО. Используется, если острая дыхательная недостаточность прогрессирует вследствие обширного поражения легочной ткани. Метод обеспечивает прямое насыщение крови кислородом с помощью специального аппарата.
Антибактериальные препараты при вирусной пневмонии назначают только если присоединяется вторичная бактериальная инфекция или появляются гнойные осложнения. Если признаков бактериального воспаления нет, применение антибиотиков нецелесообразно и может быть опасным.
Осложнения
В результате пневмонии могут возникать тяжелые осложнения:
- Бактериемия. Развивается, если бактерии попадают в кровь из легких. Инфекция может поражать другие органы и провоцировать новые болезни.
- Одышка, дыхательная недостаточность, нарушения дыхания, полиорганная недостаточность. Развиваются при тяжелом воспалении легких и требуют кислородной поддержки. Риск этого осложнения увеличивается, если у человека есть хронические болезни органов дыхания.
- Появление плеврального выпота. В этом случае в плевральной полости скапливается слишком много жидкости, и легкие не могут полностью расширяться. Это дополнительно снижает эффективность дыхания.
- Абсцесс. При абсцессе в легких появляется гной. В этом случае для лечения необходима антибактериальная терапия. Также может требоваться удаление гноя с помощью дренажа или хирургического вмешательства.
- Миокардит. Внелегочное осложнение, при котором воспаляются ткани сердца. Из острой формы миокардит может переходить в хроническую. Признаки миокардита — боли в сердце, одышка, возможно учащенное сердцебиение, но это заболевание может протекать и бессимптомно.
Прогноз и профилактика
Для большинства случаев вирусной пневмонии прогноз является благоприятным, и заболевание лечится за 14 дней. В 30-40% случаев течение болезни может быть тяжелым, затяжным (до 3-4 недель) с риском развития хронических болезней органов дыхания. Дыхательная функция легких после пневмонии может быть снижена в результате образования очагов фиброза (рубцов) в местах поражения легочной ткани (рис. 4).
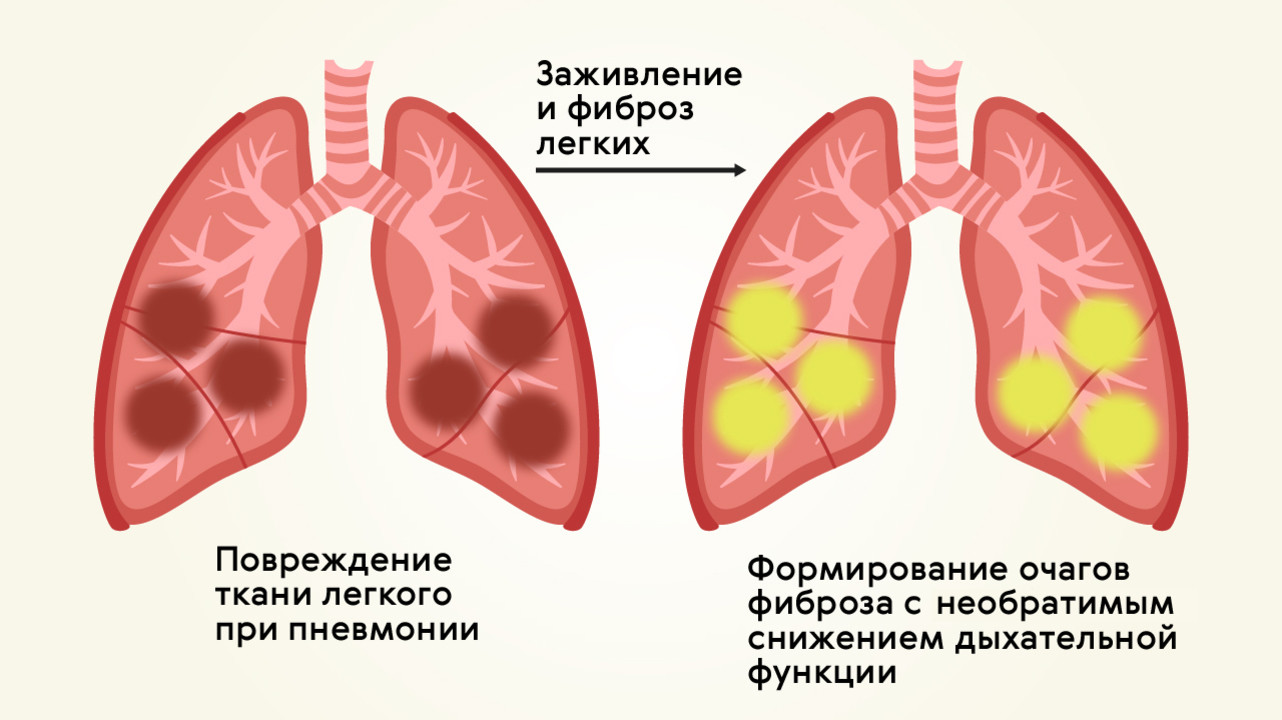
Рисунок 4. Фиброз легких после пневмонии. Источник: МедПортал
Снизить риск развития вирусной пневмонии можно несколькими способами (рис. 5).
- Пройти вакцинацию. Есть несколько видов вакцин для профилактики гриппа и других вирусных инфекций. Нужно проконсультироваться с врачом, чтобы составить график прививок. Вакцинация особенно важна для людей из групп риска.
Важно! Во время повышенного риска развития пневмоний (весна, осень) следует подумать о получении вакцин против гриппа, пневмококка, гемофильной инфекции.
- Соблюдать правила гигиены и меры предосторожности. Нужно чаще мыть руки, а в период эпидемий пользоваться средствами индивидуальной защиты (медицинскими масками и перчатками), стараться избегать мест скопления людей. Желательно меньше контактировать с болеющими людьми.
- Отказаться от вредных привычек: не курить и ограничить употребление алкоголя. Это поможет улучшить общее состояние здоровья и снизит нагрузку на иммунитет.
- Контролировать общее состояние здоровья. Важно укреплять иммунитет, правильно питаться, принимать рекомендованные врачом витамины, достаточно спать, быть физически активным.
Заключение
Вирусная пневмония чаще развивается как осложнение ОРВИ. Она может быть опасна для пожилых людей, детей и людей с хроническими заболеваниями. Чтобы снизить риск тяжелых последствий, важно обращаться к врачу за лечением при первых же признаках заболевания, укреплять иммунитет и контролировать состояние своего здоровья.
Вирусная пневмония у взрослых
На долю вирусных поражений легких в разных возрастных группах приходится от 5 до 40% всех воспалительных заболеваний. Наиболее тяжелыми из них становятся бронхиты и пневмонии — поражения нижних дыхательных путей

Вирусные пневмонии имеют существенные отличия от бактериальных, причем, не только в лечении, но и в симптомах. Вирусы реже вызывают поражение легких, но, если воспаление развивается, оно требует особого внимания, так как высок риск осложнений.
Что такое вирусная пневмония
При вирусных пневмониях происходит повреждение легочной ткани (воздушных мешочков или альвеол, а также окружающей их интерстициальной ткани), возникает воспалительный процесс, который инициируют различные виды вирусов.
Обычно вирусные пневмонии возникают на фоне ОРВИ или гриппа, существенно осложняя общее состояние пациента.
Причины вирусной пневмонии у взрослых
По данным статистики, в детском возрасте до 80% всех воспалительных процессов в легких и бронхах провоцируют именно вирусные инфекции. С возрастом это соотношение меняется, взрослые гораздо реже болеют вирусными пневмониями, за исключением людей старшего возраста, после 65 — 70 лет.
Острое воспаление легочной ткани могут вызвать различные виды вирусов, но все они относятся к категории респираторных – попадают в организм через верхние дыхательные пути, при вдыхании капель зараженной слюны, слизи из носа или глотки.
Чаще всего провокаторами вирусных пневмоний выступают:
- гриппозный вирус типа А, реже – типа В;
- парагрипп;
- аденовирусы;
- коронавирусы (помимо SARS-CoV-2, который спровоцировал пандемию COVID-19, опасны также MERS-CoV или SARS-CoV, которые провоцировали вспышки инфекций в 2015 и 2002 годах).
Чаще вирусными пневмониями страдают люди, у которых по каким-либо причинам снижена иммунная защита организма. В таких случаях пневмонии могут быть спровоцированы вирусами герпеса иди циломегалии, вирусом Эпштейн-Барр. Еще реже воспаление легких провоцирует энтеровирус, хантавирус, метапневмовирус. Подобный воспалительный процесс в медицине иногда объединяют общим термином – атипичная пневмония.Вирусные пневмонии бывают двух типов:
- первичная, когда воспалительный процесс в легких возникает в первые 3 — 5 дней болезни;
- вирусно-бактериальная (вторичная, смешанная) пневмония – это инфекция, которую изначально спровоцировал вирус, но примерно через 5 — 7 суток на благоприятную почву «осели» патогенные бактерии, усиливая воспалительный процесс в легких.

Вирусные пневмонии чаще возникают в период повышенной заболеваемости простудами, гриппом – это осень, зима и ранняя весна.
В группе риска по развитию этого типа пневмонии, причем, с неблагоприятным ее течением, относятся:
- люди старше 65 лет, имеющие целый «букет» хронических патологий;
- пациенты с разными видами иммунодефицитов;
- взрослые, страдающие пороками сердца, тяжелой формой гипертонии или ИБС;
- мужчины и женщины, которые имеют хронические бронхиты, астму или ХОБЛ;
- диабетики, лица, которые находятся на гемодиализе по поводу серьезных проблем с почками.
Симптомы вирусной пневмонии у взрослых
Вирусные пневмонии имеют свои особенности течения, в зависимости от того вируса, который их вызвал и особенностей пациента. Если это пневмония при аденовирусной инфекции, для нее типичны:
- высокая температура, которая плохо сбивается обычными жаропонижающими средствами;
- сильный сухой кашель;
- красное горло, боль при глотании;
- конъюнктивит и сильный насморк;
- увеличение лимфоузлов на шее.
Недомогание может длиться до 2 — 3 недель, температура может колебаться за сутки в пределах 2 – 3 °С, в легких врач услышит хрипы.
При пневмонии, которую вызывает вирус гриппа, помимо типичных симптомов – высокой температуры, выраженной слабости, боли в мышцах и суставах, заложенности носа, красноты горла, могут быть:
- сильная одышка;
- резкий болезненный кашель с мокротой, имеющей прожилки крови;
- хрипы в области легких;
- синюшность ногтей и носогубного треугольника;
- боль при дыхании.
При тяжелом течении гриппозной пневмонии могут быть рвота, судороги, нарушения сознания из-за гипоксии мозга (нехватки кислорода).

Степени вирусной пневмонии у взрослых
Каждая вирусная пневмония уникальна своим течением, но в целом можно выделить три степени тяжести. Такое деление важно для врачей, которые подбирают лечение и составляют план наблюдения за пациентом, определяют, нужно ли ему госпитализироваться в стационар.
Легкая степень – при пневмонии слабо выражен синдром интоксикации (слабость, снижение аппетита, головная боль, бледность). Температура обычно колеблется в пределах 37,5 — 38,0 °С, снижается после приема жаропонижающих препаратов. Поражается обычно небольшой объем легочной ткани (до 10 — 25%), изменения в анализах крови выражены незначительно.
Средняя тяжесть – интоксикация более выражена, возможны тошнота, рвота, бледность, резкое недомогание со слабостью при малейшей активности. Температура колеблется в пределах 38,0 — 38,8 °С, частота дыхательных движений превышает 22 — 24 в минуту, частота сокращений сердца не выше 100 в минуту. Объем пораженной легочной ткани не превышает 25 — 50%.
Тяжелое поражение – интоксикация крайне выражена, может быть нарушено сознание, расстроен обмен веществ. Пациент страдает от сильной одышки, давление снижено, пульс крайне частый, изменения в анализах резко выражены. Поражение легких превышает 50%, достигая 60 — 75%. Возможны осложнения со стороны органов и тканей – тромбы, сепсис, нарушения мозгового кровообращения с комой.
При поражении легких более 75% по данным КТ пневмонию считают крайне тяжелой, прогноз при этом неблагоприятный.
Лечение вирусной пневмонии у взрослых
При подозрении на развитие пневмонии обязательна консультация врача. Только специалист может определить тяжесть состояния и возможность лечения дома или в стационаре. В терапии вирусного воспаления легких есть множество своих особенностей, поэтому лечиться самостоятельно – опасно.
Диагностика
Первым этапом необходимо обращение к врачу в поликлинику, частую клинику или вызов скорой (при подозрении на COVID-19 или общем тяжелом состоянии). Врач обязательно подробно расспросит о симптомах и их развитии, параллельно оценивая общее состояние. Будет проведено выслушивание легких (типичные хрипы), измерение давления и пульса, насыщения крови кислородом при помощи пульсоксиметра (норма – выше 95%).
Из обследований необходимы:
- анализы крови – общий, биохимический, на свертывание, ПЦР на определенные вирусы;
- рентгенография легких;
- исследование мокроты (включая посевы, исследование под микроскопом);
- при подозрении на коронавирус или в сложных случаях – КТ легких;
- консультации других специалистов при наличии сопутствующих симптомов.
Современные методы лечения
Неосложненные вирусные пневмонии легкой степени можно лечить дома. В более серьезных случаях и пациентов из групп риска лечат в стационаре. Показан постельный режим на все время лихорадки и плохого самочувствия, диета и обильное питье (теплые витаминизированные напитки).
Из медикаментов могут назначаться:
- препараты против вирусов – Ацикловир, Реленза, Тамифлю, Цитовир-3, Рибавирин или другие, по решению врача;
- жаропонижающие препараты (Ринза, Нурофен, Парацетамол, Нимесил, Ибуклин);
- витамины группы В и аскорбиновая кислота, витамин D;
- антибиотики, но будут рекомендованы только при изменениях в анализе и присоединении микробной флоры;
Врач может рекомендовать кислородотерапию, дренажный массаж и дыхательную гимнастику для очищения легких и бронхов по мере улучшения состояния.
Профилактика вирусной пневмонии у взрослых в домашних условиях
Основа профилактики вирусных пневмоний – это вакцинация от гриппа и коронавирусной инфекции. Кроме того, необходимо в простудный сезон соблюдать рекомендованные меры предосторожности – ношение защитных масок, мытье рук с мылом, обработка антисептиками.
Для стимуляции иммунной защиты показано закаливание, витаминотерапия, физическая активность и здоровое питание.

Популярные вопросы и ответы
Вирусные пневмонии сложнее диагностировать, нежели микробные. Кроме того, они имеют ряд особенностей в лечении, могут давать специфические осложнения. Насколько заразны эти болезни, в чем их особенности и стоит ли применять народную медицину, мы поговорили с врачом общей врачебной практики Виталием Горбуновым.
С точки зрения пациента, любая пневмония – это острое инфекционное заболевание, которое сопровождается повышением температуры, слабостью, потливостью, нередко присутствует кашель и затруднение дыхания.
Чтобы различить вирусную пневмонию и бактериальную потребуется выполнение микробиологических тестов, что не всегда возможно. Поэтому врачи, при выставлении диагноза, ориентируется на множество вспомогательных данных (эпидемиологическая история, методы рентгенологического обследования и другие).
Существует огромное количество вирусов, вызывающих пневмонии, например, вирус гриппа, аденовирус, метапневмовирус, коронавирус и другие. Все они в той или иной степени заразны и представляют опасность для окружающих.
Заранее предсказать по какому сценарию будет протекать болезнь, практически невозможно. У каждого вируса, как и человека, есть свои особенности, которые и определяют исход такой встречи. Нередко течение пневмонии может осложняться дыхательной недостаточностью, системной интоксикацией, поражением почек, сердца.
Если диагноз вирусной пневмонии уже установлен, и больной получает лечение дома, то необходимо связаться с врачом при ухудшении состояния. Например, вы отметили отрицательную динамику по температуре – было 37,5 °С и Парацетамол помогал 6 часов, а теперь 38 °С и выше и Парацетамол стал менее эффективным. Или ухудшилось общее самочувствие – передвижения по квартире даются вам тяжелее (быстрее нарастает слабость, учащенное сердцебиение появляется от меньшей нагрузки, одышка).
Необходимо как можно раньше вернуться к привычным нагрузкам. Ежедневная физическая активность – ходьба, прогулки, утренняя зарядка. Выполняйте по переносимости, не через силу, но с каждым разом увеличивайте время таких тренировок.
Если до пневмонии, по состоянию здоровья или возрасту, вы мало двигались, без инструктора по лечебной физкультуре вам не обойтись.
Пневмония у взрослых: симптомы, лечение, реабилитация
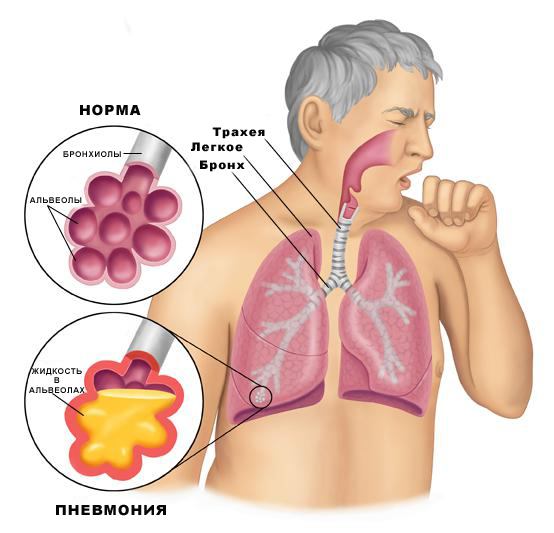
Проникшие в легкие человека воздушно-капельным путем, бактерии и вирусы приводят к воспалению легких. Попав в благоприятные для себя условия микроорганизмы начинают размножаться в носоглотке, а затем достигают альвеол легкого. Когда объем вдыхаемой инфекции становится значительным или иммунная защита человека ослаблена, происходит заражение легких. Стремительный иммунный ответ человека повреждает легочную ткань, что приведет к затруднению транспорта кислорода.
Какие бывают пневмонии?
Если человек заболел пневмонией вне больницы, то пневмония называется внебольничной.
Внутрибольничная пневмония, напротив развивается в условиях больниц, домов престарелых. К ней относят и пневмонию, связанную с ИВЛ.
Разделение болезни по ее происхождению помогает выбрать необходимые антибиотики в первые часы болезни.
Чем больше участков легких будет охвачено воспалением, тем драматичнее развитие пневмонии. В зависимости от расположения зон воспаления различают односторонние, двусторонние, полисегментарные, долевые.
«Атипичная» и «типичная» пневмонии

Любая пневмония опасна, если она вовремя не выявлена и не назначено правильное лечение. Слово «атипичная» закрепилось после появления SARS в 2003. Эта пневмония требовала совершенно иного лечения. У атипичной пневмонии жалобы и симптомы могут отличаться от классической — не высокая температура, симптомы больше похожи на ОРВИ.
Типичная пневмония вызывается «классическими» возбудителями. К ним относятся Streptococcus pneumonia (пневмококк), а также Haemophilus influenza(гемофильная палочка) .
Неклассические микроорганизмы вызывают атипичную пневмонию. Например, Legionella, Mycoplasma pneumoniae, Chlamydia pneumoniae, Chlamydia psittaci, Coxiella burnetiid.
Пневмонии, вызванные респираторными вирусами группируются обособленно — Грипп A, Грипп B, Риновирусы, Парагрипп, Аденовирус, Респираторно синцитиальный вирус, Метапневмовирус, Коронавирусы (SARS Cov- 1, SARS Cov-2, MERS).
Различия между «атипичной» и «типичной» условное. Если сделать рентген легких, то возможно предположить атипичный возбудитель по особенностям полученной рентгенограммы.
От чего зависит тяжесть пневмонии?
- Пневмония может ограничиться лихорадкой, кашлем с мокротой без нарушения дыхания. Это описание легкой формы.
- Тяжелое течение проявляется дыхательными расстройствами, полиорганной недостаточностью, сепсисом.
- Иммунный ответ человека определяет степень повреждений легких. Чем массивней ответ, тем тяжелее болезнь.
- Ожирение, хронические болезни сердца и легких, диабет ухудшают прогноз болезни.
Кто чаще болеет пневмониями?
- Чем старше человек, тем выше риск болезни.
- Пациенты, страдающие ХОБЛ, бронхоэктазами, астмой, хроническими болезнями сердца (сердечная недостаточность), инсультом, сахарным диабетом.
- Перенесенная вирусная инфекция (ОРВИ) провоцирует бактериальную или грибковую пневмонию.
- Курение и чрезмерное употребление алкоголя способствует заболеванию
- Другие факторы образа жизни – например, тюрьмы, приюты для бездомных, воздействие экологических токсинов (например, растворителей, красок или бензина)
Симптомы и признаки пневмонии
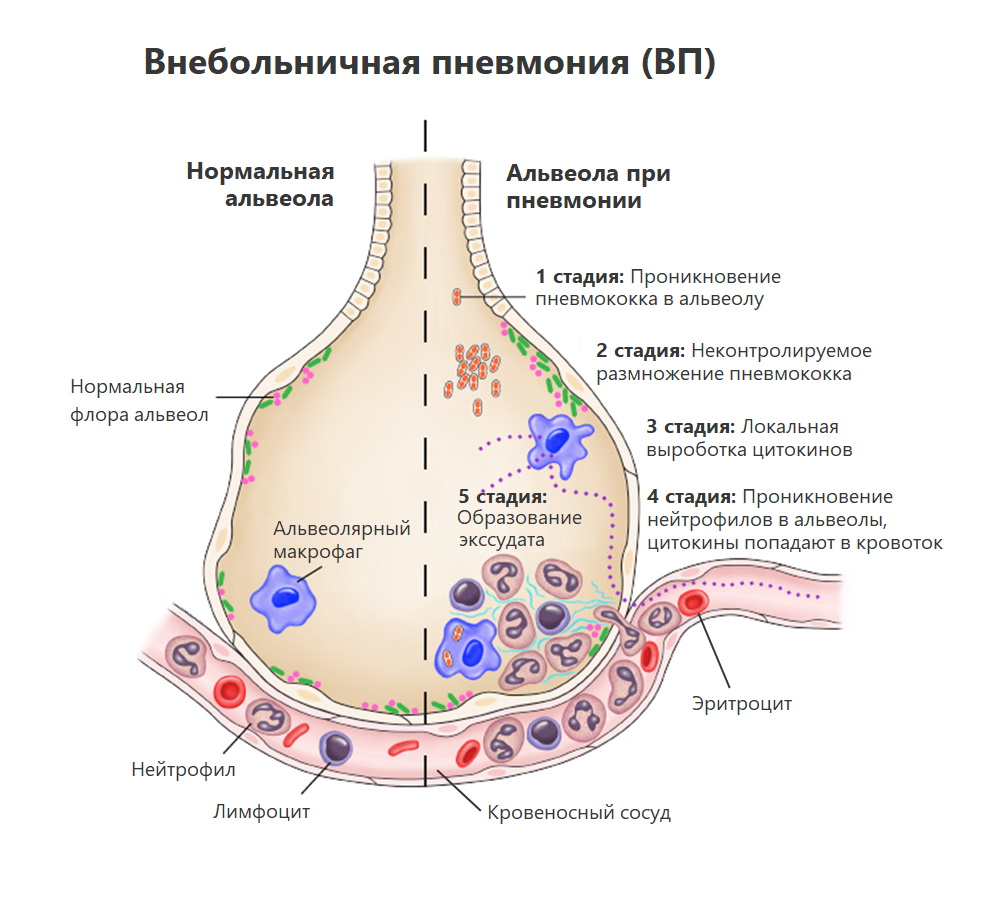
Жалобы при пневмонии носят внезапный характер. Лихорадка, озноб, усталость, боль в груди в сочетании с кашлем (с мокротой или без), одышка, затрудненное дыхание , учащение дыхания возникают и нарастают в течение нескольких часов.
Анализы крови помогут в диагностике болезни: лейкоцитоз или лейкопения являются результатами воспалительного ответа организма. Воспалительные маркеры, такие как СОЭ, C-реактивный белок и прокальцитонин могут нарастать, хотя последний в значительной степени специфичен для бактериальных инфекций.
Обязательным исследованием для диагностики пневмонии считают рентгенографию легких.
Пневмония при инфекции КОВИД 19.
Течение болезни не выходит за рамки общих представлений о пневмонии. Классические симптомы присутствуют: лихорадка, озноб, боли в мышцах, кашель.
80 % болеют пневмонией без нарушения дыхания и в домашних условиях.
У 20% тяжелые проявления болезни: затруднено дыхание, человек начинает дышать часто, возникает потребность использовать дополнительно кислород. При ухудшении может возникнуть отказ важных органов- сердца, почек. Чем дольше пациент находится в больнице, тем больше вероятности присоединения больничной инфекции и грибов.
Обязательно необходима госпитализация при пневмонии COVID 19?
Нет, госпитальное лечение требуется не всегда.
Амбулаторный режим возможен для пациентов с легкой пневмонией. Пациенты, которые исходно здоровы, с нормальным дыханием, без сопутствующих заболеваний лечатся в домашних условиях.
Госпитализация необходима для пациентов, у которых насыщение кислородом менее 94% , они часто дышат.
Мне кажется, что мне тяжело дышать. У меня дыхательная недостаточность?
Самый простой способ понять, что у вас развивается дыхательная недостаточность – подсчитать «вдох-выдох» за минуту. Если более 21, то следует вызвать врача. Другой способ — это измерить кислород в крови. Пульсоксиметр уже есть у многих дома. Этим прибором можно следить за сатурацией — если она ниже 94%, то расценить эту ситуацию как ухудшение и обратиться за помощью к врачам.
Применение КТ в диагностике вирусных пневмоний.
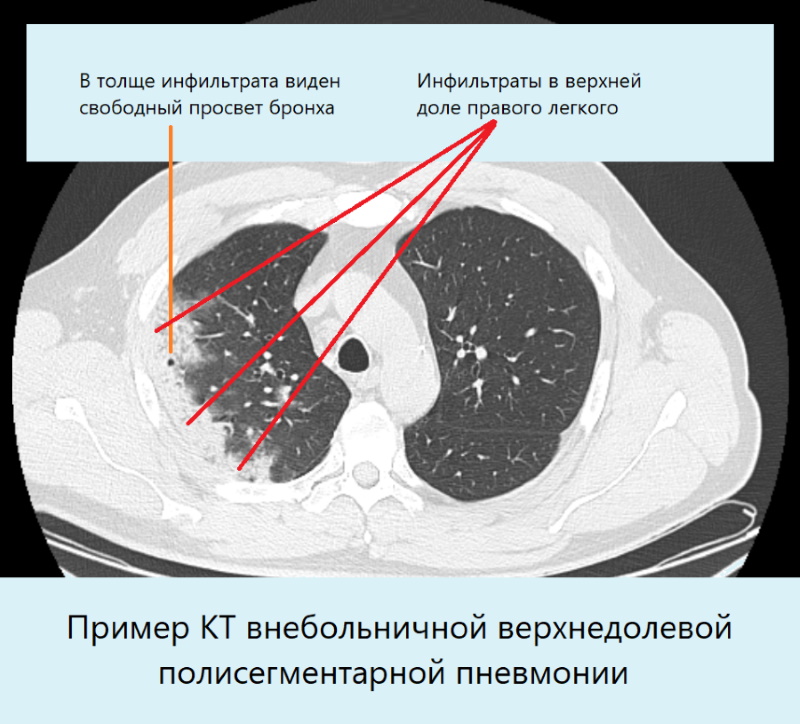
Компьютерная томография имеет высокую чувствительность по сравнению с рентгенографией, обнаруживает изменения лёгких на начальных этапах заболевания раньше результатов лабораторных тестов.
- преимущество метода — в выявлении изменений в лёгких даже у людей, инфицированных COVID-19, но у которых отсутствуют симптомы инфекции.
- Несмотря на высокую чувствительность, КТ не может дать точного ответа о причинах пневмонии (бактерии, вирусы, грибы).
Что такое «матовое стекло» в заключении КТ?
Уплотнения лёгочной ткани “матовое стекло” — это начальная фаза воспаления легких. Возникает при постепенном заполнении альвеол жидкостью.
Когда бронхи и альвеолы заполнятся жидкостью, возникнут участки уплотнения, которые называются консолидацией. Консолидация лёгочной ткани возникает при длительном воспалительном процессе.
У меня COVID 19 и КТ-2 Что это означает?
Важно понять сколько легочной ткани поражено. Чем больше вовлечено легочной ткани в воспаление, тем более затруднено получение кислорода из вдыхаемого воздуха. Без кислорода человек быстро погибает. Например, при пневмонии, вызванной COVID 19, ухудшение в легких занимает несколько часов. Чем раньше будет принято решение о госпитализации, кислородотерапии и лечении, тем больше шансов вылечиться.
Для оценки изменений подсчитывается сколько процентов легких повреждено пневмонией. Измерение проводится «на глаз». Полученный результат сопоставляется с шкалой распространённости изменений:
- КТ-0 – нет признаков пневмонии
- КТ-1 – до 25%
- КТ-2 – от 25 до 50%
- КТ-3 – от 50 до 75%
- КТ-4 – свыше 75%
Процентная оценка сортирует пациентов, кому срочно требуется госпитальное лечение и тех, кто может лечиться в домашних условиях.
Если у вас КТ 2, это соответствует легкой пневмонии. Такие изменения не сопровождаются затрудненным дыханием, не требуют госпитализации. Но КТ 2 может при неправильном лечении перейти в КТ 3 и 4. Поэтому наблюдение со стороны врача обязательно!
Если врач не слышит хрипы в легких при прослушивании, значит у меня нет пневмонии?
Это неверно. Постановка диагноза требует демонстрации изменений в легочной ткани при рентгенографии (КТ) и клинических проявлений (например, лихорадка, одышка, кашель и образование мокроты), изменений в анализах крови.
Лечение пневмонии
Для лечения пневмонии необходимо знать название инфекции. У пациентов название возбудителя в самом начале болезни неизвестно, поэтому применяется эмпирическая терапия антибиотиками – лечение, направленное на вероятного возбудители. Для всех пациентов с ВП разработаны схемы лечения, нацеленные на уничтожение S.pneumoniae и атипичных возбудителей.
Для большинства больных используют комбинированную терапию с бета-лактамными антибиотиками либо макролидами. Альтернативные схемы включают монотерапию фторхинолоном.
Лечение SARS CoV-2
- Принципы лечение пневмонии общие. Назначение противовирусной и антибактериальной терапии.
- В тяжелых случаях, в условиях больницы назначение высокопоточной кислородотерапии, моноклональных антител, антикоагулянтов, легочной вентиляции.
- Антибиотики на вирус COVID 19 не действуют.
Реабилитация после пневмонии
Помимо лекарственной терапии, направленной на бактерии, вирус и воспаление, необходимо восстановление функции легких до исходного здорового уровня..
После перенесенной болезни в легких формируются изменения. Это и «матовое стекло» и фиброз легочной ткани, пневмофиброз. В этих участках затруднен газообмен, нарушено питание альвеол и бронхов, защита бронхов снижается. Инфекция и пневмония действуют на человека одновременно лишая сил, уверенности, снижается качество жизни Необходимо приложить усилия и предотвратить фиброзные изменения в легких. Решает задачу реабилитационная программа, состоящая из комплекса лечебных процедур, ингаляций, дыхательных тренажеров, упражнений ЛФК.
Наши специалисты

Кандидат медицинских наук, врач-пульмонолог высшей категории. Официальный врач эксперт конгрессов РФ по пульмонологии.

Главный врач, кандидат медицинских наук, врач-пульмонолог, сомнолог, член European Respiratory Society (ERS).
Опыт работы 26 лет

Кандидат медицинских наук, врач-пульмонолог высшей категории, доцент кафедры пульмонологии им. Н.И. Пирогова.
Опыт работы 26 лет

Зам. главного врача, пульмонолог аллерголог высшей категории. Действительный член Европейской академии аллергологии и иммунологии.
Опыт работы 15 лет
Стоимость услуг
| Консультативный прием пульмонолога | ✕ | |
|---|---|
| Первичная консультация пульмонолога | 3500 |
| Повторная консультация пульмонолога | 3000 |
| Первичная консультация главного врача, пульмонолога Кулешова А.В. | 5000 |
| Повторная консультация главного врача, пульмонолога Кулешова А.В. | 3500 |
Москва , Мажоров переулок, д.7
м. Электрозаводская
Пн-Пт: с 10:00 до 20:00
Сб: с 10:00 до 18:00
Вс: выходной день
Москва, Мажоров переулок, д.7
м. Электрозаводская
Пн-Пт: с 10:00 до 20:00
Сб: с 10:00 до 18:00
Вс: выходной день