Болезнь Паркинсона: причины развития и прогноз
11 апреля — Всемирный день борьбы с болезнью Паркинсона (the World Parkinson’s Day). В этот день в 1755 году родился знаменитый врач, который описал заболевание, которое позже назвали его именем. Сегодня известно, что болезнью Паркинсона страдает каждый двадцатый человек после 60 лет, это самый частая нейродегенеративная патология после болезни Альцгеймера. При этом ученые отмечают «омоложение» заболевания, все чаще симптомы проявляются уже с 40 лет.
Болезнь Паркинсона была диагностирована у многих известных людей: Мохаммеда Али, Сальвадора Дали, Папы Римского Иоанна Павла II, Оззи Осборна и Билла Гейтса. Самый молодой из них – Майкл Джей Фокс. Неврологическое заболевание остается неизлечимым, но при качественном уходе позволяет пациентам оставаться активными, продолжать работать и получать удовольствие от жизни.
Наш центр предлагает медицинскую программу реабилитации при болезни Паркинсона. Узнайте подробности по ссылке
Что такое болезнь Паркинсона?
Болезнь Паркинсона — это нейродегенеративное заболевание , которое поражает преимущественно нейроны, производящие дофамин, в определенной области мозга — черной субстанции. Нейромедиатор служит для передачи информации от черной субстанции к другим областям мозга, что помогает сделать наши движения плавными и координированными.
Мозг очень пластичен, приспосабливается к повреждениям, поэтому симптомы болезни Паркинсона проявляются, когда погибает больше половины клеток черной субстанции, а дофамин снижается на 80% и более.
Когда человек стареет, то дофамин снижается естественным способом. После 50 лет каждые десять лет гибнет от 4 до 6% клеток черной субстанции, поэтому болезнь Паркинсона проявляется с возрастом.

Причины развития болезни Паркинсона
Болезнь Паркинсона не имеет четкого набора причин. Ученые сходятся во мнении, что поводом для развития дегенеративного заболевания служит сочетание генетических факторов и особенностей внешней среды. Активность влияния каждого катализатора варьируется от случая к случаю. Почему у одних людей наличие определенного фактора приводит к заболеванию, а других — нет, ученым еще предстоит выяснить.
- Генетика вызывает от 10 до 15% случаев БП. Ученые много лет изучают ДНК людей с этим заболеванием, сравнивая их гены. Они обнаружили десятки генных мутаций, связанных с болезнью Паркинсона. В некоторых семьях изменения (или мутации) определенных генов наследуются и передаются через многие поколения. Этнические группы, такие как евреи-ашкенази и арабские берберы Северной Африки, чаще несут гены, связанные с БП. При этом даже при наличии генной мутации, связанной с болезнью Паркинсона, вероятность развития заболевания очень небольшая.
- Факторы внешней среды. Ученые продолжают изучение факторов, связь которых с болезнью Паркинсона неоспорима, но кроме того исследуется ряд рисков, влияние которых все еще под вопросом. Наиболее распространенные внешние риски:
- черепно-мозговые травмы — могут стать причиной развития заболевания даже спустя годы после несчастного случая;
- география — чаще всего болеют люди в Афганистане и странах Африки, Россия, Китай и Индия находятся на среднем уровне по заболеваемости;
- растворители и полихлорированные бифенилы (ПХБ), используемые во многих отраслях промышленности, часто находят в мозге пациентов с БП, особенно у женщин-рабочих;
- воздействие пестицидов и гербицидов, например, очень распространенного в мире и запрещенного в России параквата.
Возможные факторы снижения риска
Ученые обнаружили определенные факторы, которые могут снизить риск развития болезни Паркинсона. О их влиянии известно недостаточно, поэтому их можно пробовать только под наблюдением врача.
- Кофеин. Потребление кофеина с кофе или чаем может снизить риск развития болезни Паркинсона.
- Мочевая кислота. Это химическое вещество естественным образом встречается в крови. Исследователи обнаружили, что мужчины с высоким уровнем мочевой кислоты в границах нормального диапазона реже болеют БП, хотя подобный эффект не наблюдался у женщин.
- Лекарства. Несколько исследований показали, что люди, которые регулярно принимают противовоспалительные препараты, такие как ибупрофен, имеют более низкий риск развития болезни Паркинсона. Аналогичные результаты продемонстрировал анализ воздействия статинов – препаратов, используемых для снижения уровня холестерина.
- Упражнения. Физическая активность в молодом возрасте связана с более низким риском развития болезни Паркинсона, когда человек становится старше.
Симптомы
Симптоматика болезни Паркинсона развивается долгие годы. У разных пациентов могут наблюдаться различные проявления заболевания, прогрессирование также очень индивидуально. Интенсивность симптомов может отличаться даже в течение одного дня, изменяться под воздействием препаратов.
Часто болезнь диагностируют, когда человек начинает испытывать проблемы с двигательными функциями : движения становятся замедленными, он застывает, испытывает сложности при вставании со стула, возникает дрожание и скованность, при изменении положения тела, проявляются нарушения равновесия. Обычно симптоматика отчетливее заметна в одной половине тела.
- Дрожание (тремор) — этот симптом чаще всего ассоциируют с болезнью Паркинсона, но вначале его сложно заметить постороннему. Обычно дрожать начинает одна рука или нога, а затем эффект распространяется на все конечности. В состоянии покоя дрожание проявляется при стрессе или усталости, но проходит, когда человек начинает двигаться или засыпает.
- Замедленность, неуклюжесть движений. Наиболее характерный симптом, который отмечают все пациенты. Человек начинает двигаться с меньшим объемом и скоростью. Этот симптом усиливается при повторяющийся движениях, которые сбиваться в процессе.
- Скованность мышц. Пациенты отмечают повышенный мышечный тонус, который вызывает своеобразное сопротивление при попытках движения конечностями. Особенности данного симптома в его скачкообразности и усилении при повторных движениях.
- Нарушение равновесия. Людям с болезнью Паркинсона трудно сохранять и менять позиционирование тела. Именно из-за этого пациенты испытывают сложности в начале ходьбы, или когда им нужно поменять направление. Симптом является частой причиной падений и травмирования. Чаще всего подобные проявления случаются на более поздних стадиях заболевания.
- Изменение походки. Часто пациенты начинают шаркать при ходьбе, шаг укорачивается, а содружественные движения постепенно исчезают. Иногда человек может демонстрировать торможение движения, что также приводит к падениям.
- Изменение почерка. Человек с болезнью Паркинсона начинает писать менее разборчиво. Почерк становится мелким и нечетким.
- Нарушения речи. На более поздних стадиях человек начинает говорить монотонно, голос слабеет и звучит менее отчетливо. Чаще всего пациент произносит слова медленнее.
- Психологические проблемы. Этот симптом отмечают около половины заболевших. Пациенты с болезнью Паркинсона страдают от депрессии, тревожности. У них случаются панические атаки или возникает состояние апатии. На более поздних стадиях пациентам свойственно замедленное мышление: им сложнее обрабатывать информацию, находить решения, мысли часто переключаются с одной на другую.

Стадии болезни Паркинсона
Для диагностики чаще всего используют систему, принятую в Великобритании — эпикриз по Хен-Яру. Она хорошо описывает стадии болезни Паркинсона.
- На начальных стадиях специалисты отмечают небольшие нарушения двигательной активности одной руки, чаще всего это слегка подрагивающие пальцы.
- Подергивается подбородок и язык. Часто в этот момент может возникнуть потеря аппетита, нарушения слюноотделения, проблемы со сном. На этом этапе пациент редко испытывает проблемы в быту, спокойно справляется с повседневными занятиями.
- Самообслуживание усложняется. Человек испытывает проблемы при движении, речи. При купании и одевании требуется помощь близких.
- Нужна постоянная помощь при всех повседневных задачах. Самые простые действия могут привести к падению и перелому. На этой стадии пациенты часто сталкиваются с депрессией, поэтому особенно нуждаются в психологической поддержке.
- Полная зависимость от помощников. На последних стадиях пациенты теряют способность ходить и стоять, испытывают проблемы с глотанием и мочеиспусканием. Обычно речь на этой стадии становится трудно разобрать.
Как диагностируют болезнь Паркинсона
Ученые уверены, что если выявить патологию и начать ее лечение в самом начале, когда нейроны только начинают гибнуть, то человек будет жить долгие годы и не заметит никаких клинических проявлений. К сожалению, люди обращаются к врачу, когда признаки заболевания уже начинают проявляться, а нервных клеток уже критически мало. Затрудняет диагностику и тот факт, что клиническая картина очень схожа со многими другими заболеваниями. Болезнь Паркинсона путают с опухолями, депрессиями, синдромом Исаакса и др.
Диагностику осуществляет врач-невролог. У пациента должны присутствовать минимум два основных моторных синдрома. В 70% случаев один из них — дрожание. Для уточнения диагноза могут использовать МРТ-исследование или компьютерную томографию. Обычно они помогают исключить другие заболевания со схожей симптоматикой. Молодым пациентам на ранней стадии могут назначить исследования, оценивающие допаминэргическую активность клеток. В рамках диагностики врач также оценивает течение болезни, эффективность лечения медикаментами. Окончательное подтверждение может занять несколько месяцев.
Неврологическая реабилитация при полиневропатии и других поражениях нервной системы
9 000 рублей/сутки
Медикаментозная терапия болезни Паркинсона
На начальных этапах болезни весьма эффективна медикаментозная терапия, направленная на компенсацию работы поврежденных нейронов.
Компенсирует дефицит дофамина в мозге, не оказывая влияния на его продукцию организмом. Это препарат считается самым эффективным средством реабилитации при болезни Паркинсона. Снижает проявление трех основных симптомов: тремор, гипокинезию, ригидность. Вызывают дискинезию, эффективность снижается с течением времени.
Назначаются молодым пациентам. Достаточно эффективны при треморе покоя, снижают слюноотделение, но при этом демонстрируют высокую частоту побочных эффектов и снижают когнитивные функции.
Могут оказывать нейропротекторный эффект, допускают инъекционное введение, используются для коррекции дискинезий, вызванных лекарствами. При этом без других препаратов они малоэффективны для лечения тремора. При долгом приеме пациент вырабатывает толерантность. Возможны побочные эффекты — дезориентация, галлюцинации.
Усиливают как положительные, так и отрицательные эффекты леводопы. Могут быть не совместимы с некоторыми антидепрессантами. Без других препаратов демонстрируют слабую эффективность.
Агонисты дофаминовых рецепторов
Оказывают эффективное влияние на тремор, снижают риск лекарственных дискинезий. Могут обладать антидепрессивным эффектом. Улучшают когнитивные функции. При этом часто вызывают побочные эффекты, включая расстройства сна.

Болезнь Паркинсона: лечение хирургическими методами
Операции при болезни Паркинсона позволяют смягчить проявления симптомов. Хирургическое вмешательство выполняет нейрохирург. Операция целесообразна не всегда, но она может быть уместна в следующих случаях:
- медикаменты не дают желаемого эффекта, симптомы не уходят;
- заболевание быстро прогрессирует, а увеличение дозировки препаратов приводит к серьезным побочным эффектам;
- пациент быстро теряет способность ухаживать за собой, работать.
Отдельных случаях хирургическое вмешательство противопоказано, поскольку может сильно ухудшить состояние человека. Операция не рекомендуется пациентам:
- от 75 лет и старше;
- с выраженной деменцией;
- при наличии онкологии;
- имеется частичная слепота;
- при сахарном диабете;
- если есть опасность мозговой геморрагии (при тромбозах, нарушении свертываемости крови).
Нейрохирургическое лечение основано на разрушении клеток, которые вызывают дрожь и ригидность мышц. После успешной операции пациент получает возможность нормально подносить ко рту ложку и бокал, самостоятельно застегивать одежду, ставить подпись на документах. Также после хирургического вмешательства человек может вернуться к меньшим дозам лекарств, снизив побочные эффекты.
Профилактика
Поскольку болезнь Паркинсона распространенная патология центральной нервной системы , то профилактические меры стоит соблюдать всем, а особенно тем, чьи родственники сталкивались с этим недугом. Важно своевременно лечить черепно-мозговые травмы и сосудистые заболевания мозга. Использовать хорошую защиту при контакте с бытовой химией, удобрениями, инсектицидами.
Полезно добавлять в рацион фолиевую кислоту, которая содержится зеленом горошке, шпинате, салате. Также врачи рекомендуют есть семена подсолнечника, орехи, оливковое масло и соевые продукты.
Для профилактики заболевания нервной системы и продления периода активности тех, кто уже болеет, очень важны умеренные физические нагрузки. Можно заниматься плаванием, делать пробежки, йогой. Очень полезны танцы — для пациентов по всему миру существуют специальные группы, которые помогают развивать координацию движений.
Прогноз развития болезни
Болезнь Паркинсона является неизлечимым и постоянно прогрессирующим заболеванием . Без лечения люди полностью теряют возможность обслуживать себя через 8 лет, а спустя 10 лет оказываются прикованы к постели. Однако большинство пациентов сегодня успешно лечатся. Тем, кто принимает лекарства, серьезная помощь близких в быту требуется в среднем через 15 лет. Трудоспособность серьезно страдает примерно через 10 лет. При выраженных невротических нарушениях назначается группа инвалидности. Стоит помнить, что у всех людей болезнь развивается по разным сценариям, поэтому ответ на вопрос « сколько с ней живут » также всегда индивидуален.
Болезнь Паркинсона — симптомы и лечение
Что такое болезнь Паркинсона? Причины возникновения, диагностику и методы лечения разберем в статье доктора Поляковой Татьяны Акимовны, невролога со стажем в 13 лет.
Над статьей доктора Поляковой Татьяны Акимовны работали литературный редактор Елена Бережная , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Болезнь Паркинсона — это одно из самых распространенных нейродегенеративных заболеваний, поражающее преимущественно дофамин-продуцирующие (дофаминергические) нейроны в определенной области мозга, называемой чёрной субстанцией с накоплением в клетках белка альфа-синуклеина и особых внутриклеточных включений (телец Леви). Это заболевание — самая частая причина синдрома паркинсонизма (80% всех случаев). Распространенность болезни Паркинсона составляет около 140 (120-180) случаев на 100 000 населения. [1] Заболевание чаще всего проявляет себя после 50 лет, однако нередки случаи дебюта болезни и в более раннем возрасте (с 16 лет). Мужчины страдают немного чаще женщин.
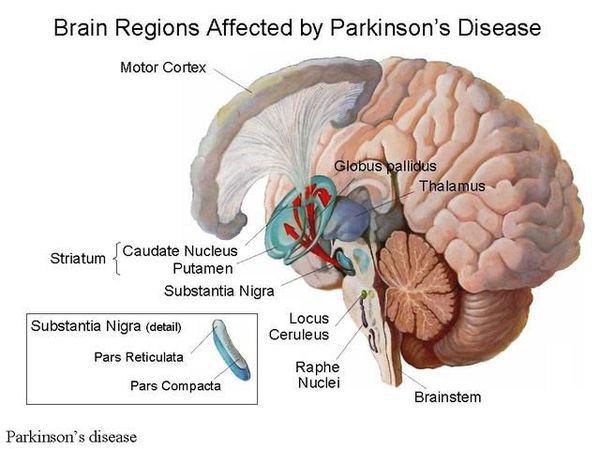
Причина остается в значительной степени неизвестной. Предполагается, что на возникновение заболевания влияют генетические факторы, внешняя среда (возможное воздействие различных токсинов), процессы старения. Генетические факторы имеют доминирующее значение при раннем развитии болезни Паркинсона. Молодые пациенты с этим заболеванием и с семейной историей болезни с большей вероятностью переносят гены, связанные с болезнью Паркинсона, такие, как SNCA, PARK2, PINK1 и LRRK2. В одном из последних исследований показано, что 65% людей с ранним началом болезни Паркинсона в возрасте до 20 лет и 32% людей с началом от 20 до 30 лет имели генетическую мутацию, которая, как полагают, увеличивает риск развития болезни Паркинсона. [2]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы болезни Паркинсона
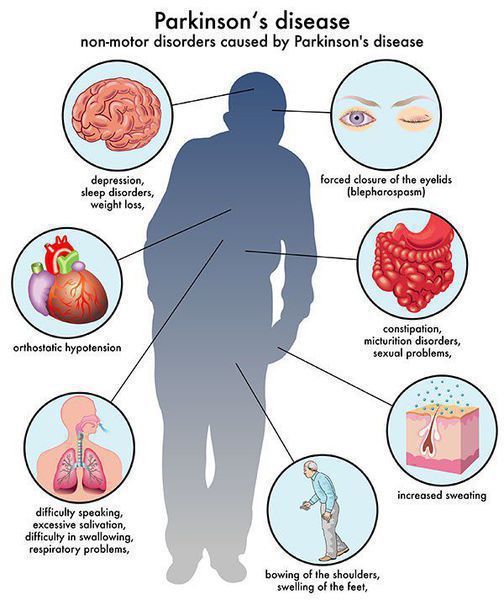
Многие симптомы болезни Паркинсона не связаны с движением. Немоторные («невидимые симптомы») болезни Паркинсона распространены и могут влиять на повседневную жизнь больше, чем более очевидные трудности с движением. Они могут включать:
- нарушение обоняния;
- расстройства сна;
- когнитивные симптомы (снижение памяти, легкомысленность);
- запор;
- расстройства мочеиспускания;
- повышенное потоотделение;
- сексуальную дисфункцию;
- усталость;
- боль (особенно в конечностях);
- покалывание;
- беспокойство и депрессию. [3]
В начале заболевания нередко ставится неверный диагноз — плечелопаточный периартрит, проявляющийся болью и напряжением в мышцах руки и спины.
Синдром паркинсонизма является основным клиническим проявлением болезни Паркинсона, его симптомы: [1]
- замедленность всех движений;
- истощаемость быстрых повторяющихся движений в руках и ногах;
- скованность мышц (мышечная ригидность);
- дрожание рук и ног (но почти никогда — головы), наиболее выражено в покое;
- неустойчивость при ходьбе;
- укорочение длины шага и шарканье при ходьбе, топтание на месте, застывания при ходьбе, отсутствие cодружественных движений руками при ходьбе.
Вначале симптомы возникают только с одной стороны тела, но постепенно приобретают двусторонний характер. Симптомы остаются выраженными на той стороне, где возникли в начале заболевания. Симптомы на другой стороне тела часто не становятся такими же тяжелыми, как симптомы на начальной стороне. Движения становятся все более замедленными (основной симптом паркинсонизма). Симптомы заболевания колеблются в течения дня и зависят от многих факторов.
Патогенез болезни Паркинсона
Болезнь Паркинсона относится к группе синуклеинопатий, так как избыточное накопление в нейронах альфа-синуклеина приводит к их гибели. Повышенный уровень альфа-синуклеина может быть следствием нарушения внутриклеточной системы клиренса белков, осуществляемого лизосомамии и протеосомами. У пациентов обнаружено нарушение функционирования указанной системы, среди причин которого указывают старение, окислительный стресс, действие воспаления, токсины окружающей среды. Клетки гибнут предположительно из-за активации генетически запрограмированного механизма (апоптоза). [4]
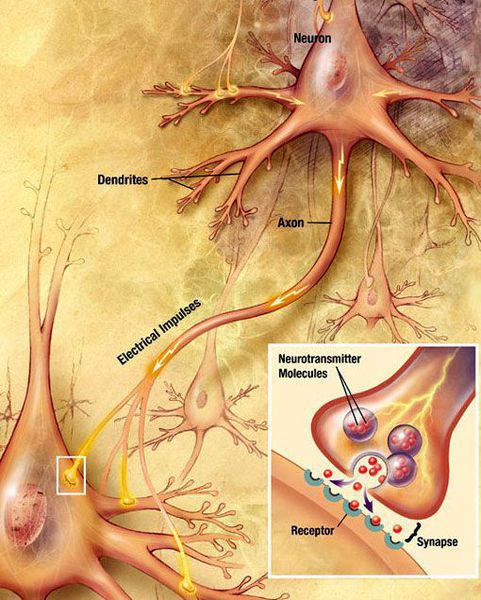
Классификация и стадии развития болезни Паркинсона
Болезнь Паркинсона классифицируется по форме, стадии и темпу прогрессирования заболевания.
В зависимости от преобладания в клинической картине того или иного симптома выделяют следующие формы: [1]
1. Смешанная (акинетико-ригидная-дрожательная) форма характеризуется наличием всех трёх основных симптомов в разном соотношении.
2. Акинетико-ригидная форма характеризуется выраженными признаками гипокинезии и ригидности, к которым обычно рано присоединяются нарушения ходьбы и постуральная неустойчивость, при этом тремор покоя отсутствует или выражен минимально.
3. Дрожательная форма характеризуется доминированием в клинической картине тремора покоя, признаки гипокинезии уходят на второй план.

Для характеристики стадий Болезни Паркинсона используется шкала Хен–Яра, 1967:
- на 1-й стадии акинезия, ригидность и тремор выявляются в конечностях с одной стороны (гемипаркинсонизм);
- на 2-й стадии симптоматика становится двусторонней;
- на 3-й стадии присоединяется постуральная неустойчивость, но сохраняется способность к самостоятельному передвижению;
- на 4-й стадии симптомы паркинсонизма резко ограничивают двигательную активность;
- на 5-й стадии в результате дальнейшего прогрессирования заболевания больной оказывается прикованным к постели.
Выделяют три варианта темпа прогрессирования заболевания:
- При быстром смена стадий заболевания от первой к третьей занимает 2 года или менее.
- При умеренном — от 2 до 5 лет.
- При медленном — более 5 лет.
Осложнения болезни Паркинсона
Болезнь Паркинсона — не смертельное заболевание. Человек умирает с ним, а не от него. Однако поскольку симптомы ухудшаются, они могут вызвать инциденты, которые приводят к смерти. Например, в сложных случаях затруднение глотания может привести к тому, что пациенты начнут аспирировать пищу в легкие, что приведет к пневмонии или другим легочным осложнениям. Потеря равновесия может привести к падению, которое, в свою очередь, может привести к серьезным травмам или смерти. Серьезность этих инцидентов во многом зависит от возраста пациента, общего состояния здоровья и стадии заболевания.
На более поздних стадиях заболевания проявляются более выраженные симптомы болезни Паркинсона: дискинезия (непроизвольные движения или подергивание частей тела, которые могут возникнуть в результате длительного использования леводопы, застывания (внезапное отсутствие возможности двигаться) или семенящая походка (короткие, почти бегущие шаги, которые как будто ускоряются сами по себе).
Следует помнить, что болезнь Паркинсона очень индивидуальна по своему течению и у каждого протекает по своему сценарию.
Диагностика болезни Паркинсона
Паркинсонизм относится к числу тех расстройств, которые можно диагностировать на расстоянии, особенно при развёрнутой картине заболевания. Однако диагностировать болезнь Паркинсона на ранней стадии сложно. Ранняя и точная диагностика заболевания очень важна для разработки лучших стратегий лечения и поддержания высокого качества жизни как можно дольше. В практике возможна недооценка или переоценка болезни Паркинсона. Невролог, специализирующийся на расстройствах движения сможет поставить наиболее точный диагноз. Первоначальная оценка проводится на основе анамнеза, неврологического обследования с использованием специальных тестов для оценки симптомов заболевания. Неврологическое обследование включает в себя оценку координации, ходьбы и мелких моторных задач, оценку нейропсихологического статуса.
Практика получения второго мнения в значительной степени зависит от личного выбора пациента. Но имейте в виду, что болезнь Паркинсона часто трудно диагностировать точно, особенно когда симптомы незначительно выражены. Простейшего диагностического теста нет, и примерно 25% диагнозов болезни Паркинсона неверны. Болезнь Паркинсона начинается с мало видимых симптомов, поэтому многие врачи, которые не обучены в сфере двигательных расстройств, не могут поставить точный диагноз. На самом деле даже лучшие неврологи могут ошибаться. Если врач не имеет особого опыта в этой области, то необходимо консультироваться со специалистом по расстройствам движения. Хороший невролог поймет ваше желание подтвердить диагноз. Второе мнение может помочь принять своевременно правильные решения относительно диагноза и терапии.
Лечение болезни Паркинсона
Несмотря на то, что излечения болезни Паркинсона не существует, есть множество методов, которые могут позволить вести полноценную и продуктивную жизнь на многие годы вперед. Многие симптомы могут облегчаться лекарствами, хотя со временем они могут утратить свою эффективность и вызвать нежелательные побочные эффекты (например, непроизвольные движения, известные как дискинезия).
Существует несколько методов лечения, замедляющих появление моторных симптомов и улучшающих двигательные функции. Все эти методы лечения предназначены для увеличения количества дофамина в головном мозге либо путем его замещения, либо продления эффекта дофамина путем ингибирования его распада. Исследования показали, что терапия на ранней стадии может задержать развитие двигательных симптомов, тем самым улучшая качество жизни. [5]
На характер и эффективность лечения влияет ряд факторов:
- выраженность функционального дефицита;
- возраст больного;
- когнитивные и другие немоторные нарушения;
- индивидуальная чувствительность к препаратам;
- фармакоэкономические соображения.
Задача терапии при болезни Паркинсона — восстановить нарушенные двигательные функции и поддержать оптимальную мобильность в течение максимально длительного периода времени, сведя к минимуму риск побочных действий препаратов. [1]
Существуют также хирургические вмешательства, такие, как глубокая стимуляция мозга, подразумевающая имплантацию электродов в мозг. Из-за рисков, присущих этому типу лечения, большинство пациентов исключают данный метод лечения до тех пор, пока лекарства, которые они принимают, больше не дают им значимого облегчения. Обычно этот метод лечения проводится у пациентов с длительностью заболевания от четырех лет, получающих эффект от лекарств, но имеющих моторные осложнения, такие, как: значительное «отключение» (периоды, когда лекарство плохо работает и симптомы возвращаются) и/или дискинезии (неконтролируемые, непроизвольные движения). Глубокая стимуляция мозга лучше всего работает в отношении таких симптомов, как: скованность, медлительность и тремор, не работает с целью коррекции устойчивости, застывания при ходьбе и немоторных симптомах. Данное лечение может даже усугубить проблемы с памятью, поэтому хирургия не рекомендуется для людей с когнитивными расстройствами. [6]
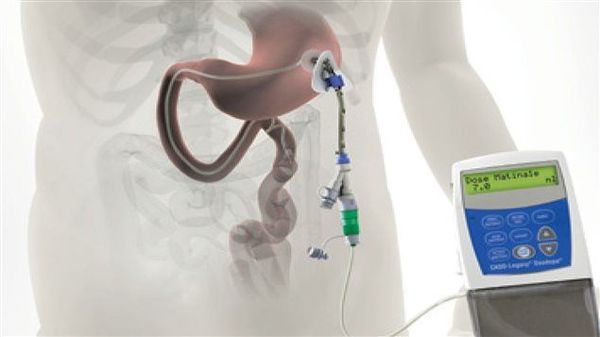
Различные новые способы введения леводопы открывают дополнительные возможности терапии. Сегодня используется интестинальный (кишечный) дуодопа-гель, который уменьшает ежедневные периоды «выключения» и дискинезию у пациентов с прогрессирующей болезнью Паркинсона благодаря постоянному неимпульсному режиму введения препарата. [7]
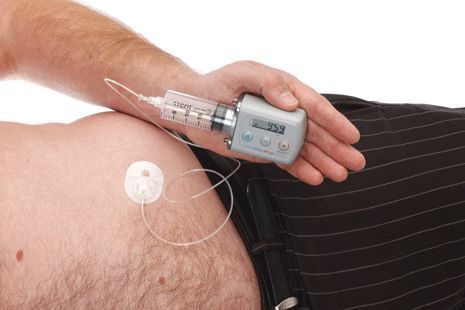
Исследуется альтернативный подход, использование допаминовых продуцирующих клеток, полученных из стволовых клеток. Хотя терапия стволовыми клетками имеет большой потенциал, требуется больше исследований, прежде чем такие клетки могут стать инструментом в лечении болезни Паркинсона. [8] [9]
По мере прогрессирования болезни Паркинсона возможности хранения и буферизации дофамина в мозге становятся все более скомпрометированными, сужая терапевтическое окно для терапии и приводя к колебаниям двигательной системы человека. Апоморфин в виде помпы доставляет подкожную инфузию в течение дня для лечения флуктуаций (феномены «ON-OFF») у пациентов с болезнью Паркинсона, которые недостаточно контролируются пероральным антипаркинсоническими препаратами. Эта система используется постоянно, чтобы обеспечить мозг непрерывной стимуляцией.
При болезни Паркинсона очень полезна физическая нагрузка. Если дважды в неделю по 1–2 часа выполнять упражнения, то можно замедлить развитие заболевания: походка, осанка и когнитивные способности будут ухудшаться гораздо медленнее [12] .
Прогноз. Профилактика
Болезнь Паркинсона уникальна для каждого человека, никто не может предсказать, какие симптомы появятся и когда именно. Существуют общее сходство картины прогрессирования болезни, но нет никакой гарантии, что то, что наблюдается у одного, будет у всех с аналогичным диагнозом. Некоторые люди оказываются в инвалидных колясках; другие все еще участвуют в марафонах. Некоторые не могут застегнуть ожерелье, в то время как другие делают ожерелья вручную.
Пациент может сделать всё, чтобы активно повлиять на течение болезни Паркинсона и, по крайней мере, на одну очень вескую причину: ухудшение симптомов часто значительно медленнее у тех, кто проявляет позитивную и активную позицию по отношению к своему состоянию, чем те, кто этого не делает. В первую очередь рекомендуется найти врача, которому доверит пациент, и который будет сотрудничать по развивающемуся плану лечения. Снижение стресса обязательно — стресс ухудшает каждый симптом болезни Паркинсона. Рекомендуются занятия образовательного направления: рисование, пение, чтение стихов, рукоделие, изучение языков, путешествия, работа в коллективе, занятия общественной деятельностью.
К сожалению, даже если адекватно подобрать медикаментозную терапию, это не гарантирует того, что клетки перестанут гибнуть при болезни Паркинсона. Терапия должна быть направлена на создание благоприятных условий для двигательной активности с учётом индивидуальных особенностей клинической картины заболевания. Как показывают результаты многочисленных исследований, профессиональная двигательная реабилитация является необходимым условием для замедления прогрессирования заболевания и улучшения его прогноза. На сегодняшний день по данным клинических исследований показана эффективность реабилитационной программы по протоколам LSVT LOUD, LSVT BIG, теоретическая основа которых сводится к развитию нейропластичности вещества мозга. Она направлена на коррекцию дрожания, ходьбы, постуры, равновесия, мышечного тонуса и речи. [10]
Реабилитационные методики должны быть направленные не только на поддержание сохранившихся двигательных способностей, но и выработку новых навыков, которые бы помогали человеку с болезнью Паркинсона преодолевать ограниченность его физических возможностей, чему способствует программа танцевально-двигательной терапии при болезни Паркинсона, работающая более чем в 100 сообществах по всему миру, включая Россию. Танцевальная терапия позволяет частично решить конкретные проблемы болезни Паркинсона: потеря равновесия, ухудшение координации, шаркающая походка, тремор, застывания, социальная изоляция, депрессия и повышенный уровень тревожности.
Согласно американскому исследованию с участием 52 больных болезнью Паркинсона, регулярная практика аргентинского танца уменьшает симптомы болезни, улучшает баланс и улучшает выполнение сложных движений при болезни Паркинсона. [11]
Болезнь Паркинсона – что это за заболевание простыми словами, причины развития болезни, откуда берется и в чем выражается

Близкие очень пугаются при виде родного человека, у которого начинают дрожать мышцы в состоянии покоя, трясется голова и кисти рук. Такая патология вызвана медленным отмиранием клеток головного мозга, отвечающих за двигательные функции. Самое страшное, что начало заболевания приходится на самый активный период жизни (50-60 лет). Оно в конечном итоге, приводит к медленному затуханию всех жизненных функций: утрачиваются умственные способности, физическая активность. Мы расскажем простыми словами, что это за болезнь Паркинсона, причины заболевания, как развивается и в чем она выражается. Главное, что при современном методе лечения и своевременном выявлении недуга, пациент может долгие годы выполнять свои профессиональные обязанности и полноценно жить.

Описание
Впервые патологию выявил и описал в своих трудах британский врач Джеймс Паркинсон в начале девятнадцатого века, и назвал ее «дрожательный паралич». С тех пор началось активное изучение данной патологии. Ученые поставили недуг на второе место по распространенности после Альцгеймера. На сегодняшний день процент людей, страдающих тремором значительно увеличился. После 60 лет – составляет 1 % населения мира, старшая возрастная категория (80-85) – от 3 до 4 %. К сожалению нейродегенеративное заболевание иногда встречается у молодых людей возрастом 20 – 40 лет.
Опасность заключается в том, что никто из родственников или друзей не обращают на первые симптомы, а замечают замедленность движения, уменьшение ловкости рук и снижение выразительности лица, когда уже трудно исправить сложившуюся ситуацию.

От чего появляется болезнь паркинсона – этиология заболевания
Ученые недуг называют еще идиопатическим, так как он возникает по неизвестным причинам. До сих пор идут споры, что является поводом развития заболевания. Одни приводят факты мутирования генов, вторые доказывают негативное влияние внешней среды. Хотя жители сельской местности, где экология чистая, страдают чаще, чем горожане.
Нейрофизиология
Центральная нервная система, в которую входят спинной и головной мозг выполняет несколько функций: координирующую, интегративную, регулирующую, трофическую, приспособительную. Они отвечают за двигательную активность, регулируют обменные процессы, обеспечивают психическую деятельность и тесную связь человека с окружающей средой.
Информация о намеренном движении сразу поступает из коры головного мозга во вспомогательную систему (базальные ганглии), отвечающие за точность, быстроту и качество перемещения. От них импульсы передаются при помощи нейромедиаторов. Например, дофамин, используется мозгом для оценки и мотивации. Он отвечает за чувственную сторону, поскольку вызывает удовлетворение от обучения, приема пищи, прикосновений. Также он необходим для переключения мозга с одного этапа деятельности на другой. Недостаточность дофамина приводит к нарушению когнитивных процессов, и в конечном итоге к развитию б-ни Паркинсона.

Что это за недуг
Неврологическое дегенеративное заболевание происходит из-за медленной гибели нейронных клеток в коре головного мозга и разрушения нервных волокон. В случае утраты более 80 процентов нейронов, человек считается неизлечимым, несмотря на предпринятое лечение.
Нарушение произвольных движений, скованность мышц, тремор рук и головы происходят из-за снижения количества дофамина, при помощи которого происходит торможение постоянно-возбуждающих импульсов.
Чем отличаются паркинсонизм от основного вида
Второстепенная патология возникает из-за инфекционного или травматического поражения коры мозга или других внешних факторов, и носит обратимый характер. При этом провокаторами становятся:
- заболевания сосудов (ишемическая атака, атеросклероз, инсульт и т.д.);
- воспалительные процессы, вызываемые болезнетворными микроорганизмами (энцефалит, менингит);
- травмы головы;
- передозировка наркотиками;
- алкогольная зависимость;
- отравление ядами.
Откуда берется болезнь Паркинсона, причины возникновения
До сих пор не выявили источники заболевания, но некоторые факторы негативно влияют на человека и могут спровоцировать появление первых симптомов:
- При неизбежном старении происходит уменьшение нейромедиаторов во вспомогательной системе головного мозга.
- Наследственный фактор также не исключается, ведь у 20 % больных выявлены признаки, такие же как у близких родственников.
- Если человек всю жизнь прожил рядом с промышленной зоной, особенно с химическими предприятиями, то агрессивные элементы могут спровоцировать гибель клеток.
- Антидепрессанты и другие нейролептические лекарственные средства уменьшают содержание дофамина.
- Ушиб или сотрясение головы.
- Неправильный образ жизни (курение, злоупотребление наркотическими веществами и алкоголем, стрессы, скудное питание).
- Хронические заболевания, такие как: диабет, неоперабельная злокачественная опухоль, атеросклеротическая энцефалопатия, вертебрально-базилярная недостаточность.

Характерные симптомы больных паркинсоном
- В состоянии покоя тремор рук и покачивание головы в разные стороны.
- Снижение скорости передвижения.
- Потеря ориентации и способности удерживать равновесие.
Еще характерными особенностями считаются симптомы, не связанные с двигательной активностью, если человек:
- плохо ест;
- не различает запахи еды;
- мало и прерывисто спит;
- сильно утомляется;
- не справляется с обильным слюнотечением;
- сильно потеет;
- не запоминает самую простую информацию;
- не ориентируется во времени и пространстве;
- медленно мыслит и говорит;
- изменяется почерк;
- развивается тоска и тревожное состояние;
- проявляет признаки психического расстройства.

Как ставят диагноз паркинсона
К сожалению врачи говорят о том, что больные обращаются за помощью на последних стадиях, когда выявляются тремор и легкое подволакивание ноги при ходьбе, испытывают боли в мышцах и области плеч. Однако «золотое время» для приостановления прогрессирующей болезни при помощи современных препаратов потеряно.
Значит, при первых признаках, необходимо сразу обратиться к доктору. Невролог выслушивает жалобы пациента, производит физиологический осмотр, назначает позитронно-эмиссионную томографию. Но не каждая больница оснащена необходимым дорогостоящим оборудованием, поэтому выявить низкий уровень дофамина не представляется возможным посредством лабораторных анализов.
Как определить раннюю стадию
Если у вас появилось дрожание рук при выполнении простых действий, таких как: застегивание пуговиц на одежде, шнуровке ботинок, причесывании и т.д., кроме того вы заметили, что при писании заметно изменился почерк, стали долго обдумывать фразу, которую должны произнести, то срочно обратитесь в медицинское учреждение. Врач поставит точный диагноз, при этом исключит заболевания, имитирующие паркинсонизм.

Составление эпикриза по Хен-Яру
В последнее время для постановки диагноза неврологи пользуются английской системой, по которой описываются все стадии проявление болезни Паркинсона:
0. Признаков нет, значит человек здоров.
1. Небольшие двигательные нарушения в одной руке (чуть подрагивают пальцы).
2. Больной пока справляется с простыми действиями в быту, хотя наблюдаются потеря аппетита, плохой сон, сильное слюноотделение. Появляется подергивание подбородка и языка.
3. Человек не может обслуживать себя в полной мере, нужна помощь при купании и одевании. Походка становится медленной, лицо не выражает какие либо эмоции, нарушается речевой аппарат.
4. Наступает синдром постуральной неустойчивости. Человек может упасть при выполнении простых действий. В таком состояние происходят частые переломы. Развивается депрессия, случаются попытки самоубийства. Уже без посторонней помощи не может обойтись, так как забывает последовательность любого действия.
5. Последняя стадия проявляется полной неподвижностью больного, который не может стоять, сидеть и ходить. Нарушаются глотательная и мочеиспускательная функции. Нередко речь становится невнятной. Он полностью зависим от близких.
Но часто бывает, что человек остается в одиночестве, так как родные находятся в другом городе или стране, а соседи не могут в полной мере помочь больному. В таких ситуациях лучшим выходом из положения является помещение гражданина в специализированные дома для пожилых. Сеть пансионатов «Забота» повысит качество жизни пожилых благодаря высококвалифицированному медперсоналу, теплой и домашней атмосфере поддерживается здоровье постояльцев. Обеспечивается круглосуточный уход, проводятся развлекательные мероприятия, устраиваются пикники и прогулки на свежем воздухе. Восстанавливается и душевное спокойствие, так как каждому человеку находиться дело по душе.
Сопутствующая клиника
Ранее описанные симптомы могут встречаться при выявлении таких заболеваний, как:
- мультисистемная атрофия;
- Альцгеймер;
- надъядерный паралич;
- кортикобазальная дегенерация;
- недуг диффузных телец Леви.
Необходимое лечение
На ранних стадиях успешно используется медикаментозная терапия, при которой вводится нужное количество недостающего вещества (черной субстанции). Смотря на состояние больного врач увеличивает или уменьшает дозу препарата, частоту приема. В конечном итоге у пациента наблюдается снижение симптомов и он начинает вести обычный образ жизни и возвращается к прежнему укладу.
Если химическая терапия не возымела действие, то прибегают к другим способам.
Плацебо
Препарат не обладает лекарственным действием, эффективность его заключается в вере пациента, что он выздоровеет. В капсулу добавляют просто лактозу, поэтому ее еще называют «пустышкой». Но последние испытания показали, что при принятии плацебо у больных, испытывающих болевые ощущения в мышцах, депрессию, тошноту и усталость активизируются участки головного мозга, отвечающие за стрессовое состояние и боль.

Медикаментозное лечение
Невролог выписывает один или несколько препаратов, в зависимости от стадии развития болезни: «Леводоп», «Мадопар», «Амантадин», «Миралекс», «Ротиготин».
Гимнастика
Физические упражнения крайне важны пациенту. Помимо назначенного комплекса ЛФК, необходимо совершать пешие прогулки, посильно выполнять работу на даче, плавать в бассейне, и заниматься мелкой моторикой рук: шить, вышивать, вязать, писать и т.д.
Что говорит народная медицина
Прежде, чем воспользоваться рецептами, обсудите вопрос с лечащим врачом. Поскольку нет связи между причинами развития болезни паркинсона у мужчин, женщин и лечением народными средствами.
Точно не принесут вреда спиртовая настойка из корня пиона и отвар из шалфея.

Профилактика
Правильно организуйте свой рабочий день и досуг, ведите активный образ жизни, занимайтесь посильным спортом, выполняйте предписание невролога, соблюдайте диету и вы еще долгое время будете дееспособным гражданином.
Прогноз недуга
Важно помнить, что болезнь неизлечима. Все зависит от самого больного, как он будет относиться к своему здоровью. Если игнорировать первые симптомы, не обращаться к врачу или некорректно лечиться, то через несколько лет можно стать инвалидом или умереть.

Важная рекомендация
Крайне опасно заниматься самолечением. Ведь только невролог сможет распознать недуг и подобрать эффективную терапию.
Видео
В нашей статье мы постарались вам объяснить, что значит болезнь Паркинсона, отчего бывает и как быстро развивается. Чтобы вы всерьез восприняли информацию, мы предоставляем вам наглядное пособие.
Болезнь Паркинсона – причины возникновения, признаки и симптомы, лечение болезни Паркинсона
Болезнь Паркинсона – это серьёзное заболевание нервной системы, в результате которого поражаются нейронные клетки головного мозга. Болезнь Паркинсона имеет прогрессирующий характер. С медицинской точки зрения она проявляется двигательными нарушениями, а именно – слабая двигательная активность, ограниченные движения, подвижность мышц в состоянии полного покоя, тремор конечностей. Также заболевание сопровождается развитием психических расстройств – снижаются умственные способности человека, нарастает состояние депрессии.
Причины возникновения болезни Паркинсона могут быть различны, лечению заболевание не поддается. Лишь посредством медикаментозной терапии можно купировать симптомы болезни Паркинсона.
В числе врачебных назначений обязательно присутствует упорядоченный образ жизни, а также физические упражнения на баланс и растяжение. Речевые проблемы откорректирует логопед.
Стадии болезни Паркинсона
По мере того, как число клеток в коре головного мозга, которые вырабатывают медиатор дофамин, уменьшается, болезнь Паркинсона прогрессирует всё более активно. В результате снижается работа тех участков головного мозга, которые контролируют непроизвольные движения конечностей.
По степени выраженности симптомов заболевания, паркинсонизм разделяют на несколько стадий. Каждая стадия характеризуется своими особенностями, спецификой лечения. В разделении стадий болезни Паркинсона используется шкала Хен-Яру. Согласно этой шкале выделяют следующие этапы заболевания:
- Нулевая – у человека отсутствуют явные признаки патологии.
- Первая – наблюдаются небольшие нарушения в движениях пальцев, кистей рук, дрожание некоторых конечностей, которое прекращается в состоянии сна или покоя, появляется депрессия, вялость, нарушается сон.
- Вторая – двигательные нарушения появляются с обеих сторон, ухудшается мимика лица, ухудшается работа потовых желёз, нарушаются процессы, связанные с выделением пота. Человек выполняет свою повседневную работу, но его движения уже становятся замедленными.
- Третья – лицо принимает форму маски; человек приобретает определённую позу, в которой начинает находиться постоянно, это поза именуется как поза просителя; повышается тонус, напряжение в мышцах; двигательная активность становится очень низкой.
- Четвёртая – наблюдаются нарушения координации движений при ходьбе, снижается способность человека удерживать равновесие в той или иной позе, появляются проблемы с работой вестибулярного аппарата, в обычной жизни человеку необходимо помощь и поддержка со стороны. На этой стадии могут проявляться признаки слабоумия.
- Пятая – явные признаки нарушения нервной системы – человек без помощи окружающих не может передвигаться, принимать пищу, контролировать мочеиспускание. Человек на этой стадии полностью нуждается в заботе близких, речь, которую он произносит, трудно воспринимать и понимать.
Основные признаки и симптомы
Заранее предотвратить появление заболевания невозможно, так как его появление не связано с генетической предрасположенностью. Тем не менее, выявление признаков болезни на ранних стадиях позволяют приостановить дальнейшее прогрессирующее течение. На начальном этапе обнаружить болезнь крайне сложно, потому что нервные клетки только начинают постепенно разрушаться. С переходом заболевания в новую стадию, наблюдаются новые симптомы нарушения нервной системы. Паркинсонизм молниеносно меняет человека.
Признаки болезни Паркинсона на начальном этапе
В тот момент, когда заболевание ещё не заявило о себе, определить начальную стадию разрушения трудно. Но если Вы будете очень строго подходить к своему здоровью, Вы сможете обнаружить у себя первые признаки болезни Паркинсона:
- появление небольшого дрожания в руках, которое больной может не ощущать совсем,
- движения становятся более медленными,
- человек может погружаться в состояние депрессии, возникают проблемы со сном, нарушается работа желудочно-кишечного тракта.
Когда Вы замечаете появление таких признаков, как тремор, при ходьбе руки не совершают обычных размашистых движений, они остаются прижатыми к туловищу, нарушается двигательная активность конечностей, сутулость при ходьбе, скудная мимика, означает что клетки головного мозга начали меньше вырабатывать медиатор дофамин и патология приобретает широкий охват. Появляются серьёзные нарушения со стороны нервной системы.
Причины возникновения болезни Паркинсона
На сегодняшний день полный список причин развития болезни Паркинсона полностью не выявлен. Тем не менее, можно упомянуть о некоторых факторах, которые могли бы спровоцировать развитие данного заболевания. Среди них: старение, экология (внешние факторы окружающей среды), наследственность. Бывают случаи, когда паркинсонизм возникает в результате наличия у человека определённых заболеваний.
Причины болезни Паркинсона:
- физиологическая старость организма, в случае которой происходит естественное уменьшение числа нейронов, которые отвечают за выработку медиатора домафина;
- наследственность;
- длительное проживание рядом с автомобильными магистралями, действующими предприятиями либо вблизи железных дорог;
- дефицит витамина Д, получаемый от воздействия ультрафиолетовых лучей на наш организм, а также защищающий структурные клетки нашего мозга от разрушения;
- отравление организма химическими веществами (например, этанол, угарный газ, технический спирт и т.д.);
- перенесённые нейроинфеции (например, энцефалит);
- опухоли и частые травмы головного мозга.
В нашей поликлинике открыт кабинет лечения болезни Паркинсона и экстрапирамидных расстройств.
Экстрапирамидные расстройства – заболевания, характеризующиеся расстройством движения. Они могут быть как первичными (возникшими самостоятельно), так и следствием других заболеваний.
К экстрапирамидным заболеваниям относятся такие заболевания, как:
- Дрожание рук, головы;
- Насильственные движения в конечностях и туловище;
- Нарушения походки;
- Расстройства памяти.
В кабинете ведут прием высококвалифицированные врачи – доктора и кандидаты медицинских наук, специализирующиеся в данном разделе неврологии. У нас проводится комплексная клиническая дифференциальная диагностика состояний, связанных с нарушениями двигательных функций, устанавливается причина экстрапирамидных расстройств и назначается адекватное специализированное лечение. За состоянием здоровья пациентов проводится наблюдение.
При своевременной диагностике, назначении адекватного лечения (медикаментозная терапия, применение ботулотоксина) у пациентов устанавливается длительная и стойкая ремиссия, восстанавливаются утраченные функции и значительно повышается качество жизни.
Запись осуществляется по телефону 8 (499) 317-00-45
Профилактика болезни Паркинсона
В целях снижения рисков развития болезни Паркинсона, необходимо выполнять определённые профилактические действия:
- Вовремя выявлять и своевременно проводить лечение сосудистых патологий головного мозга, которые могут появляться из-за полученных травм либо перенесённых инфекций.
- Не забывать принимать специальные медицинские препараты, назначенные врачом.
- Обращаться за консультацией к врачу при проявлении любых признаков заболевания.
- Включить в рацион питания большое количество яблок и цитрусовых, так как эти фрукты содержат вещества, способные защищать нейроны головного мозга от поражения.
- Стараться избегать стрессовых ситуаций, поддерживать здоровый образ жизни, выполнять физкультурные упражнения.
- Многими учёными доказан тот факт, что курильщики и любители кофе реже всего страдают данной болезнью. Но это не означает, что в целях безопасности нужно начинать курить и пить кофе в большом количестве. При отсутствии противопоказаний можно ежедневно употреблять кофе в небольших порциях.
- Рекомендуется расширить рацион питания продуктами, богатыми витаминами группы В и клетчаткой.
- Не следует контактировать с такими химическими веществами как угарный газ, марганец и т.д. Так как они оказывают сильное влияние на развитие болезни.
Люди, которые страдают болезнью Паркинсона, скованны в движениях. Как правило, руки у них всегда находятся в согнутом в локтях положении, тело наклонено вперёд, а голова слегка вытянута. Порой можно заметить дрожание тела и конечностей. В связи с тем, что мимические мышцы лица поражены, лицо напоминает «маску» без каких-либо эмоций. Редко увидишь, чтобы больной моргнул или улыбнулся.
Ходьба у больных людей медленная и неуклюжая, шаги совсем маленькие, во время движения руки всегда прижаты к туловищу. Проявляется слабость, недомогание, постоянные депрессии.
Группы инвалидности при болезни Паркинсона
Группа инвалидности устанавливается на основании результатов медицинской экспертизы, в ходе которой проводится оценка основных систем организма, а также проверяется умение обслуживать себя самостоятельно, общаться с людьми, передвигаться, заниматься трудовой деятельностью.
Разделяют 3 группы инвалидности, для каждой из которых характерны свои особенности поведения больного:
- 1-ая группа – больной не в состоянии обслуживать себя, передвигаться самостоятельно. Трудовая деятельность противопоказана и назначен постельный режим.
- 2-ая группа – частично человек способен сам за собой ухаживать, проявляются симптомы двусторонней неустойчивости. Трудовая активность ограничена.
- 3-ья группа – человек полностью способен к самостоятельному обслуживанию. Трудовая деятельность снижена.
Продолжительность жизни при болезни Паркинсона
Длительность жизни пациента, страдающего паркинсонизмом, определяется вовремя поставленным диагнозом и правильно назначенным лечением. В случае выявления болезни на ранней стадии, назначении эффективного лечения, выполнении физиотерапевтических процедур, массажа, соблюдении диеты и здорового образа жизни, продолжительность жизни больного может заметно увеличиться.
Но нужно понимать, что болезнь Паркинсона не поддаётся полному излечению. Поэтому прогнозы этого заболевания крайне не утешительные. Прогрессивное развитие болезни остановить врачам не удаётся. Оно обусловлено рядом генетических, физиологических, экологических факторов. Но, тем не менее, соблюдая все рекомендации и назначенное лечение врача, развитие болезни можно замедлить, а качество жизни заметно улучшить.
Лечение болезни Паркинсона
Такой недуг лечению практически не поддаётся, но современная медицина, а также высокие достижения в области неврологии помогают справиться с тяжёлыми признаками заболевания. Каждый конкретный случай лечения болезни рассматривается врачом в индивидуальном порядке. В настоящее время в медицине используются следующие методы лечения:
- медикаментозная терапия,
- хирургическое вмешательство,
- лечебная физкультура и массаж.
Лекарства помогают преодолеть трудности при ходьбе, движении и треморе. Эти препараты увеличивают или заменяют дофамин, специфический сигнальный химикат (нейротрансмиттер) в мозгу, которого у пациентов с болезнью Паркинсона недостаток. Но дофамин нельзя назначать напрямую, поскольку он не проникает в мозг. Рассмотрим подробно, какое у такого недуга, как болезнь Паркинсона и лечение.
Для увеличения содержания дофамина назначаются:
- Карбидопа/Леводопа, наиболее действенный противопаркинсонический препарат. Входящие в его состав вещества проникают в мозг, способствуя выработке дофамина.
- Настой карбидопы-леводопы — комбинированный препарат в виде суспензии; подается в 12-перстную кишку посредством инфузионной помпы. Рекомендовано для облегчения состояния больных с запущенной степенью болезни.
- Дофаминовые агонисты. В отличие от леводопы, не превращаются в дофамин, а воспроизводят дофаминовые эффекты в мозгу. Их эффективность не столь высока, как у леводопы, но действие более длительное.
Нередко назначаются совместно с леводопой для сглаживания побочных эффектов последнего.
- Агонисты допамина: прамипексол (Mirapex), ропинирол (Requip) и ротиготин (Neupro). Для быстрого облегчения разработан агонист допамина короткого действия — апоморфин (Apokyn).
- Ингибиторы МАО-В. Сюда входят селегилин (Eldepryl, Zelapar) и разагилин (Azilect). Они замедляют разрушение дофамина, угнетая моноаминоксидазы B мозга (MAO-B).
При добавлении к карбидопа-леводопе эти лекарства увеличивают возможность появления галлюцинаций.
- Катехол-o-метилтрансферазы (ингибиторы КОМТ). Энтакапон (Comtan) — основной препарат этого класса. Он мягко пролонгирует эффект леводопы, блокируя фермент, который расщепляет дофамин.
- Tolcapone (Tasmar); еще один ингибитор COMT, который редко назначается из-за риска серьезного повреждения печени и печеночной недостаточности.
- Холинолитики. Помогают контролировать тремор конечностей. Имеются несколько антихолинергических препаратов, в частности бензтропин (Cogentin) или тригексифенидил.
Их скромные преимущества часто компенсируются побочными эффектами: нарушением памяти, спутанностью сознания, галлюцинациями, запорами, сухостью во рту и проблемами с мочеиспусканием.
- Амантадин. Врачи могут прописывать только амантадин, чтобы обеспечить кратковременное облегчение симптомов легкой, ранней стадии болезни Паркинсона. На более поздних стадиях могут назначаться совместно с карбидопой-леводопой для контроля непроизвольных движений (дискинезий), вызванных карбидопой-леводопой.
Для комплексного лечения данного заболевания используют отвары из трав. Их применяют как наружно, так и внутрь. Отвары из корней папоротника используют для проведения ванночек для ног, руки растирают маслом цветков жасмина. В зависимости от того, с каким симптомом недуга Вы хотите справиться, используются различные лекарственные травы.
Важно также в период лечения поддерживать активный образ жизни, рацион питания дополнить овощами и фруктами, бросить пить и курить. В питании обязательно должны быть продуты, которые будут активизировать работу мозга (например, орехи, морские продукты). При отсутствии противопоказаний, можно увеличить количество потребляемой жидкости. Несоблюдение сбалансированного правильного питания может перегружать организм.
Эффективность применения лечебной физкультуры в лечении заболевания доказана многими. Она повышает кровообращение, двигательную активность конечностей. Хорошо снимает тремор конечностей. При лечении болезни Паркинсона можно выполнять следующие простые упражнения:
- потягивания,
- круговые движения кистями рук и плечами,
- скручивания тела в положении стоя и сидя,
- наклоны головы, туловища,
- поднятие ног параллельно полу,
- растяжка шеи.
Врачи рекомендуют несколько полезных подходов к лечению болезни, которые помогут справиться с дальнейшим развитием патологии. Это частое пребывание на свежем воздухе, двигательная активность, для контроля речи можно читать книги вслух, чтобы следить за правильностью произношения.
При комплексном подходе к лечению заболевания эффективно проходить сеансы массажа, которые проводятся с использованием специальных приёмов и техник. Это облегчает протекание болезни Паркинсона. Воздействие на разные группы мышц конечностей, помогает восстановить их активность, положительно влияет на нервную систему.
Нередко болезнь Паркинсона, вне зависимости от причин возникновения и способов лечения, прогрессирует. В этом случае применяется глубокая стимуляция мозга(DBS). В мозг имплантируются электроды, подключенные к генератору, который вживляется в грудь около ключицы. Устройство передает электрические сигналы в мозг; в результате симптомы становятся менее выраженными.
Врач корректирует настройки в зависимости от состояния больного. Хирургия связана с рисками, включая инфекции, инсульт или мозговое кровоизлияние.
DBS может стабилизировать действие лекарств, уменьшить или остановить рефлекторные движения (дискинезии), уменьшить тремор, улучшить и замедлить движения. Но, хотя DBS облегчает симптомы болезни Паркинсона, остановить развитие недуга процедура не в состоянии.
Болезнь Паркинсона

Болезнь Паркинсона представляет собой второе по частоте нейродегенеративное заболевание человека (после болезни Альцгеймера), общая распространенность болезни Паркинсона составляет примерно 200 случаев на 100 000 населения. Обычно заболевание развивается в пожилом возрасте — после 60 лет, в то же время примерно у каждого десятого пациента БП манифестирует до 50 лет, а у каждого двадцатого – до 40 лет.
Из-за чего развивается болезнь Паркинсона?
В 5-10% случаев причиной заболевания является мутации определённых генов. Каждая генетическая форма заболевания имеет свои особенности в зависимости от пораженного гена. Тип наследования может быть как аутосомно-доминантным (и тогда заболевание, как правило, прослеживается в семье), так и аутосомно-рецессивным (в этом случае заболевание может проявиться в семье в первый раз).
Однако в подавляющем большинстве случаев заболевание является спорадическим, и точная причина его развития на сегодняшний день не известна.
Как при генетической, так и при спорадической формах болезни Паркинсона в основе лежит накопление патологических форм особого белка — альфа-синуклеина, скопления которого находят в пораженных нервных клетках. Они вызывают нарушение правильного функционирования нейронов и передаются от одной области головного мозга к другой, вызывая прогрессирование заболевания и распространение симптомов.
Одним из основных регионов головного мозга, который поражается при болезни Паркинсона, является черная субстанция, гибель ее клеток приводит к основным двигательным проявлениям заболевания. При этом на сегодняшний день показано, что заболевание не ограничивается только этой областью и затрагивает многие другие регионы головного мозга.Как проявляется болезнь Паркинсона?
Для болезни Паркинсона характерна совокупность моторных и немоторных симптомов.
К моторным (или двигательным) проявлениям заболевания относятся:- дрожание (тремор): для болезни Паркинсона характерен ”тремор покоя”, то есть больше всего дрожание беспокоит в расслабленном состоянии и уменьшается при движениях;
- замедленность движений, которая проявляется в виде нарушений походки — она становится медленной, укорачиваются шаги, появляется шарканье при ходьбе, на более поздних стадиях — топтание на месте и невозможность сделать следующий шаг; в руках нарушается мелкая моторика, что приводит к изменению почерка (становится более мелким и неровным), становится сложно заниматься привычными делами — чистить зубы, завязывать шнурки, доставать мелкие вещи из карманов; менее живой становится мимика, замедляется и становится более монотонной речь;
- ригидность или повышение тонуса, которые ощущаются как скованность и тугоподвижность в мышцах и могут приводить к болевому синдрому в конечностях;
- постуральными нарушениями: сутулость, наклон туловища вперед или в сторону, шаткость при ходьбе, которая может приводить к падениям.
- Не менее важными являются многочисленные немоторные проявления заболевания:
- потеря или снижение обоняния;
- запоры;
- нарушения мочеиспускания и половой функции: учащенное и императивное мочеиспускание, неполное опорожнение мочевого пузыря, затруднение инициации мочеиспускания, эректильная дисфункция, снижение либидо;
- ортостатическая гипотензия: резкое падение артериального давления при вставании, физической нагрузке, после приема пищи, что может проявляться потемнением в глазах, головокружением, слабостью, сонливостью после приема пищи;
- нарушение пото- и слюноотделения;
- нарушение сна: расстройство засыпания и поддержания сна (бессонница), повышенная дневная сонливость, а также особое состояние – «нарушение поведения в фазе сна с быстрыми движениями глаз», которое проявляется сноговорением и криками, активными движениями конечностей и туловища во время сна, во время кошмаров больные могут вскакивать с постели, наносить удары, при этом после пробуждения пациенты не помнят того, что происходило;
- эмоциональные нарушения — снижение фона настроения, депрессия, тревожность, апатия (более подробно в брошюре общества по расстройству движений);
- когнитивные нарушения (более подробно в брошюре общества по расстройству движений).
Для болезни Паркинсона характерен определенный порядок развития симптомов. Сначала, как правило, развиваются немоторные проявления заболевания — снижение или потеря обоняния, запоры, нарушения сна, эмоциональные нарушения. Они могут возникать за несколько лет и даже десятилетий до двигательных проявлений БП. Моторные симптомы возникают позже и сначала, как правило, затрагивают только одну конечность (это может быть как рука, так и нога), затем вовлекается вторая конечность с этой же стороны тела и только потом противоположные конечности. Первоначально пораженная сторона обычно функционирует хуже на протяжение всего заболевания.
Кроме того, выделяют несколько разных форм болезни Паркинсона — для некоторых характерно развитие всех основных моторных проявлений (такая форма называется смешанной), однако у других может отсутствовать дрожание (такая форма носит название акинетико-ригидной), а у третьих тремор конечностей наоборот выходит на первый план и является наиболее инвалидизирующим симптомом (такая форма носит название дрожательной).Как устанавливается диагноз «Болезнь Паркинсона»?
Диагноз болезни Паркинсона является в первую очередь клиническим, то есть может быть поставлен неврологом при опросе и осмотре пациента. Для этого существуют специальные международные диагностические критерии, которыми пользуются врачи со всего мира. Также для диагностики важное значение имеет оценка хода заболевания и эффективности лечения.
Однако все проявления заболевания не являются уникальными для болезни Паркинсона и могут встречаться при целом ряде других заболеваний. В связи с чем важно исключить другие причины симптоматики, для чего врач может назначить вам дополнительное обследование.
Большую роль играет МРТ головного мозга, которая помогает увидеть структуры нервной системы. При проведении стандартного протокола МРТ у пациента с болезнью Паркинсона не покажет никаких специфических изменений, но позволит исключить другие заболевания (инсульт, опухоль, травматическое поражение, патологическое накопление металлов и др.).
Одним из последних достижений стала разработка специального МРТ протокола, который может напрямую подтвердить наличие заболевания. Недавно проведение подобного исследования стало возможно и на базе нашего Центра. Данное исследование проводится на ультравысокопольном томографе (3Т) в особом режиме SWI или Т1* и позволяет увидеть поражение черной субстанции — особого региона, вовлечение которого является ключевым признаком болезни Паркинсона – по особому признаку отсутствия нигросомы-1 или «симптома хвоста ласточки».
Еще одним методом, который позволяет определить поражение черной субстанции и исключить другие причины паркинсонизма, является транскраниальная сонография черной субстанции, которая проводится в нашем Центре на базе отделения ультразвуковой диагностики. Выявляемый при исследовании феномен «гиперэхогенности» ножек среднего мозга является общепризнанным в мире биомаркером, характерным для болезни Паркинсона и редко встречается при других патологиях.
При подозрении на наследственную форму заболевания врач также может отправить вас на соответствующую ДНК-диагностику.- препараты леводопы;
- агонисты дофаминовых рецепторов;
- ингибиторы катехол-орто-метилтрансферазы (КОМТ);
- ингибиторы моноаминоксидазы Б (МАО-Б);
- амантадины;
- центральные холинолитики
Препаратами первого ряда при болезни Паркинсона остаются разнообразные формы леводопы и агонисты дофаминовых рецепторов. Препараты из других групп находят свое применение либо на наиболее ранних стадиях болезни, либо, напротив, в развернутой стадии патологического процесса.
Все назначенные противопаркинсонические препараты необходимо принимать постоянно, не делая перерывов. Следует помнить, что при отмене лекарственных средств, все симптомы заболевания возвращаются. Это особенно опасно на поздних стадиях заболевания, когда отмена препаратов может вызвать резкое ухудшение состояния.
Кроме того, врач может назначить другие препараты, которые не специфичны для болезни Паркинсона, но направлены специально на те или иные беспокоящие симптомы (дрожание, нарушение мочеиспускания, эмоциональные нарушения и др.).
Из-за прогрессирования заболевания и ухудшения симптомов периодически требуется пересмотр схемы терапии и повышение дозировки принимаемых средств. Когда пациент впервые начинает прием противопаркинсонических средств, улучшение состояния обычно отмечается в течение всего дня. Однако при прогрессировании болезни пациент может отметить ухудшение симптоматики до приема следующей дозы препарата, такие периоды называются «периодом выключения». После очередного приема лекарственных средств состояние вновь улучшается, такое состояние называют «периодом включения». В этот период у пациентов также могут развиваться непроизвольные движения (скручивания, повороты) называемые дискинезиями.
Если подобные ”периоды выключения” и дискинезии значительно ухудшают активность в течение дня и не поддаются коррекции при помощи изменения схемы терапии, врач может обсудить с вами возможность хирургического лечения заболевания. В настоящий момент используется два подхода — стереотаксическая деструкция подкорковых ядер и стимуляция глубоких структур мозга с использованием имплантированных электродов (DBS). Каждый из методов имеет свои показания и противопоказания, преимущества и недостатки, и решение о том, какой метод будет лучше, зависит от множества факторов и принимается отдельно для каждого пациента. Важно помнить, что оперативное вмешательство является дополнением к терапии и не позволяет полностью отказаться от лекарственных средств. Подробнее с информацией про DBS можно ознакомиться в брошюре общества по расстройству движений.Паркинсонизм

Паркинсонизм или синдром Паркинсона – это патологическое состояние, которое проявляется скованностью в движениях, непроизвольным дрожанием конечностей и головы, постоянным мышечным гипертонусом. Как правило, паркинсонизм связывают с различными органическими патологиями головного мозга.
Не стоит путать синдром Паркинсона и болезнь Паркинсона – болезнь считается самостоятельным заболеванием со схожими симптомами. А паркинсонизм – это синдром, который может развиваться вторично (например, после воздействия токсинов, черепно-мозговых травм).
Симптомы паркинсонизма
У паркинсонизма есть ряд характерных симптомов, которые позволяют четко дифференцировать это заболевание:
- Дрожание конечностей и головы. Особенность в том, что тремор возникает в состоянии покоя и затихает при попытках движения.
- Мышечная скованность, напряжение, гипертонус. Усиливается при повторных однообразных движениях, пациенту сложно выполнять их длительное время.
- Характерная для паркинсонизма поза: спина сгорблена, конечности поджаты к туловищу, голова все время наклонена вперед.
- Нетвердая семенящая походка – пациент передвигается мелкими шажками, плохо отрывает стопу от пола.
- При паркинсонизме пациенты часто падают, теряют равновесие.
- Двигательная бедность – сложно начать движение, они замедленны.
- Снижается мимическая активность.
- Речь становится тихой, монотонной.
- У пациента заметно беднеет память, есть нарушения мышления.
- Психологические расстройства – сниженное настроение, склонность к критике.
- Кожа становится сальной.
- Повышается слюноотделение, у некоторых пациентов можно заметить выраженное слюнотечение.
- Есть еще одна характерная особенность – склонность к запорам, редкий стул, нарушение перистальтики.
Даже характерные симптомы не гарантируют достоверную диагностику. Поэтому необходимо пройти полноценное обследование.
Формы
Выделяют два основных типа паркинсонизма:
- Первичный. Это болезнь Паркинсона, самостоятельное заболевание. Может быть ассоциировано с другими болезнями, но не вызвано ими.
- Вторичный. Возникает на фоне травмы, отравления, другого заболевания. Является последствием, а не причиной. Соответственно, для лечения требуется иной подход.
Выделяют несколько форм вторичного заболевания, которые классифицируют исходя из предпосылок заболевания.
- Инфекционный паркинсонизм – развивается после перенесенной инфекции. Чаще всего в роли провоцирующих заболеваний выступают энцефалиты, грипп, сифилис.
- Сосудистый – развивается в постинсультный период. Может быть вызван хроническим нарушением мозгового кровообращения.
- Токсический – последствие приема или воздействия различных токсинов. Одна из форм – лекарственная – развивается на фоне приема фармацевтических препаратов.
- Травматический – последствия травмы головы. Может возникать при регулярных травмах головы, например, у спортсменов – борцов, боксеров.
- Опухолевый – вызван опухолями головного мозга.
- Идиопатический – так называют болезни, причину которых не удалось установить достоверно. Если есть полный симптомокомплекс синдрома Паркинсона, то ставят этот диагноз, несмотря на отсутствие явной причины.
Причины
Основная причина заболевания – это отмирание нейронов в области головного мозга, которая отвечает за координированное действие мышц и мышечный тонус. Также неврологи отметили недостаток дофамина в этой области мозга, который вызывает такие симптомы, как тремор и мышечная скованность. А вот факторов риска или предпосылок довольно много. Они не обязательно напрямую приводят к развитию заболевания, но значительно повышают его вероятность.
Выявить точную причину может только врач-невролог после полноценного обследования.
Наши врачи





Диагностика
- Стоимость: 14 000 руб.
Сначала врач собирает анамнез. Пациенту задают такие вопросы:
- Как давно появились первые симптомы и как быстро они прогрессировали?
- Усиливается ли тремор в покое?
- Есть ли наследственные предпосылки к развитию заболевания?
- Работает ли пациент на производствах с повышенной токсической опасностью?
- Принимает ли пациент лекарственные препараты, повышающие риск развития паркинсонизма?
- Были ли в недавнем прошлом тяжелые эпизоды инфекционных заболеваний?
- Были ли травмы головы?
Затем врач проводит стандартный для подобных жалоб неврологический осмотр: оценивает походку, мышечный тонус, характер тремора и т.д.
Следующий этап – фармакологический тест. Он заключается в назначении пациенту препарата на основе дофамина или аналогичных веществ. Если есть паркинсонизм, то это способствует снижению симптоматики.
Нередко требуется консультация психолога для оценки когнитивной и эмоциональной сферы. Обычно для этого используют стандартные тесты и опросники.
Подтвердить диагноз можно на МРТ – обследование покажет патологические участки в области, отвечающей за мышечный тонус и координацию. Эти высветленные участки показывают отмершие нейроны. МРТ позволяет также подтвердить или исключить опухоль.
Диагностика заканчивается постановкой диагноза, в соответствии с которым назначают лечение.
Лечение паркинсонизма
Лечение сходно и для синдрома Паркинсона, и для болезни Паркинсона. Главное отличие заключается в том, что при синдроме требуется установить причину и начать лечение основного заболевания.
Рекомендуются следующие методы лечения:
- Назначаются препараты с содержанием дофамина или его предшественников.
- Препараты, которые тормозят разрушение дофамина.
- Нейропротекторы – защищают нейроны от гибели.
- Антидепрессанты – при серьезных нарушениях эмоциональной сферы.
- Лечебная физкультура – способна снизить симптоматику на ранних стадиях.
- Методика глубокой стимуляции мозга – применяется не повсеместно, но дает хорошие результаты. Метод заключается в ношении устройства, от которого в мозг идут электроды, стимулирующие соответствующий участок мозга.
Эффективность медикаментозного лечения оценивают по снижению симптоматики. Если консервативная терапия оказалась неэффективной, то назначают хирургическое вмешательство.
Оперативное лечение: к нему прибегают при неэффективности медикаментозного. Операция называется стереотаксической деструкцией ядер таламуса и заключается в разрушении области мозга, отвечающей за чувствительность. Процедура позволяет снизить симптоматику и вернуть способность к нормальному движению.
В клинике ЦЭЛТ работают квалифицированные неврологи, которые предлагают терапию синдрома Паркинсона. Современные методы диагностики позволяют врачам точно установить причину болезни, а многолетний опыт – назначить максимально эффективное лечение.
Болезнь Паркинсона
Болезнь Паркинсона – это хроническое дегенеративное заболевание нервной системы, сопровождающееся дрожанием рук и ног, обеднением движений и постепенным замедлением мыслительных процессов, и депрессией. Правильно подобранное и своевременно назначенное лечение способно затормозить патологический процесс и продлить жизнь пациента.
Общая информация
Болезнь Паркинсона вдвое чаще поражает мужчин, чем женщин. В большинстве случаев она развивается после 60 лет, но регистрируются случаи раннего начала заболевания (в 30-40 лет), а также ювенильные формы, развивающиеся у двадцатилетних людей.
Существует несколько гипотез формирования патологии. В настоящее время точно доказано, что одним из механизмов ее развития является постепенная дегенерация нейронов и снижение выработки дофамина. Это важный нейромедиатор, участвующий в передаче нервных импульсов. В результате формируется специфический комплекс нарушений, который позволяет легко поставить диагноз.
Причины
Точные причины возникновения болезни Паркинсона не выявлены. Ученые смогли определить лишь ряд факторов, повышающих риск развития нейродегенеративных процессов:
- естественные процессы старения организма, сопровождающихся снижением способности тканей к регенерации;
- генетическая предрасположенность (это особенно актуально для форм с ранним началом);
- хроническая нехватка витамина Д, защищающего нейроны от патологического воздействия токсинов;
- интоксикация солями тяжелых металлов, пестицидами, алкоголем;
- плохая экологическая обстановка в регионе проживания;
- прием некоторых лекарственных средств (например, хлорпромазин);
- хроническая недостаточность кровоснабжения головного мозга (на фоне атеросклероза, остеохондроза шейного отдела позвоночника и т.п.);
- инфекции, поражающие центральную и периферическую нервную систему (менингит, энцефалит, герпесвирусы, грипп);
- опухоли головного мозга;
- черепно-мозговые травмы;
- курение;
- частые и длительные стрессы, хроническая усталость.
Симптомы
Болезнь Паркинсона проявляется специфическими признаками, которые в комплексе составляют четкую картину заболевания:
- тремор: мелкое дрожание начинается с одной руки и затем распространяется на обе конечности и голову; движение пальцев чем-то напоминают счет монет; во время выполнения целенаправленных движений (например, во время работы за компьютером);
- общая замедленность движений (брадикинезия): пациент нередко застывает в одной позе;
- специфическая походка: человек передвигается мелкими, шаркающими шагами, как будто постоянно находится на очень скользком льду;
- обедненность мимики: формируется эффект маски из-за низкой подвижности мимической мускулатуры;
- монотонная, тихая речь;
- повышенный тонус мускулатуры (мышечная ригидность): фигура становится сутулой, руки и ноги слегка согнуты, голова склонена вперед;
- постуральная неустойчивость: у человека возникают затруднения с началом и окончанием движения, в результате чего способность удерживать равновесие снижается;
- нарушения работы вегетативной нервной системы: жирность кожи, избыточное выделение слюны и пота;
- снижение обоняния;
- запоры, нарушения мочеиспускания.

Экспертное мнение врача
Заместитель главного врача, врач-невролог, иглорефлексотерапевт
В отличие от других нейродегенеративных заболеваний, болезнь Паркинсона почти не влияет на интеллект на ранней и средней стадии развития. По мере прогрессирования патологии отмечается снижение скорости мышления и разговора, снижение настроения, депрессия и безучастность ко всему происходящему.
Формы болезни
В зависимости от преобладающей симптоматики, выделяют три формы болезни Паркинсона:
- акинетико-ригидная: на первый план выходит гипертонус мышц, который со временем может перейти в полную неподвижность;
- дрожательная: преобладающим симптомом является тремор;
- смешанная: патология начинается с тремора рук, затем присоединяется гипокинезия.
Стадии развития
В настоящее время врачи выделяют 5 стадий болезни Паркинсона, проявляющиеся определенным комплексом симптомов:
- 0 стадия: отсутствие клинических проявлений;
- 1 стадия: появляются небольшие затруднения движения одной руки, небольшой тремор сначала при волнении, затем в покое; нарушаются обоняние и сон, появляется усталость и апатия;
- 2 стадия: нарушения захватывают вторую руку, появляется дрожание языка и нижней челюсти; слюнотечение; формируется гипокинезия; способность к самообслуживанию сохраняется;
- 3 стадия: скованность и обеднение движений нарастает, мимика почти отсутствует; формируется специфическая походка и поза; во время разговора больной начинает застревать на одном и том же слове; самообслуживание затруднено, но возможно;
- 4 стадия: формируется постуральная неустойчивость, больной начинает часто падать; начинает страдать интеллект, нарастает депрессия; в это время нередки попытки суицида; человеку требуется помощь для выполнения простейших действий;
- 5 стадия: проявления достигают апогея, человек не может самостоятельно садиться, вставать и ходить, прием пищи затруднен из-за нарушений глотания; утрачивается контроль над дефекацией и мочеиспусканием; больной требует постоянного ухода.

Диагностика
Диагноз болезни Паркинсона ставится на основании характерной клинической картины. Пациента осматривает невролог, который отмечает типичные признаки. В обязательном порядке уточняются жалобы, собирается анамнез заболевания (история появления признаков) и жизни (сведения о перенесенных травмах, хронических заболеваниях, хирургических вмешательствах). Лабораторная и инструментальная диагностика используется для уточнения сопутствующей патологии и исключения других причин неврологических нарушений.
Лечение болезни Паркинсона
В настоящий момент успешно подобранное лечение болезни Паркинсона может приостановить процесс деградации и снизить выраженность патологической симптоматики. Болезнь начинает прогрессировать медленнее, что позволяет пациентам дольше оставаться в хорошей форме.
Медикаментозное лечение
Медикаментозное лечение направлено на восстановление баланса дофамина в центральной нервной системе. Используются следующие препараты:
- леводопа и ее аналоги: служат основой для выработки дофамина;
- агонисты дофаминовых рецепторов: стимулируют рецепторы аналогично природному нейромедиатору и снижают выраженности симптоматики;
- ингибиторы МАО-В: уменьшают расщепление дофамина;
- ингибиторы КОМТ: назначаются в комбинации с леводопой и уменьшают ее распад;
- холиноблокаторы: направлены на снижение симптоматики.
Существуют комбинированные средства, сочетающие несколько действующих веществ для максимально быстрого эффекта.
Немедикаментозное лечение
Медикаментозное лечение дополняется физиотерапией, ЛФК и массажем. Физиотерапия используется для активации процессов метаболизма и усиления кровотока в головном мозге. В зависимости от состояния пациента и сопутствующих заболеваний могут быть назначены:
- магнитотерапия;
- ультразвуковая стимуляция;
- электросон;
- минеральные ванны;
- иглорефлексотерапия.
Массаж направлен на улучшение двигательной активности. Интенсивное разминание мускулатуры и пассивная гимнастика снижает ригидность мышц и обладает общеукрепляющим действием.
Упражнения лечебной физкультуры позволяют:
- уменьшить ригидность мускулатуры и укрепить ее;
- повысить чувство баланса;
- улучшить эмоциональное состояние пациента.
Большинство упражнений направлены на тренировку чувства равновесия. Комплекс подбирается индивидуально в зависимости от состояния пациента, его возраста и сопутствующих заболеваний.
Хирургическое лечение
Помощь хирургов актуальна на последних стадиях развития заболевания. Наиболее эффективной и безопасной операцией является установка стимулятора головного мозга. Вмешательство не требует вскрытия черепной коробки. В мозг вводятся тонкие электроды, а под кожу ключицы помещается небольшой стимулятор. Прибор программируется на определенную частоту импульсов, кроме того, больной и его родственники могут менять настройки в зависимости от состояния. Использование стимулятора позволяет сократить дозировку препаратов и длительное время держать симптоматику под контролем.
Другие варианты хирургического лечения требуют работы на открытом мозге:
- таламотомия: разрушение части таламуса, позволяющее избавиться от дрожания, но сохраняющее другую симптоматику;
- паллидотомия: частичное устранение одного из участков мозга (бледный шар), существенно снижающее все основные симптомы патологии.
Осложнения
Ограничение работы мускулатуры при болезни Паркинсона неизбежно приводит к уменьшению интенсивности кровотока и снижению уровня обмена веществ. Уже на средних стадиях развития заболевания значительно повышается риск образования тромбов и развития опасных состояний:
- ишемический или геморрагический инсульт;
- инфаркт миокарда, стенокардия, сердечная недостаточность;
- тромбоэмболия легочной артерии.
Прикованные к постели пациенты нередко сталкиваются с тяжелыми осложнениями, связанные с лежачим положением:
- застойная пневмония;
- аспирационная пневмония (из-за нарушения глотания пища попадает в дыхательные пути);
- инфицирование пролежней и сепсис.
Большинство больных сталкиваются с апатией и сильной депрессией, которые влекут за собой суицидальные мысли. Некоторые пациенты осуществляют планы и кончают жизнь самоубийством.
Правильно подобранное лечение значительно снижает риск развития осложнений, вот почему важно своевременно обратиться к врачу.
Профилактика
Профилактика болезни Паркинсона включает:
- правильное питание с минимальным количеством консервантов и искусственных добавок, достаточным количеством витамина Д, омега-3, антиоксидантов;
- регулярные физические нагрузки для профилактики гиподинамии;
- полноценный сон не менее 8 часов в сутки, соблюдение режима труда и отдыха;
- минимизация стрессов и переутомления;
- отказ от курения и употребления спиртных напитков;
- регулярные медицинские осмотры, соблюдение всех рекомендаций врача;
- своевременное обращение к специалисту при появлении любых подозрительных симптомов.
Лечение в клинике «Энергия здоровья»
Неврологи клиники «Энергия здоровья» придут на помощь при любой стадии болезни Паркинсона. Мы предлагаем комплексное лечение в соответствии с современными стандартами:
- подбор медикаментозной терапии;
- физиотерапевтические процедуры: магнитотерапия, лазерное лечение и т.п.;
- курсы лечебного массажа;
- ЛФК непосредственно в клинике;
- обучение физическим упражнениям для занятий в домашних условиях;
- организация санаторно-курортного лечения при наличии показаний;
- обучение родственников правилам ухода за больным;
- работа с психологом и психиатром при необходимости.
Преимущества клиники
Клиника «Энергия здоровья» — это опытные врачи, умелые медсестры и современное оборудование для диагностики и лечения различных заболеваний. Мы предлагаем:
- диагностику с использованием инструментальных, функциональных и лабораторных исследований;
- консультации опытных специалистов различного профиля;
- получение мнения зарубежных коллег при необходимости;
- индивидуальный подбор лечения;
- комплексные терапевтические схемы с использованием медикаментов, физиотерапии и других методов;
- обширные скрининговые программы для ранней диагностики заболеваний;
- подробные консультации по профилактике заболеваний;
- любые справки и заключения.
Болезнь Паркинсона начинается очень медленно, но остановить этот процесс практически невозможно. Если у Вас или Ваших родных появились подозрительные признаки, не затягивайте с обращением к врачу. Запишитесь на диагностику в клинику «Энергия здоровья».





