Дифференциальная диагностика поражений белого вещества головного мозга при магнитно-резонансной томографии
Дифференциально-диагностический ряд заболеваний белого вещества является очень длинным. Выявленные с помощью МРТ очаги могут отражать нормальные возрастные изменения, но большинство очагов в белом веществе возникают в течение жизни и в результате гипоксии и ишемии.
ПРИ КАКИХ БОЛЕЗНЯХ ВОЗНИКАЮТ ОЧАГИ
В БЕЛОМ ВЕЩЕСТВЕ?
Очаговые изменения сосудистого генеза
- Атеросклероз
- Гипергомоцистеинемия
- Амилоидная ангиопатия
- Диабетическая микроангиопатия
- Гипертония
- Мигрень
Воспалительные заболевания
- Рассеянный склероз
- Васкулиты: системная красная волчанка, болезнь Бехчета, болезнь Шегрена
- Саркоидоз
- Воспалительные заболевания кишечника (болезнь Крона, язвенный колит, целиакия)
Заболевания инфекционной природы
- ВИЧ, сифилис, боррелиоз (болезнь Лайма)
- Прогрессирующая мультифокальная лейконцефалопатия
- Острый рассеянный (диссеминированный) энцефаломиелит (ОДЭМ)
Интоксикации и метаболические расстройства
- Отравление угарным газом, дефицит витамина B12
- Центральный понтинный миелинолиз
Травматические процессы
- Связанные с лучевой терапией
- Постконтузионные очаги
Врожденные заболевания
- Обусловленные нарушением метаболизма (имеют симметричный характер, требуют дифференциальной диагностики с токсическими энцефалопатиями)
Могут наблюдаться в норме
- Перивентрикулярный лейкоареоз, 1 степень по шкале Fazekas
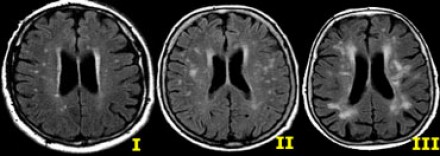
МРТ ГОЛОВНОГО МОЗГА: МНОЖЕСТВЕННЫЕ ОЧАГОВЫЕ ИЗМЕНЕНИЯ
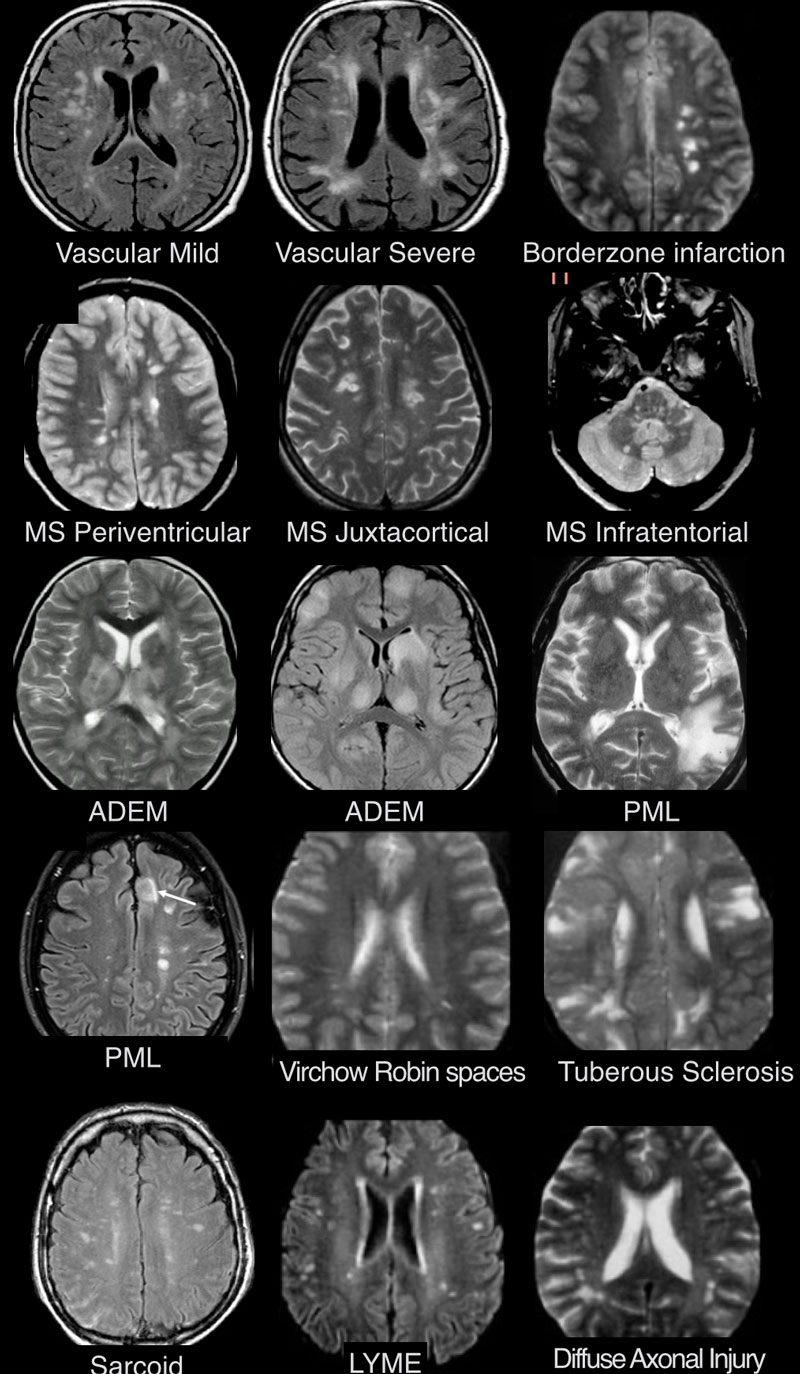
На изображениях определяются множественные точечные и «пятнистые» очаги (некоторые из них будут рассмотрены более детально).
Рассеянный склероз — хроническое аутоиммунное заболевание, при котором поражается миелиновая оболочка нервных волокон головного и спинного мозга, характеризующееся многоочаговостью поражения белого вещества центральной нервной системы, ремиттирующе-прогредиентным течением, вариабельностью неврологических симптомов и преимущественным поражением лиц молодого возраста (подробнее с диагностическими критериями указанного заболевания Вы можете ознакомится в статье «Современные критерии диагностики рассеянного склероза», опубликованной на нашем сайте).
Острые нарушения мозгового кровообращения:
- Главное отличие инфарктов (инсультов) этого типа — это предрасположенность к локализации очагов только в одном полушарии на границе крупных бассейнов кровоснабжения. На МР-томограмме представлен инфаркт в бассейне глубоких ветвей.
Острый диссеминированный энцефаломиелит (ОДЭМ)
- Основное отличие: появление мультифокальных участков в белом веществе и в области базальных ганглиев через 10-14 дней после перенесенной инфекции или вакцинации. Как при рассеянном склерозе, при ОДЭМ может поражаться спинной мозг, дугообразные волокна и мозолистое тело; в некоторых случаях очаги могут накапливать контраст. Отличием от РС считается тот момент, что они имеют большой размер и возникают преимущественно у молодых пациентов. Заболевание отличается монофазным течением
- Характеризуется наличием мелких очажков размером 2-3 мм, имитирующих таковые при РС, у пациента с кожной сыпью и гриппоподобным синдромом. Другими особенностями являются гиперинтенсивный сигнал от спинного мозга и контрастное усиление в области корневой зоны седьмой пары черепно-мозговых нервов.
Саркоидоз головного мозга
- Распределение очаговых изменений при саркоидозе крайне напоминает таковое при рассеянном склерозе.
Прогрессирующая мультфокальная лейкоэнцефалопатия (ПМЛ)
- Демиелинизирующее заболевание, обусловленное вирусом Джона Каннигема у пациентов с иммунодефицитом. Ключевым признаком являются поражения белого вещества в области дугообразных волокон, не усиливающиеся при контрастировании, оказывающие объемное воздействие (в отличие от поражений, обусловленных ВИЧ или цитомегаловирусом). Патологические участки при ПМЛ могут быть односторонними, но чаще они возникают с обеих сторон и являются асимметричными.
- Ключевой признак: гиперинтенсивный сигнал на Т2 ВИ и гипоинтенсивный на FLAIR
- Для зон сосудистого характера типична глубокая локализация в белом веществе, отсутствие вовлечения мозолистого тела, а также юкставентрикулярных и юкстакортикальных участков.
ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА МНОЖЕСТВЕННЫХ ОЧАГОВ, УСИЛИВАЮЩИХСЯ ПРИ КОНТРАСТИРОВАНИИ
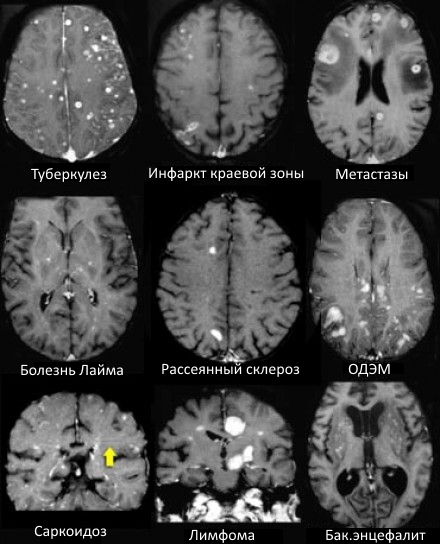
На МР-томограммах продемонстрированы множественные патологические зоны, накапливающие контрастное веществ (некоторые из них описаны далее подробнее).
- Большинство васкулитов характеризуются возникновением точечных очаговых изменений, усиливающихся при контрастировании. Поражение сосудов головного мозга наблюдается при системной красной волчанке, паранеопластическом лимбическом энцефалите, б. Бехчета, сифилисе, гранулематозе Вегенера, б. Шегрена, а также при первичных ангиитах ЦНС.
- Характеризуются выраженным перифокальным отеком.
Острые нарушения мозгового кровобращения
- Периферические инфаркты краевой зоны могут усиливаться при контрастировании на ранней стадии.
ПЕРИВАСКУЛЯРНЫЕ ПРОСТРАНСТВА ВИРХОВА-РОБИНА
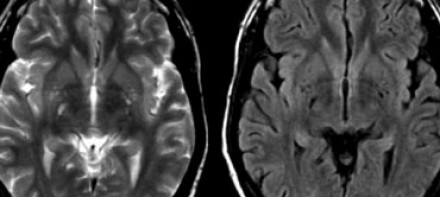
Слева на Т2-взвешенной томограмме видны множественные очаги высокой интенсивности в области базальных ганглиев. Справа в режиме FLAIR сигнал от них подавляется, и они выглядят темными. На всех остальных последовательностях они характеризуются такими же характеристиками сигнала, как ликвор (в частности, гипоинтенсивным сигналом на Т1 ВИ). Такая интенсивность сигнала в сочетании с локализацией описанного процесса являются типичными признаками пространств Вирхова-Робина (они же криблюры).
Пространства Вирхова-Робина окружают пенетрирующие лептоменингеальные сосуды, содержат ликвор. Их типичной локализацией считается область базальных ганглиев, характерно также расположение вблизи передней комиссуры и в центре мозгового ствола. На МРТ сигнал от пространств Вирхова-Робина на всех последовательностях аналогичен сигналу от ликвора. В режиме FLAIR и на томограммах, взвешенных по протонной плотности, они дают гипоинтенсивный сигнал в отличие от очагов иного характера. Пространства Вирхова-Робина имеют небольшие размеры, за исключением передней комиссуры, где периваскулярные пространства могут быть больше.
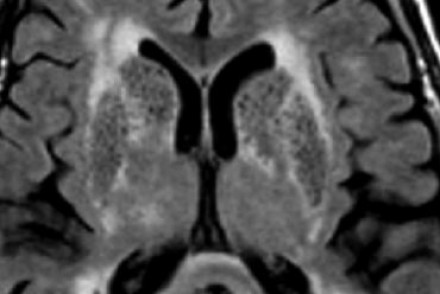
На МР-томограмме можно обнаружить как расширенные периваскулярные пространства Вирхова-Робина, так и диффузные гиперинтенсивные участки в белом веществе. Данная МР-томограмма превосходно иллюстрирует различия между пространствами Вирхова-Робина и поражениями белого вещества. В данном случае изменения выражены в значительной степени; для их описания иногда используется термин «ситовидное состояние» (etat crible).
Пространства Вирхова-Робина увеличиваются с возрастом, а также при гипертонической болезни в результате атрофического процесса в окружающей ткани мозга.
НОРМАЛЬНЫЕ ВОЗРАСТНЫЕ ИЗМЕНЕНИЯ
БЕЛОГО ВЕЩЕСТВА НА МРТ
К ожидаемым возрастным изменениям относятся:
- Перивентрикулярные «шапочки» и «полосы»
- Умеренно выраженная атрофия с расширением борозд и желудочков мозга
- Точечные (и иногда даже диффузные) нарушения нормального сигнала от мозговой ткани в глубоких отделах белого вещества (1-й и 2-й степени по шкале Fazekas)
Перивентрикулярные «шапочки» представляют собой области, дающие гиперинтенсивный сигнал, расположенные вокруг передних и задних рогов боковых желудочков, обусловленные побледнением миелина и расширением периваскулярных пространств. Перивентрикулярные «полосы» или «ободки» это тонкие участки линейной формы, расположенные параллельно телам боковых желудочков, обусловленные субэпендимальным глиозом.
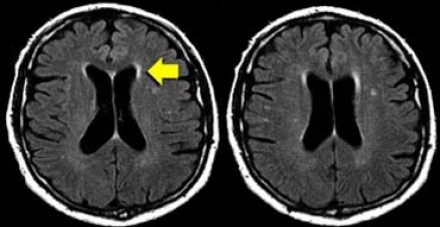
На магнитно-резонансных томограммах продемонстрирована нормальная возрастная картина: расширение борозд, перивентрикулярные «шапочки» (желтая стрелка), «полосы» и точечные очажки в глубоком белом веществе.
Клиническое значение возрастных изменений мозга недостаточно хорошо освещено. Тем не менее, имеется связь между очагами и некоторыми факторами риска возникновения цереброваскулярных расстройств. Одним из самых значительных факторов риска является гипертония, особенно, у пожилых людей.
Степень вовлечения белого вещества в соответствии со шкалой Fazekas:
- Легкая степень – точечные участки, Fazekas 1
- Средняя степень – сливные участки, Fazekas 2 (изменения со стороны глубокого белого вещества могут расцениваться как возрастная норма)
- Тяжелая степень – выраженные сливные участки, Fazekas 3 (всегда являются патологическими)
ДИСЦИРКУЛЯТОРНАЯ ЭНЦЕФАЛОПАТИЯ НА МРТ
Очаговые изменения белого вещества сосудистого генеза — самая частая МРТ-находка у пациентов пожилого возраста. Они возникают в связи с нарушениями циркуляции крови по мелким сосудам, что является причиной хронических гипоксических/дистрофических процессов в мозговой ткани.
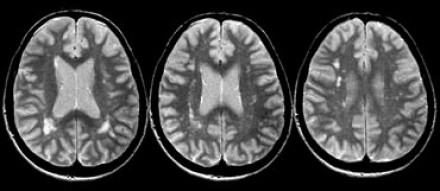
На серии МР-томограмм: множественные гиперинтенсивные участки в белом веществе головного мозга у пациента, страдающего гипертонической болезнью.
На МР-томограммах, представленных выше, визуализируются нарушения МР-сигнала в глубоких отделах больших полушарий. Важно отметить, что они не являются юкставентрикулярными, юкстакортикальными и не локализуются в области мозолистого тела. В отличие от рассеянного склероза, они не затрагивают желудочки мозга или кору. Учитывая, что вероятность развития гипоксически-ишемических поражений априори выше, можно сделать заключение о том, что представленные очаги, вероятнее, имеют сосудистое происхождение.
Только при наличии клинической симптоматики, непосредственно указывающей на воспалительное, инфекционное или иное заболевание, а также токсическую энцефалопатию, становится возможным рассматривать очаговые изменения белого вещества в связи с этими состояниями. Подозрение на рассеянный склероз у пациента с подобными нарушениями на МРТ, но без клинических признаков, признается необоснованным.
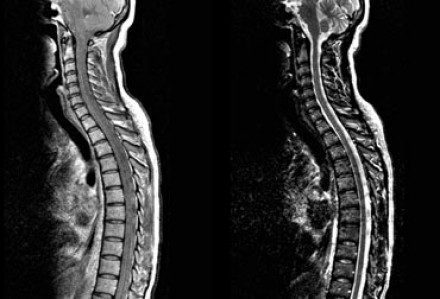
На представленных МР-томограммах патологических участков в спинном мозге не выявлено.
У пациентов, страдающих васкулитами или ишемическими заболеваниями, спинной мозг обычно не изменен, в то время как у пациентов с рассеянным склерозом в более чем 90% случаев обнаруживаются патологические нарушения в спинном мозге. Если дифференциальная диагностика очагов сосудистого характера и рассеянного склероза затруднительна, например, у пожилых пациентов с подозрением на РС, может быть полезна МРТ спинного мозга.
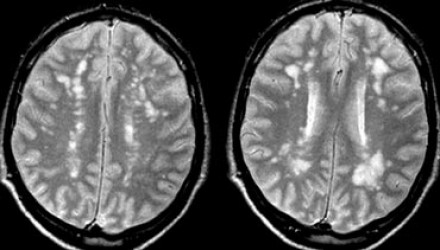
Вернемся снова к первому случаю: на МР-томограммах выявлены очаговые изменения, и сейчас они гораздо более очевидны. Имеет место распространенное вовлечение глубоких отделов полушарий, однако дугообразные волокна и мозолистое тело остаются интактными. Нарушения ишемического характера в белом веществе могут проявляться как лакунарные инфаркты, инфаркты пограничной зоны или диффузные гиперинтенсивные зоны в глубоком белом веществе.
Лакунарные инфаркты возникают в результате склероза артериол или мелких пенетерирующих медуллярных артерий. Инфаркты пограничной зоны возникают в результате атеросклероза более крупных сосудов, например, при каротидной обструкции или вследствие гипоперфузии.
Структурные нарушения артерий головного мозга по типу атеросклероза наблюдаются у 50% пациентов старше 50 лет. Они также могут обнаруживаться и у пациентов с нормальным артериальным давлением, однако более характерны для гипертоников.
САРКОИДОЗ ЦЕНТРАЛЬНОЙ НЕРВНОЙ СИСТЕМЫ
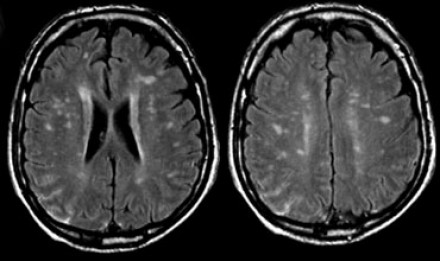
Распределение патологических участков на представленных МР-томограммах крайне напоминает рассеянный склероз . Помимо вовлечения глубокого белого вещества визуализируются юкстакортикальные очаги и даже «пальцы Доусона». В итоге было сделано заключение о саркоидозе. Саркоидоз не зря называют «великим имитатором», т. к. он превосходит даже нейросифилис по способности симулировать проявления других заболеваний.
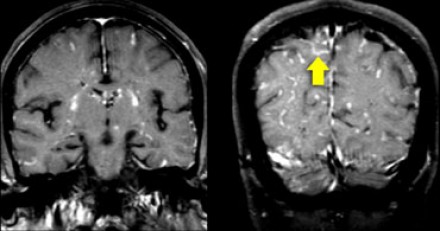
На Т1 взвешенных томограммах с контрастным усилением препаратами гадолиния, выполненных этому же пациенту, что и в предыдущем случае, визуализируются точечные участки накопления контраста в базальных ядрах. Подобные участки наблюдаются при саркоидозе, а также могут быть обнаружены при системной красной волчанке и других васкулитах. Типичным для саркоидоза в этом случае считается лептоменингеальное контрастное усиление (желтая стрелка), которое происходит в результате гранулематозного воспаления мягкой и паутинной оболочки.
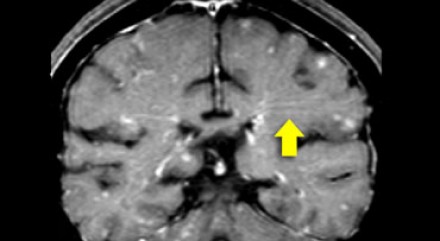
Еще одним типичным проявлением в этом же случае является линейное контрастное усиление (желтая стрелка). Оно возникает в результате воспаления вокруг пространств Вирхова-Робина, а также считается одной из форм лептоменингеального контрастного усиления. Таким образом объясняется, почему при саркоидозе патологические зоны имеют схожее распределение с рассеянным склерозом: в пространствах Вирхова-Робина проходят мелкие пенетрирующие вены, которые поражаются при РС.
БОЛЕЗНЬ ЛАЙМА (БОРРЕЛИОЗ)
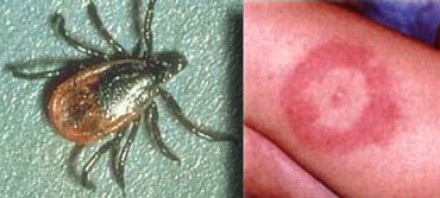
На фотографии справа: типичный вид сыпи на коже, возникающей при укусе клеща (слева) — переносчика спирохет.
Болезнь Лайма, или боррелиоз, вызывают спирохеты (Borrelia Burgdorferi), переносчиком инфекции являются клещи, заражение происходит трансмиссивным путем (при присасывании клеща). В первую очередь при боррелиозе на возникает кожная сыпь. Через несколько месяцев спирохеты могут инфицировать ЦНС, в результате чего появляются патологические участки в белом веществе, напоминающие таковые при рассеянном склерозе. Клинически болезнь Лайма проявляется острой симптоматикой со стороны ЦНС (в том числе, парезами и параличами), а в некоторых случаях может возникать поперечный миелит.
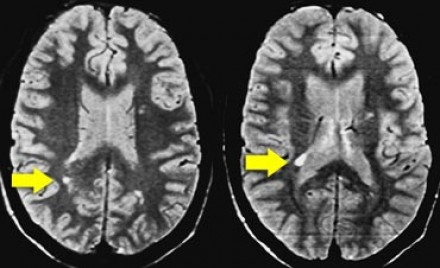
Ключевой признак болезни Лайма — это наличие мелких очажков размером 2-3 мм, симулирующих картину рассеянного склероза, у пациента с кожной сыпью и гриппоподобным синдромом. К другим признакам относится гиперинтенсивный сигнал от спинного мозга и контрастное усиление седьмой пары черепно-мозговых нервов (корневая входная зона).
ПРОГРЕССИРУЮЩАЯ МУЛЬТИФОКАЛЬНАЯ ЛЕЙКОЭНЦЕФАЛОПАТИЯ, ОБУСЛОВЛЕННАЯ ПРИЕМОМ НАТАЛИЗУМАБА
Прогрессирующая мультифокальная лейкоэнцефалопатия (ПМЛ) является демиелинизирующим заболеванием, обусловленным вирусом Джона Каннингема у пациентов с иммунодефицитом. Натализумаб представляет собой препарат моноклоанальных антител к интегрину альфа-4, одобренный для лечения рассеянного склероза , т. к. он оказывает положительный эффект клинически и при МРТ исследованиях.
Относительно редкий, но в то же время серьезный побочный эффект приема этого препарата — повышение риска развития ПМЛ. Диагноз ПМЛ основывается на клинических проявлениях, обнаружении ДНК вируса в ЦНС (в частности, в цереброспинальной жидкости), и на данных методов визуализации, в частности, МРТ.
По сравнению с пациентами, у которых ПМЛ обусловлен другими причинами, например, ВИЧ, изменения на МРТ при ПМЛ, связанной с приемом натализумаба, могут быть описаны как однородные и с наличием флюктуации.
Ключевые диагностические признаки при этой форме ПМЛ:
- Фокальные либо мультифокальные зоны в подкорковом белом веществе, расположенные супратенториально с вовлечением дугообразных волокон и серого вещества коры; менее часто поражается задняя черепная ямка и глубокое серое вещество
- Характеризуются гиперинтенсивным сигналом на Т2
- На Т1 участки могут быть гипо- или изоинтенсивными в зависимости от степени выраженности демиелинизации
- Примерно у 30% пациентов с ПМЛ очаговые изменения усиливаются при контрастировании. Высокая интенсивность сигнала на DWI, особенно по краю очагов, отражает активный инфекционный процесс и отек клеток
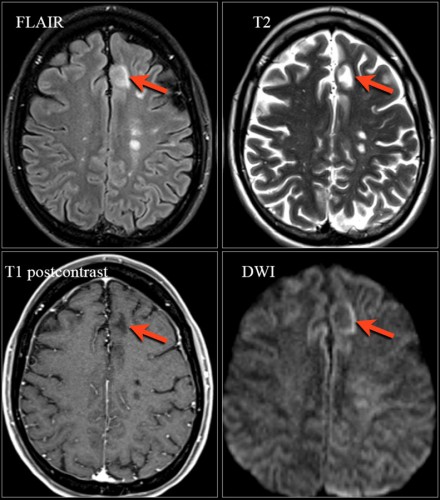
На МРТ видны признаки ПМЛ, обусловленной приемом натализумаба. Изображения любезно предоставлены Bénédicte Quivron, Ла-Лувьер, Бельгия.
Дифференциальная диагностика между прогрессирующим РС и ПМЛ, обусловленной приемом натализумаба, может быть достаточно сложной. Для натализумаб-ассоциированной ПМЛ характерны следующие нарушения:


8 (495) 120-07-03
Заказать обратный звонок
Запись на прием к специалисту Центра
Психотерапевт Мартынов Сергей Егорович
Психолог, семейный психолог, клинический психолог Теперик Римма Фёдоровна
Психолог Копьёв Андрей Феликсович
Конфликтолог, психолог, клинический психолог Цуранова Наталья Александровна
Ночевкина Алёна Игоревна
Психолог, клинический психолог Алиева Лейла. Телесная терапия и арт-терапия.
Психолог Михайлова Анна Дмитриевна
Детский психолог Горина Екатерина
Психолог Светлана Ткачева
Клинический психолог, психолог, психотерапевт Прокофьева Анна Вячеславовна
Основатель беатотерапии, психолог, клинический психолог Спиваковская Алла Семеновна
Психиатр Фролов Алексей Михайлович
Подростковый психолог Каравашкина Елена
Ведущий логопед Кухтина Алла Юрьевна
Подростковый психолог Максимов Алексей Вячеславович
Психолог, юнгианский аналитик Юзьвак Екатерина Григорьевна
Психолог, клинический психолог, психоаналитический психотерапевт Ермушева Анастасия Алексеевна
Психиатр Медведев Владимир Эрнстович
Клинический психолог, психотерапевт, нейропсихолог Баринская Янина Сергеевна
Врач-психотерапевт Сивков Евгений Евгеньевич
Интраоперационное нейропсихологическое картирование речевых функций при хирургическом лечении опухолей супратенториальной локализации
К. К. Карменян, В,А. Лошаков, М.М. Сафаралиев, А.Ю. Лубнин, Г.А. Щекутьев
Москва, Россия
Глиальные опухоли больших полушарий супратенториальной локализации доставляют значительную часть (16-20%) всех внутримозговых новообразований (Piepmeier, 1987; Laws et al. 1986). Основным риском при хирургическом лечении этих опухолей является вероятность развития речевых и двигательных нарушений в послеоперационном периоде. Поэтому проблема предупреждения послеоперационного дефицита высших психических функций (в первую очередь речи) остается крайне актуальной. Решение этой проблемы осложняется индивидуальной вариабельностью корковой локализации представительств речи, значительно выраженной у больных с глиальными опухолями (в сравнении, например, с больными эпилепсией) (Ojemann et al., 1989).
Для оптимизации хирургического доступа к внутримозговым образованиям супратенториальной локализации была разработана и внедрена методика интраоперационного обследования речевых функций.
Решение о возможности проведения интраоперационной индентификации речевых зон принималось на основе данных нейропсихологаческого обследования.
Всем больным в дооперационном периоде проводилось классическое нейропсихологическое исследование с определением профиля функциональной асимметрии (ФА) мозга. Квалифицировались форма и выраженность афазии. Задачами дооперационного нейропсихологического обследования являлись:
– Оценка общего нейропсихологического статуса с подробным исследованием речевых функций и определением профиля ФА.
– Определение показаний к проведению интраоперационного картирования речевых зон.
– Подготовка больного к процедуре пробуждения.
Изучено 33 больных с внутримозговыми опухолями супратенториальной локализации. 13 больным не было показано проведение интраоперационной диагностики вследствие выраженности речевых нарушений по данным первичного нейропсихологического исследования. Они были исключены из дальнейшего наблюдения. Проведение интраоперационной идентификации речевых зон было сочтено возможным в остальных 20 случаях.
Доминантность полушарий по речи определялась на основе анализа данных опросника по функциональной асимметрии, дихотического прослушивания, структуры нарушений высших психических функций и характера пароксизмальной симптоматики. Из 20 больных 14 оказались правши, у 5 установлен смешанный профиль ФА, 1 больной – левша (у него операция производилась на правом полушарии головного мозга — подробное описание случая см. Доброхотова и др., 2000).
Необходимость активного участия больного в операционной ситуации определила обязательность тщательной предоперационной подготовки. Он должен был быть информирован о характере процедуры, ее целях и конкретных заданиях, которые будут ему предложены во время операции. В момент интраоперационного исследования больной должен быть мотивирован на сотрудничество с персоналом, понимать ситуацию исследования, быть немногословным, четко выполнять инструкции. Для достижения этого условия дооперационное исследование разбивалось на несколько встреч. На каждой из них наряду с нейропсихологическим исследованием подробно обсуждалась предстоящая операция. Больной знакомился с интраоперационным стимульным материалом, получал подробные инструкции.
Ситуация предстоящего интраоперационного тестирования проигрывалась до тех пор, пока не становилась совершенно понятной, не вызывающей дополнительных вопросов. Просыпаясь во время операции, больной узнавал психолога. Далее для больного все происходило по многократно отработанной схеме. Таким образом, дооперационная психологическая подготовка больного, уменьшая ситуативную тревожность, позволяла ему сосредоточиться на задании.
Интраоперационная идентификация речевых зон производилась с помощью раздражения слабым электрическим током различных участков коры (при выполнении тестовой нагрузки) у больных, находящихся в сознании. Быстрое пробуждение больных для проведения исследования достигалось специальным анестезиологическим обеспечением операции (Лубнин и др., 2000).
Нарушения, возникающие во время электростимуляции, длятся несколько секунд. Максимально коротким должен был быть и весь период пробуждения во время операции. Эти ограничения позволяли использовать только основные задания, направленные на выявление кратковременных (2-3 сек) нарушений сенсорных, моторных и других звеньев речевого акта. Предъявлялись пробы, отражающие состояние сенсомоторного уровня организации речи, а именно пробы на автоматизированную речь, понимание простых вопросов, повторение и называние.
Для введения больного в ситуацию эксперимента, а также исследования экспрессивной речи ему предлагалось задание на прямой счет и перечисление дней недели, месяцев года. Давалась инструкция считать медленно, четко и громко. Ритм задавался совместным (вместе с исследователем) счетом первых цифр. Для исследования импрессивной стороны речи предъявлялся список слов для повторения; полученные ответы позволяли оценить дополнительно и состояние экспрессивной речи. Также использовались короткие вопросы для исследования понимания обращенной речи в условиях стимуляции. Вопросы касались членов семьи, домашних животных, места проживания, образования.
Глиома головного мозга
Глиома головного мозга — наиболее распространенная опухоль головного мозга, берущая свое начало из различных клеток глии. Клинические проявления глиомы зависят от ее расположения и могут включать головную боль, тошноту, вестибулярную атаксию, расстройство зрения, парезы и параличи, дизартрию, нарушения чувствительности, судорожные приступы и пр. Глиома головного мозга диагностируется по результатам МРТ головного мозга и морфологического исследования опухолевых тканей. Вспомогательное значение имеет проведение Эхо-ЭГ, ЭЭГ, ангиографии сосудов головного мозга, ЭЭГ, офтальмоскопии, исследования цереброспинальной жидкости, ПЭТ и сцинтиграфии. Общепринятыми способами лечения в отношении глиомы головного мозга являются хирургическое удаление, лучевая терапия, стереотаксическая радиохирургия и химиотерапия.
МКБ-10
Общие сведения
Глиома головного мозга встречается в 60% случаев опухолей головного мозга. Название «глиома» связано с тем, что опухоль развивается из глиальной ткани, окружающей нейроны головного мозга и обеспечивающей их нормальное функционирование. Глиома головного мозга представляет собой в основном первичную внутримозговую опухоль полушарий мозга. Она имеет вид розоватого, серовато-белого, реже темно-красного узла с нечеткими очертаниями. Глиома головного мозга может локализоваться в стенке желудочка мозга или в области хиазмы (глиома хиазмы). В более редких случаях глиома располагается в нервных стволах (например, глиома зрительного нерва). Прорастание глиомы головного мозга в мозговые оболочки или кости черепа наблюдается лишь в исключительных случаях.
Глиома головного мозга часто имеет округлую или веретенообразную форму, ее размер колеблется от 2-3 мм в диаметре до величины крупного яблока. В подавляющем большинстве случаев глиома головного мозга отличается медленным ростом и отсутствием метастазирования. Однако при этом она характеризуется настолько выраженным инфильтративным ростом, что границу опухоли и здоровых тканей не всегда удается найти даже при помощи микроскопа. Как правило, глиома головного мозга сопровождается дегенерацией окружающих ее нервных тканей, что зачастую приводит к несоответствию выраженности неврологического дефицита размерам опухоли.

Классификация
Среди глиальных клеток различают 3 основных вида: астроциты, олигодендроглиоциты и эпендимоциты. В соответствии с тем, из какого типа клеток берет начало глиома головного мозга, в неврологии различают: астроцитому, олигодендроглиому и эпендимому. На долю астроцитомы приходится около половины всех глиом головного мозга. Олигодендроглиомы составляют около 8-10% глиом, эпендимомы головного мозга — 5-8%. Выделяют также смешанные глиомы головного мозга (например, олигоастроцитомы), опухоли сосудистого сплетения и нейроэпителиальные опухоли с неясным происхождением (астробластомы).
В соответствии с классификацией ВОЗ выделяют 4 степени злокачественности глиом головного мозга.
- К I степени относится доброкачественная медленно растущая глиома (ювенильная астроцитома, плеоморфная ксантоастроцитома, гигантоклеточная астроцитома).
- Глиома II степени злокачественности считается «пограничной». Она отличаются медленным ростом и имеет только 1 признак злокачественности, в основном клеточную атипию. Однако такая глиома может трансформироваться в глиому III и IV степени злокачественности.
- При III степени злокачественности глиома головного мозга имеет 2 из трех признаков: фигуры митозов, ядерную атипию или микропролиферацию эндотелия.
- Глиома IV степени злокачественности отличается наличием области некроза (мультиформная глиобластома).
По месту расположения глиомы классифицируются на супратенториальные и субтенториальные, т. е. находящиеся выше и ниже намета мозжечка.
Симптомы глиомы головного мозга
Подобно другим объемным образованиям глиома головного мозга может иметь разнообразные клинические проявления, зависящие от ее расположения. Чаще всего у пациентов наблюдается общемозговая симптоматика: некупируемые обычными средствами головные боли, сопровождающиеся ощущением тяжести в глазных яблоках, тошнотой и рвотой, иногда судорожными приступами. Наибольшей выраженности эти проявления достигают, если глиома головного мозга прорастает в желудочки и ликворные пути. При этом она нарушает циркуляцию цереброспинальной жидкости и ее отток, приводя к развитию гидроцефалии с повышением внутричерепного давления.
Среди очаговых симптомов глиомы головного мозга могут наблюдаться нарушения зрения, вестибулярная атаксия (системное головокружение, шаткость при ходьбе), расстройство речи, понижение мышечной силы с развитием парезов и параличей, снижение глубоких и поверхностных видов чувствительности, психические отклонения (нарушения поведения, расстройство мышления и различных видов памяти).
Диагностика
Процесс диагностики начинается с опроса пациента по поводу его жалоб и последовательности их возникновения. Неврологический осмотр при глиоме головного мозга позволяет выявить существующие нарушения чувствительности и расстройства координации, оценить мышечную силу и тонус, проверить состояние рефлексов и т. п. Отдельное внимание уделяют анализу состояния мнестической и психической сферы пациента.
Провести оценку состояния нервно-мышечного аппарата неврологу помогают такие инструментальные методы исследования как электронейрография и электромиография. Для выявления гидроцефалии и смещения серединных мозговых структур может применяться эхоэнцефалография. Если глиома головного мозга сопровождается зрительными нарушениями, то показана консультация офтальмолога и комплексное офтальмологическое обследование, включающее визиометрию, периметрию, офтальмоскопию и исследование конвергенции. При наличии судорожного синдрома проводится ЭЭГ.
Наиболее приемлемым способом диагностики глиомы головного мозга на сегодняшний день является МРТ головного мозга. При невозможности ее проведения может применяться МСКТ или КТ головного мозга, контрастная ангиография мозговых сосудов, сцинтиграфия. ПЭТ головного мозга дает сведения о метаболических процессах, по которым можно судить о скорости роста и агрессивности опухоли. Кроме того, с диагностической целью возможно проведение люмбальной пункции. При глиоме головного мозга анализ полученной цереброспинальной жидкости выявляет наличие атипичных (опухолевых) клеток.
Вышеперечисленные неинвазивные методы исследования позволяют диагностировать опухоль, однако точный диагноз глиомы головного мозга с определением ее вида и степени злокачественности можно поставить только по результатам микроскопического исследования тканей опухолевого узла, полученных при проведении оперативного вмешательства или стереотаксической биопсии.
Лечение глиомы головного мозга
Полное удаление глиомы головного мозга представляет собой практически невыполнимую задачу для нейрохирурга и возможно только в случае ее доброкачественности (I степени злокачественности по классификации ВОЗ). Это связано со свойством глиомы головного мозга значительно инфильтрировать и прорастать окружающие ее ткани. Разработка и применение в ходе нейрохирургических операций новых технологий (микрохирургии, интраоперационного картирования головного мозга, МРТ-сканирования) немного улучшило ситуацию. Однако до сих пор хирургическое лечение глиомы в большинстве случаев по сути является операцией по резекции опухоли.
Противопоказаниями к осуществлению хирургического метода лечения является нестабильное состояние здоровья пациента, наличие других злокачественных новообразований, распространение глиомы головного мозга в оба полушария или ее неоперабельная локализация.
Глиома головного мозга относится к радио- и химиочувствительным опухолям. Поэтому химио- и радиотерапия активно применяются как в случае неоперабельности глиомы, так и в качестве пред- и постоперационной терапии. Предоперационная лучевая и химиотерапия может быть проведена только после подтверждения диагноза результатами биопсии. Наряду с традиционными методами радиотерапии возможно применение стереотаксической радиохирургии, позволяющей воздействовать на опухоль при минимальном облучении окружающих тканей. Следует отметить, что лучевая и химиотерапия не могут служить заменой хирургического лечения, поскольку в центральной части глиомы головного мозга зачастую располагается участок, плохо поддающийся воздействию облучения и химиопрепаратов.
Прогноз
Глиомы головного мозга имеют преимущественно неблагоприятный прогноз. Неполное удаление опухоли приводит к ее быстрому рецидивированию и лишь продлевает жизнь пациента. Если глиома головного мозга имеет высокую степень злокачественности, то в половине случаев больные погибают в течение 1 года и только четверть из них живет дольше 2 лет. Более благоприятный прогноз имеет глиома головного мозга I степени злокачественности. В случаях, когда удается произвести ее полное удаление с минимальным послеоперационным неврологическим дефицитом, более 80% прооперированных живут дольше 5 лет.
Глиома головного мозга: симптомы и лечение
Глиома головного мозга представляет собой наиболее часто встречающийся вид опухоли, растущий из глиальной ткани, которую составляют вспомогательные клетки нервной системы. На долю глиом приходится около 60% всех опухолей, локализованных в головном мозге. Название разновидностей глиом – астроцитом, эпендимом и других происходит от названия клеток, образующих опухоль.
Услуги по диагностике и лечению глиомы головного мозга предлагает ведущий многопрофильный медицинский центр Москвы – Юсуповская больница. Положительные результаты лечения достигаются благодаря высокому профессионализму врачей центра онкологии и передовым технологиям, которые применяются для борьбы с опухолями головного мозга.
Классификация
- Астроцитомы – самый распространенный тип глиомы, локализованный в белом веществе головного мозга. В зависимости от типа астроцитарная глиома головного мозга может быть фибриллярной (протоплазматической, гемистоцитической), анапластической, глиобластомой (гигантоклеточной, глиосаркомой), пилоцитарной астроцитомой, плеоморфной ксантоастроцитомой и субэпендимарной гигантоклеточной астроцитомой.
- Эпендимомы – могут встречаться в 5-7% случаев опухолей головного мозга, характеризуются типичной локализацией в системе желудочков головного мозга.
- Олигодендроглиомы – составляют от 8 до 10% всех опухолей головного мозга, развиваются из олигодендроцитов.
- Глиома хиазмы — распространяется по зрительному нерву в полость орбиты, может прорасти в гипоталамус, поразить III желудочек головного мозга. Такая опухоль вызывает нарушение эндокринного баланса, обменные расстройства, снижение зрения, характеризуется внутричерепной гипертензией, в зависимости от локализации и размера новообразования.
- Смешанные глиомы – олигоастроцитомы, анапластические олигоастроцитомы.
- Невриномы – составляют от 8 до 10% опухолей.
- Опухоль сосудистого сплетения – редкий вид глиомы, встречающийся в 1-2% случаев.
- Нейроэпителиальная опухоль неясного генеза – в эту группу входит астробластома и полярная спонгиобластома.
- Диффузная глиома ствола головного мозга – опухоль с высокой степенью злокачественности, рак центральной нервной системы. Болеют люди любого возраста, однако опухоль редко встречается у подростков и детей. Прогноз выживаемости при таком типе опухоли плохой. Диффузная глиома развивается в области зоны головного мозга, в которой находятся все важные нервные соединения, обеспечивающие связь анализирующих нервных центров мозга и импульсов костно-мышечного аппарата конечностей. Опухоль очень быстро вызывает паралич.
- Нейрональная и смешанная нейронально-глиальная опухоль – встречается в крайне редких случаях (до 0,5%). К данной группе относят ганглиоцитому, ганглиоглиому, нейроцитому, нейробластому, нейроэпителиому).
- Глиоматоз головного мозга.
Степени
Существует классификация ВОЗ, согласно которой глиомы подразделяются на четыре степени:
- I степень – медленно растущая глиома доброкачественного характера, которая ассоциируется с долгим сроком продолжительности жизни;
- II степень – медленно растущая «пограничная» глиома мозга, которая имеет тенденцию к переходу в III и IV степень;
- III степень – глиома злокачественного характера;
- IV степень – быстрорастущая глиома головного мозга: продолжительность жизни пациентов с таким диагнозом значительно сокращается.
Симптомы
Симптоматика глиомы головного мозга зависит от локализации опухоли, её размеров, она состоит из общемозговых и очаговых симптомов.
Наиболее часто глиома головного мозга проявляется упорными и постоянными головными болями, при которых у больных возникает тошнота и рвота, после которой не наступает облегчение, а также судорожным синдромом.
Помимо этого, в зависимости от того, какой отдел мозга поражен глиомой, у больных нарушается речь, ослабевают мышцы, может наблюдаться появление парезов и параличей рук или ног, лица и других частей тела. Может нарушаться зрительная или осязательная функция, координация походки и движений.
Может измениться психика, часто отмечается развитие поведенческих расстройств. Кроме того, у больных с глиомами мозга нарушается память и мышление. Вследствие нарушения циркуляции ликвора развивается внутричерепная гипертензия и гидроцефалия.

Диагностика
Диагностика глиомы головного мозга основывается на результатах тщательного неврологического обследования и других специальных диагностических исследований.
В первую очередь врач центра онкологии Юсуповской больницы проводит оценку состояния рефлексов и кожной чувствительности, двигательной функции конечностей. При наличии жалоб больного на ухудшение зрительной функции ему назначается консультация врача-офтальмолога.
Нервно-мышечная система оценивается с помощью инструментальных методов диагностики – электромиографии и электронейрографии. Кроме того, проводится люмбальная пункция, позволяющая выявить атипичные клетки в цереброспинальной жидкости. Данное исследование применяют также для проведения вентрикулографии и пневмомиелографии.
Огромное значение в диагностике опухолей мозга имеют современные методы визуализации, обеспечивающие получение послойного изображения тканей головного мозга. К ним относят компьютерную томографию (КТ), магнитно-резонансную томографию (МРТ). Данные исследования считаются довольно безопасными и очень информативными, с их помощью определяется локализация, размер, форма и структура новообразования.
Для определения смещения срединных структур головного мозга проводится ультразвуковое исследование мозга (М-эхо).
Дополнительно может быть назначено проведение церебральной контрастной ангиографии (рентгеновского исследования сосудов мозга), электроэнцефалографии, сцинтиграфии и ПЭТ.
Лечение
Как любое злокачественное опухолевое образование, глиома головного мозга лечится тремя основными методами, которые используются в современной онкологии, – с помощью хирургического вмешательства, лучевой терапии (в том числе радиохирургии) и химиотерапии.
Золотым стандартом лечения глиомы головного мозга является хирургическое лечение. При условии операбельности опухоли проводится операция по удалению новообразования.
До операции и после неё проводится лучевая терапия. При неоперабельных опухолях (если глиома локализована в труднодоступном месте) данный метод применяется как отдельный. На сегодняшний день традиционную лучевую терапию заменила стереотаксическая – радиохирургия.
Химиотерапевтическое лечение глиомы может применяться как в дооперационный, так и в послеоперационный период.
Хирургическое лечение
Операция по удалению злокачественной глиомы является открытой, предполагающей трепанацию черепа, при которой вскрывается черепная коробка. Основная цель хирургического вмешательства – удалить максимальный объем опухоли, оставив нетронутыми здоровые ткани головного мозга, тем самым предотвращая неврологические нарушения. Определенная локализация глиом позволяет достичь эффекта хирургического лечения до 98%.
Ни одна операция по удалению опухоли не гарантирует стопроцентного результата, так как всегда имеется вероятность, что в тканях головного мозга остались раковые клетки. Однако хирургическое вмешательство обеспечивает устранение сдавления окружающих тканей головного мозга и симптоматики глиомы, а также восстановление циркуляции ликвора, если имеется внутричерепная гипертензия.
Эффективность хирургического лечения глиомы мозга во многом зависит от мастерства и опыта оперирующих специалистов. Лечение опухолей головного мозга в центре онкологии Юсуповской больницы проводится с применением высокоточных томографов и нейронавигаторов, благодаря чему вероятность развития рецидива заболевания сводится к минимуму.
Лучевая терапия
Проведение лучевой терапии может быть назначено перед хирургическим вмешательством для уменьшения размеров опухоли перед её иссечением, либо после операции для уничтожения всех оставшихся опухолевых клеток.
Кроме того, данный метод может использоваться как самостоятельный при локализации опухоли в труднодоступном месте, что препятствует её хирургическому удалению. В таком случае лучевая терапия не способствует полному уничтожению опухоли, однако может значительно приостановить её рост.
Традиционная лучевая терапия сопровождается рядом нежелательных эффектов: у больных возникает тошнота, снижается аппетит, повышается утомляемость. В месте лучевого воздействия высока вероятность выпадения волос и развития лучевого дерматита. Как правило, побочные действия лучевой терапии проявляются через 10-14 дней после облучения.
Кроме того, известны и поздние осложнения радиоактивного облучения – у пациентов нарушается память в разной степени, может развиться радиационный некроз (вокруг омертвевших тканей опухоли образуется рубцовая ткань).
Радиохирургия
Ввиду того, что хирургическое лечение опухолей головного мозга не является гарантом полного излечения, после операции может случится рецидив заболевания. Поэтому целесообразно применение дополнительных методов лечения – лучевой терапии и химиотерапии. Как правило, рецидивы локализуются на границах здоровой ткани с областью, где было удалено новообразование. В таких случаях рекомендуется использовать радиохирургию: кибер-нож, гамма-нож, новалис.
Радиохирургия является инновационной методикой лучевой терапии, суть которой заключается в облучении глиомы пучком радиации с различных углов, что обеспечивает попадание радиации на опухоль и минимальное облучение мягких тканей.
В ходе процедуры положение головы больного и локализация опухоли постоянно контролируется с помощью компьютерной или магнитно-резонансной томографии, благодаря чему пучок радиации направляется исключительно на злокачественное новообразование.
Данный метод отличается неинвазивностью, так как никаких разрезов для его выполнения не требуется. Благодаря этому отсутствует риск развития интраоперационных осложнений и побочных эффектов, связанных с традиционной лучевой терапией.
Помимо этого, радиохирургия является абсолютно безболезненным методом, не требующим применения анестезии и проведения подготовительных мероприятий, отсутствует и восстановительный период. Единственное ограничение к радиохирургии — размеры новообразования.
Важно понимать, что эффект от лучевой терапии наступает постепенно, в отличии от хирургического вмешательства. Однако радиохирургия зачастую является единственным альтернативным методом лечения неоперабельных глиом головного мозга.
Лечение глиомы в Юсуповской больнице
Врачи-онкологи Юсуповской больницы владеют колоссальным опытом и эффективными методиками лечения онкологических недугов. Для каждого пациента составляется индивидуальная программа лечения, основанная на результатах тщательного диагностического обследования. Центр онкологии Юсуповской больницы оснащен инновационным оборудованием для проведения качественной диагностики и лечения глиом и других опухолей головного мозга.
Запись на консультацию онколога проводится по телефону Юсуповской больницы или онлайн на сайте через форму обратной связи. Врач-координатор ответит на все ваши вопросы и расскажет о стоимости медицинских услуг и условиях госпитализации пациента.
Хроническая ишемия головного мозга — симптомы и лечение
Что такое хроническая ишемия головного мозга? Причины возникновения, диагностику и методы лечения разберем в статье доктора Пахтусовой Натальи Александровны, невролога со стажем в 33 года.
Над статьей доктора Пахтусовой Натальи Александровны работали литературный редактор Юлия Липовская , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Хроническая ишемия головного мозга — это медленно прогрессирующее поражение головного мозга, вызванное хронической недостаточностью мозгового кровообращения. Проявляется комплексом когнитивных, эмоциональных и двигательных нарушений. В отечественной литературе для обозначения хронической ишемии головного мозга используется термин «дисциркуляторная энцефалопатия», который удачно отражает патогенез заболевания и включён в отечественную классификацию сосудистых заболеваний головного мозга [5] . На последней стадии заболевание развивается в сосудистую деменцию.

В Международной классификации болезней (МКБ-10) термину «дисциркуляторная энцефалопатия» соответствует синдром хронической ишемии головного мозга. Этот термин является патофизиологическим, отсутствует в «Неврологическом приложении к МКБ-10» и практически не используется в международной клинической литературе.
Достоверных данных о числе больных хронической ишемией мозга нет, что связано диагностическими трудностями. Указываются такие цифры: не менее 700 человек на 100 000 населения. С учётом увеличения продолжительности жизни и старения населения, а также улучшения диагностируемости, количество этих пациентов будет расти. Болезнь встречается у людей старшего возраста — после 60 лет.
Причины хронической ишемии мозга разнообразны, возможно их сочетание:
-
(повышенное артериальное давление). (появление бляшек и возможная закупорка) сосудов головного мозга.
- Венозные дисфункции головного мозга: нарушение тонуса вен (при черепно-мозговых травмах, гипертонии, заболеваниях эндокринной системы, алкогольном и наркотическом опьянении), механическое нарушение оттока крови (застойные венозные дисфункции). .
- Нарушения сердечного ритма, хроническая сердечная недостаточность, ишемическая болезнь сердца, приобретенные пороки сердца. (пониженное артериальное давление).
- Церебральный амилоидоз (отложение в стенке мозговых сосудов белка амилоида).
- Васкулиты (воспаление стенки сосудов).
- Наследственные ангиопатии: телеангиэктазии (образование выпячиваний и аневризм в недостаточно прочных сосудах), болезнь Виллебранда (эпизодические спонтанные кровотечения).
- Наследственная дисплазия соединительной ткани, которая приводит к изменениям артерий мозга и сердца.
- Нарушения свертывающей системы крови.
- Гипергомоцистеинемия (высокий уровень гомоцистеина, который увеличивает риск развития заболеваний периферических артерий).
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы хронической ишемии головного мозга
Для хронической ишемии мозга характерно постепенное развитие симптомов, неуклонно прогрессирующее течение, длительный латентный период на начальных этапах болезни, а также комбинация когнитивных (умственных), аффективных (эмоциональных) и двигательных нарушений.
Когнитивные нарушения определяют тяжесть и прогноз заболевания, коррелируют с объёмом пораженной мозговой ткани [6] .
- 1 стадия — активные жалобы на снижение работоспособности, ослабление памяти, утомляемость, тревогу, депрессию, неустойчивость и замедленность при ходьбе, головокружения.
- 2 стадия — снижение критики к своему состоянию и нарастание когнитивных нарушений. На изменения в состоянии здоровья пациента обращают внимания близкие люди, но сам пациент утверждает, что с ним всё в порядке. Прогрессируют нарушения памяти, проблемы при планировании и решении задач, человеку становится трудно пользоваться сложными бытовыми приборами, возрастает социальная изоляция, речь становится беднее, усугубляются двигательные нарушения. Если на первой стадии трудоспособность и независимость в быту сохранны, то уже на второй стадии пациент нетрудоспособен и частично зависим в быту.
- 3 стадия (деменция) — когнитивные нарушения выраженные, пациент не способен распознавать лица или предметы, пользоваться простыми бытовыми приборами (зубная щётка), возникают проблемы с одеванием, человек полностью зависим в быту от посторонней помощи.
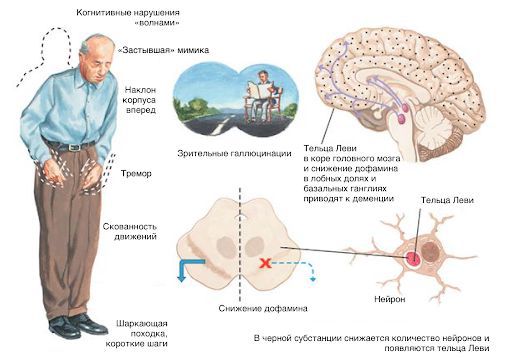
Двигательные нарушения: затруднения в начале движения, при поворотах, шаркающая походка, застывание во время ходьбы, частые падения, трудно стоять или сидеть без поддержки, повернуться в постели.
Аффективные (эмоциональные) нарушения: депрессия, тревога, беспокойство, расстройства сна, нарушения поведения, апатия, галлюцинации, эйфория, возбуждение, агрессия.
Патогенез хронической ишемии головного мозга
Хроническая ишемия мозга в основном развивается по двум причинам:
Атеросклероз крупных сосудов мозга. Атеросклеротические бляшки откладываются внутри сосуда, это приводит к сужению сосуда и ухудшению кровоснабжения головного мозга. Кроме того, от атеросклеротической бляшки могут отрываться небольшие фрагменты и закупоривать мелкие сосуды головного мозга.

Нарушение кровобращения в мелких сосудах головного мозга (церебральная микроангиопатия). Основная причина поражения мелких артерий головного мозга – повышенное артериальное давление. Артериальная гипертензия вызывает склероз сосудистой стенки (в стенке сосудов откладываются различные патологические вещества (например амилоиды и липиды), что ведет к утолщению сосудов, изменению их тонуса и реактивности, разрушению сосудистой стенки. Это приводит к ухудшению кровоснабжения головного мозга. В коре головного мозга и в белом веществе образуются множественные небольшие кровоизлияния, участки ишемии, разрушается миелиновая оболочка нервных волокон (демиелинизация), что в конечном итоге приводит к гибели нервных клеток и нарушению работы головного мозга [18] [2] .
Из-за особенностей кровоснабжения головного мозга подкорковое и перивентрикулярное (расположенное вокруг желудочков головного мозга) белое вещество (белое вещество головного мозга – это отростки нервных клеток или нервные волокна) страдает в большей степени, чем серое вещество (сами нервные клетки). Повреждение проводящих путей приводит к нарушению связей между корой и подкорковыми структурами, что определяет основные симптомы.
Классификация и стадии развития хронической ишемии головного мозга
Существует несколько классификаций дисциркуляторной энцефалопатии.
На основании этиологических (причинных) факторов условно выделяют пять клинико-патогенетических типов [3] :
- Микроваскулярный (микроангиопатический): заболевание развивается из-за артериальной гипертензии, церебральной амилоидной ангиопатии и церебральных васкулитов.
- Макроваскулярный (атеросклеротический): развивается из-за стенозирующего атеросклероза магистральных артерий головы, аномалий крупных сосудов, воспаления крупных сосудов.
- Кардиальный: причина развития — заболевания сердца: аритмии, ишемическая болезнь сердца.
- Венозный: развивается из-за нарушения венозного кровообращения и застоя венозной крови.
- Смешанный: причина болезни — в комбинации цереброваскулярных и нейродегенеративных заболеванй, например, болезни Альцгеймера, болезнь телец Леви и других.
Существует классификация, которая выделяет четыре основные клинические формы:
- Гипертоническая дисциркуляторная энцефалопатия
- Субкортикальная артериосклеротическая энцефалопатия (САЭ).
- Гипертоническая мультиинфарктная энцефалопатия.
- Атеросклеротическая дисциркуляторная энцефалопатия.
- Хроническая сосудистая вертебрально-базилярная недостаточность.
- Смешанные формы.
В зависимости от степени выраженности когнитивных нарушений выделяют три стадии заболевания:
- 1 стадия — лёгкие когнитивные нарушения, частичная трудоспособность и бытовая независимость;
- 2 стадия — умеренные когнитивные нарушения, утрата работоспособности и частичная зависимость в быту;
- 3 стадия — выраженные когнитивные нарушеняй (деменция), полная зависимость в быту.
Осложнения хронической ишемии головного мозга
К осложнениям хронической ишемии мозга можно отнести:
- Острое нарушение мозгового кровообращения (ишемический или геморрагическоий инсульт). Факторы риска: выраженный атеросклеротический стеноз магистральных артерий головы и шеи, неконтролируемая артериальная гипертензия, сахарный диабет в сочетании с церебральной микроангиопатией [20] .
- Деменция. Позднее обращение к врачу и отсутствие адекватной терапии сопутствующих заболеваний приводит к неизбежному развитию сосудистой деменции, которую можно рассматривать как осложнение и как неблагоприятный исход хронической ишемии мозга [2] .
Диагностика хронической ишемии головного мозга
Диагноз хронической ишемии мозга часто является диагнозом исключения (то есть диагнозом, который ставится после исключения всех остальных причин) [6] . Особенно трудна диагностика на ранних стадиях, когда симптомы болезни достаточно неспецифичны и могут маскироваться под депрессией и невротическими расстройствами. Поэтому диагностика всегда комплексная, включает в себя подробный анамнез, различные лабораторные и клинические методы диагностики, консультацию врачей других специальностей и нейропсихологическую диагностику.
Подробный анамнез включает беседу с родственниками или ближайшим окружением больного для выяснения факторов риска, наличия сопутствующих заболеваний, характера прогрессирования болезни.
Исследование неврологического статуса : врач невролог во время осмотра пациента проверяет силу в мышцах, чувствительность на разных участках кожи, рефлексы (при помощи неврологического молоточка), точность движений, устойчивость при стоянии и ходьбе. На основании осмотра врач определяет зоны поражения мозга (топическая диагностика) .
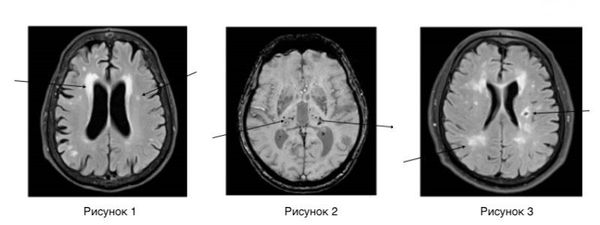
Нейровизуализационные методы: КТ, МРТ головного мозга, МР-ангиография (артерии и вены головного мозга ), при необходимости рентгеноконтрастная церебральная ангиография. Нейровизуализация позволяет исключить другие заболевания (опухоль, гидроцефалию) и подтвердить сосудистый характер нарушений. Предпочтительнее МРТ головного мозга, на которой выявляются характерные для хронической ишемии мозга изменения:
- лейкоареоз — изменение белого вещества вокруг желудочков головного мозга (на рисунке 1, белое свечение вокруг желудочков);
- лекоэнцефалопатия — поражение белого вещества головного мозга (на рисунке 1 и 3, светлые участки в подкорковом веществе);
- малые инфаркты, ишемические инсульты (рисунок 3);
- множественные микрокровоизлияния (рисунок 2 — темные участки);
- атрофия коры головного мозга.
Существует зависимость между типом и выраженностью морфологических изменений мозгового вещества и стадией заболевания [4] [6] .
Нейропсихологическое обследование позволяет выявить степень выраженности и характер когнитивных и эмоциональных нарушений, определить сохранные функции, на которые можно опереться в последующей нейрокоррекционной работе. Обследование проводится нейропсихологом при помощи специальных заданий: тестов на внимание, память, речь, мышление, двигательную координацию.
УЗИ сосудов шеи и головного мозга позволяет выявить признаки гипертонической ангиопатии: утолщение и неровная внутренняя поверхность сосудов, деформация, изгибы, извитости, снижение скорости кровотока, а также признаки атеросклероза: количество атеросклеротических бляшек, процент стеноза сосудов, степень опасности бляшки (может ли бляшка или её фрагмент оторваться и закупорить сосуд).
ЭКГ, холтеровское мониторирование и суточный мониторинг АД необходимы для определения степени тяжести сердечно-сосудистого заболевания как основного причинного фактора хронической ишемии мозга [4] .
Консультация врачей других специальностей (терапевта, эндокринолога, гастроэнтеролога, нефролога, диетолога) необходимы для своевременного выявления и лечения сопутствующего заболевания.
Общеклинический анализ крови, исследование липидного, углеводного обмена, показателей функции почек (креатинин, мочевина) и печени (билирубин, трансаминазы) необходимы для выявления и коррекции метаболических нарушений.
Лечение хронической ишемии головного мозга
Лечение заболевания должно быть комплексным и включать меры по предупреждению дальнейшего повреждение мозга, улучшению, стабилизации когнитивных нарушений и коррекции симптомов.
- Адекватная гипотензивная терапия. Важно избегать чрезмерного снижения артериального давления.
- Коррекция гиперлипидемии. Статины (препараты для понижения уровня холестерина в крови) замедляют развитие атеросклероза крупных артерий, снижают вязкость крови, положительно влияют на эндотелий (внутреннюю выстилку сосудов), препятствуют воспалению сосудистой стенки и отложению амилоида [11] .
- Лечение сахарного диабета — постоянный прием гипогликемических препаратов.
- Длительный прием антиагрегантов — препаратов, улучшающие текучесть крови (аспирин, дабигатран, ривароксабан) у пациентов с выраженным атеросклерозом артерий головы и сосудистыми очагами на МРТ .
- При высоком уровне гомоцистеина необходима фолиевая кислот и витамины В6, В12.
- Церебролизин эффективен при лечении сосудистой деменции у пациентов с легкими и умеренными когнитивными нарушениями [10] .
- Ингибиторы холинэстеразы (донепезил, галантамин) при сосудистой и смешанной деменции способны в некоторой степени улучшить когнитивные функции. Эффективность мемантина пока не доказана [15] .
- Ницерголин эффективен у пациентов с легкими и умеренными когнитивными нарушениями [16] .
Эффективность «вазоактивных средств» (винпоцетин, гинкго билоба) не доказана, возможен эффект «обкрадывания» (ухудшение кровотока в зоне ишемии), также неэффективны антиоксиданты (альфа-липоевая кислота) при лечении когнитивных нарушений [8] [12] .
Физические упражнения положительно влияют на когнитивные функции у пациентов с лёгкими когнитивными нарушениями и деменцией [17] .
Большое значение имеют мероприятия, направленные на поддержание и улучшение качества жизни пациента. С этой целью проводится эрготерапия — метод поддержания и восстановления бытовой повседневной активности для обеспечения полноценной жизни пациента. В рамках эрготерапии пациенты занимаются различными повседневными видами деятельности: личная гигиена, приём пищи, одевание, выполнение домашних обязанностей, забота о других людях, игры.

Прогноз. Профилактика
Хроническая ишемия мозга является прогрессирующим заболеванием, этиологически и клинически полиморфным. Прогноз заболевания будет зависеть от наличия сопутствующей патологии, степени её компенсации, эффективности проводимого лечения, стадии, на которой пациент обратился к врачу. На стадии лёгких когнитивных нарушений прогноз достаточно благоприятный, можно на какое-то время затормозить болезнь и предотвратить наступление деменции. На стадии умеренных когнитивных нарушений стабилизировать и улучшить состояние значительно труднее, на стадии деменции — невозможно.
Профилактика хронической ишемии мозга заключается в своевременном выявлении факторов риска цереброваскулярной патологии, своевременное и адекватное лечение сопутствующей патологии (артериальной гипертензии, сахарного диабета, сердечно-сосудистых заболевания), соблюдение диеты, систематическая адекватная физическая нагрузка, отказ от вредных привычек, овладение стратегиями борьбы со стрессом.
Различают первичную и вторичную профилактику. Первичная профилактика проводится у пациентов, которые имеют различные сосудистые факторы риска (артериальная гипертензия, сахарный диабет, гиперхолестеринемия) до развития симптомов заболевания. Меры по первичной профилактике хронической ишемии мозга совпадают с мерами, направленными на профилактику инсульта:
- контроль за артериальным давлением; иногда повышение артериального давления субъективно не ощущается (т.е. артериальное давление может быть повышенным, а человека ничего не беспокоит);
- контроль за сердечным ритмом (нарушения ритма сердца — частая причина хронической ишемии мозга и инсультов);
- контроль за уровнем сахара и холестерина в крови;
- контроль за весом;
- рациональное питание — полезна средиземноморская диета: оливковое масло, много овощей, фруктов, бобовых, круп, орехов, умеренное количество рыбы, морепродуктов, молочных продуктов, птицы, яиц, мало красного мяса и сладостей [14] ;
- отказ от вредных привычек;
- регулярная физическая нагрузка;
- управление стрессом: важно научиться правильно реагировать на стресс, чтобы стресс не приносил вреда здоровью [7] .
Вторичная профилактика направлена на предупреждение дальнейшего повреждение головного мозга у пациентов с симптомами хронической ишемии мозга. Она заключается в адекватной терапии заболеваний, которые привели к цереброваскулярным нарушениям [4] .
Лакунарная болезнь головного мозга
Термином «лакунарная болезнь» описывают атеросклероз с тромбозом и липогиалинозное поражение с закупоркой пенетрирующих ветвей артерий виллизиева круга, ствола средней мозговой артерии, а так же позвоночных и основной артерий головного мозга.

Вид на артерии основания головного мозга, закупорка которых может приводить к лакунарным инфарктам (лакунарной болезни мозга).
Патофизиология лакунарной болезни
Ствол средней мозговой артерии, а так же артерии, образующие виллизиев круг (сегмент А1 передней мозговой артерии, передняя и задние соединительные артерии, прекоммунальные сегменты задних мозговых артерий), основная и позвоночные артерии все вместе отдают ветви диаметром 100-400 мкм, прободающие глубинное серое и белое вещество большого мозга и ствола мозга. Каждая из этих мелких ветвей может подвергнуться тромбозу как при атеротромботическом поражении в своём начале (поражение ветвей основной артерии или ствола средней мозговой артерии) или при липогиалинозном истончении её стенок более удалённой от начала локализации. При тромбозах этих ветвей развиваются инфаркты малых размеров (менее 2 см), которые обозначают как лакуны. Во многих случаях они бывают ещё меньше — 3-4 мм. Несомненно, что фактором риска для такого поражения мелких сосудов является артериальная гипертензия. На долю лакунарных инфарктов головного мозга приходится 10% случаев ишемического инсульта.
Клинические синдромы лакунарной болезни
Клинические проявления, наблюдающиеся при развитии лакун, обозначают как лакунарные синдромы. Часто лакунарному инфаркту головного мозга сопутствуют лакунарные транзиторные ишемические атаки (ТИА, микроинсульты). Транзиторные ишемические атаки (ТИА, микроинсульты) могут наблюдаться к пациента по нескольку раз в день и продолжаться лишь несколько минут.
Развитие инфаркта головного мозга (ишемического инсульта) может сопровождаться внезапно возникающим или нарастающим на протяжении нескольких дней неврологическим дефицитом. Через несколько часов или дней после развития инфаркта головного мозга (ишемического инсульта) состояние больного улучшается, хотя некоторые пациенты становятся инвалидами. Восстановление здоровья пациента за период от нескольких недель до месяцев может быть полным либо остаётся минимальный остаточный неврологический дефицит.
Известны неврологические проявления многих лакунарных синдромов. Некоторые из этих неврологических синдромов требует подтверждений. При лакунарной болезни наиболее распространены следующие неврологические синдромы:
- Чистый двигательный гемипарез при инфаркте в области заднего бедра внутренней капсулы или основании моста. При этом почти всегда вовлечены лицо, рука, нога, стопа и её пальцы. Слабость мышц может быть перемежающейся при транзиторной ишемической атаке (ТИА, микроинсульте), постепенно нарастающей или внезапной. Слабость мышц может прогрессировать до паралича (плегии), а затем часто регрессирует. Во многих случаях подобных синдромов выздоровление бывает полным;
- Синдромы с чисто чувствительными расстройствами по гемитипу при таламических инфарктах;
- Истинный атактический гемипарез при инфаркте в области основания моста и дизартрия с неловкостью в кисти или руке в связи с инфарктом в основании моста или колене внутренней капсулы;
- Чистый двигательный гемипарез с «моторной афазией», обусловленный тромботической закупоркой лентикулостриарной ветви артерии чечевицеобразного ядра и полосатого тела, снабжающей кровью колено и переднее бедро внутренней капсулы с прилежащим белым веществом лучистого венца.
До начала лечения по поводу артериальной гипертензии множественные лакуны часто вызывают у пациентов развитие псевдобульбарного паралича с эмоциональной лабильностью, состояние заторможенности, абулии и двусторонние пирамидные симптомы. В настоящее время этот синдром встречается редко.
Существуют и другие лакунарные синдромы, которые были связаны с наблюдаемой артериальной патологией:
- Псевдобульбарный синдром с утратой способности образовывать речевые звуки (анартрия), обусловленной двусторонними инфарктами в области внутренней капсулы, может развиваться при поражении чечевицеобразного ядра и полосатого тела.
- Синдромы, обусловленные сужением просвета (окклюзии) пенетрирующих ветвей нижележащего участка задней мозговой артерии (перечислены выше).
- Синдромы, наблюдающиеся при возможном сужении просвета (окклюзии) пенетрирующих артерий, исходящих из основной артерии. Эти лакунарные синдромы включают в себя ипсилатеральную атаксию и парез нижней конечности, чистый двигательный гемипарез с параличом взора по горизонтали, а также гемипарез с перекрёстным параличом отводящего нерва (VI черепного).
- Синдромы поражения нижерасположенных ветвей основной артерии включают внезапную ядерную офтальмоплегию, горизонтальный паралич взора и аппендикулярную мозжечковую атаксию.
- Синдромы, развивающиеся при возможных сужениях просвета (окклюзии) ветвей позвоночной артерии, включают чистый моторный гемипарез (при этом остаются интактными мышцы лица) за счёт вовлечения пирамиды продолговатого мозга, а также синдрома поражения латеральных отделов моста и продолговатого мозга, сопровождающиеся головокружением, рвотой, слабостью лицевой мускулатуры, синдромом Горнера, ипсилатеральным онемением в зоне иннервации тройничного нерва и контралатеральной утратой чувствительности за счёт поражения спиноталамического пути (синдром частичного латерального поражения продолговатого мозга).
Инструментальные обследование при диагностике лакунарной болезни
Компьютерная томография (КТ) головного мозга позволяет обнаружить большинство супратенториальных лакунарных инфарктов. Магнитно-резонансная томография (МРТ) головного мозга чётко выявляет как супра-, так и субтенториальные инфаркты (лакуны размером 7 мм и более), а также распространение в серое вещество кортикальной поверхности малого инфаркта в области белого вещества мозга. Такое распространение является преимущественно следствием эмболии, а не сужения просвета (окклюзии) мелких пенетрирующих сосудов. Поэтому в подобных ситуациях не следует ставить диагноз лакунарного инфаркта.
На МРТ головного мозга показаны лакунарные инфаркты в базальных ганглиях (вверху) и в белом веществе паренхимы головного мозга (внизу).
Многие инфаркты величиной более 2 см, сочетающиеся не только с чистым двигательным гемипарезом, в литературе неправильно называются лакунами. Они слишком крупные, чтобы представлять собой результат окклюзии отдельной пенетрирующей ветви. Вероятно, это эмболические инфаркты, при которых компьютерная томография (КТ) головного мозга не в состоянии продемонстрировать вовлечение кортикальной поверхности. Диагноз лакунарного инфаркта нужно ставить лишь тогда, когда величина инфаркта составляет менее 2 см и его локализация может быть объяснена окклюзией малой пенетрирующей ветви одной из крупных артерий основания мозга. Более крупные глубокие инфаркты в белом веществе я бассейне средней мозговой артерии, вероятно, обусловлены эмболиями.
Электроэнцефалография (ЭЭГ) обычно нормальная в отличие от таковой при инфарктах, поражающих кору головного мозга. Если при ЭЭГ исследовании вскоре после возникновения симптомов получены нормальные результаты, то это даёт основание думать о глубинном инфаркте в белом веществе полушария мозга.
Лечение лакунарной болезни головного мозга
Лучшее лечение при поражении сосудов малого калибра — это профилактика, а именно тщательный контроль артериальной гипертензии. Однако падение артериального давления во время развития инсульта способствует нарастанию неврологической симптоматики. Снижение артериального давления начинают после того, как у больного стабилизируется неврологическая симптоматика.
Эффективность антикоагулянтов и антиагрегантов при лечении больных с лакунарными транзиторными ишемическими атаками (ТИА, микроинсульты) и флюктуирующими инсультами не выяснена. По мнению некоторых специалистов, таламические лакуны, вызванные липогиалинозом, могут сочетаться с незначительными кровоизлияниями (геморрагиями). При аутопсии в таких инфарктах иногда обнаруживают нагруженные гемосидерином макрофаги.
Возможность применения гепарина при этом состоянии так же сомнительна. Но, с другой стороны, у некоторых пациентов с флюктуирующим гемипарезом в зоне атеротромботического поражения ветви основной артерии или исходящих из ствола средней мозговой артерии артерий чечевицеобразного ядра и полосатого тела при введении гепарина может отмечаться улучшение состояния.
Больным с лакунарным инсультом не показано длительное лечение антикоагулянтами. В то же время необходимо осуществлять тщательный контроль артериальной гипертензии для того, чтобы предупредить прогрессирование сосудистого поражения у пациентов с гипертонией в анамнезе.
Ишемия мозга причины, симптомы, методы лечения и профилактики
Ишемия мозга — заболевание, характеризующееся сужением сосудистых каналов пораженного органа. Подразумевает уменьшенное поступление кровеносных телец, развитие гипоксии. По мере прогрессирования болезни перекрывается проход кровотока. Недуг требует консультации врача.

Симптомы ишемии мозга
Симптоматика чаще проявляется периодами. Но также возможно постепенное ухудшение самочувствия больного, прогрессирование слабоумия. Врачи выделяют следующие симптомы:
- ухудшение памяти;
- раздражительность;
- расстройства психического характера, больной не в состоянии контролировать эмоции;
- хроническая усталость;
- перепады настроения;
- нарушение режима сна;
- отсутствие желания выполнять что-либо;
- головные боли;
- повышенное или пониженное артериальное давление;
- провалы в памяти;
- потеря сознания;
- заторможенность мышления;
- на заключительной стадии пациент не в состоянии ухаживать за собой;
- неспособность оценить состояние здоровья;
- неадекватная реакция на любые действия;
- кожный покров принимает мраморный оттенок;
- нарушение дыхания;
- увеличение количества родинок;
- непроизвольные сокращения мышечных тканей.
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 24 Марта 2021 года
Дата обновления: 26 Августа 2022 года
Содержание статьи
Причины
Основная причина возникновения — атеросклероз. Стенки канала обрастают отложениями жиров, что провоцирует их сужение. Врачи выделяют несколько факторов, повышающих вероятность развития ишемии головного мозга:
- нарушение ритма сердца;
- пережатие сосудистых каналов;
- высокая концентрация сахара в крови;
- наследственный фактор;
- употребление наркотических препаратов;
- аномальное строение сосудов;
- заболевания кровеносной системы;
- частые скачки давления;
- васкулит системного характера;
- образование тромбов;
- кашель;
- перенесённое хирургическое лечение;
- вынашивание нескольких плодов одновременно;
- токсикоз в тяжелой форме при беременности;
- роды раньше времени;
- врождённые болезни сердца и сосудов;
- отслоение плаценты;
- инфаркт миокарда;
- ишемическое поражение почечной системы;
- возрастной фактор, болезнь чаще диагностируют у пожилых;
- воздействие токсичных газов;
- избыточная масса тела;
- заболевания центральной нервной системы;
- курение, употребление спиртного;
- доброкачественные или злокачественные опухоли мозга.
Стадии развития ишемии мозга
Врачи выделяют несколько этапов прогрессирования болезни:
- первоначальная стадия характеризуется резкими перепадами настроения, ухудшением сна, хронической усталостью, ощущениям тяжести. Симптоматика неспецифична, что затрудняет своевременную диагностику;
- вторая степень подразумевает возникновение отклонений в работе центральной нервной системы. Характеризуется приступами головокружения, провалами в памяти, нарушением походки и координации движений. Пациент не может заниматься умственным трудом;
- заключительный этап подразумевает серьёзные неврологические нарушения функций. Больной утрачивает возможность обслуживать себя, теряет трудоспособность. Поздняя стадия сопровождается обмороками. Пациенту трудно самостоятельно объяснить врачу симптоматику.
Разновидности
Выделяют несколько видов заболевания:
- острый, характеризуется развитием внезапного нарушения кровообмена мозга. Подразумевает слабость мышечных тканей, приступы головокружения;
- хроническая ишемия головного мозга, прогрессирует при длительном отсутствии лечения и кислородном голодании. Симптоматика присутствует не всегда, сопровождается изнашиванием артерий.
В зависимости от области распространяются выделяют следующие формы:
- очаговая, прогрессирует при образовании тромба. Подразумевает некроз клеток сосудистого канала;
- глобальная, прогрессирует при остановке деятельности сердца, скачке артериального давления.
Диагностика
Постановка диагноза затрудняется схожестью симптоматики с болезнью Альцгеймера, Паркинсона, новообразованием головного мозга. Врач опрашивает родственников пациента, учитывает имеющиеся симптомы. Обследование имеет комплексный характер. Доктор проводит физикальный осмотр, оценивает координацию движений, работу зрительного, слухового аппарата. При необходимости пациенту назначают ультразвуковое исследование, МРТ, компьютерную томографию, электрокардиограмму. В сети клиник ЦМРТ используют следующие методы диагностики: