Стенокардия
Смертность от заболеваний системы кровообращения в течение многих лет стабильно занимает первое место по причинам смерти в развитых и развивающихся странах.
Многие заболевания сердца клинически проявляются неприятным синдромом стенокардии.
Стенокардия (лат. Angina Pectoris – грудная жаба) — это болевой синдром в грудной клетке, одно из проявлений ишемической болезни сердца (ИБС). Возникает вследствие недостаточности кровоснабжения сердечной мышцы из-за сужения артерий, питающих сердце, называемых коронарными артериями. Чаще болеют мужчины в возрасте старше 40 лет.
Классификация
Клинически выделяют несколько типов стенокардии по характеру течения. Это удобно для определения тактики лечения:
-
Стабильная стенокардия напряжения — приступы возникают при физических нагрузках. Боль или дискомфорт снимаются покоем или приемом нитроглицерина;
Нестабильная стенокардия — может возникать в спокойном состоянии без явных провоцирующих факторов или при таких нагрузках, которые ранее боль не вызывали. Прогрессирование симптомов — опасное состояние, которое может привести к инфаркту миокарда. Различают:
- впервые возникшую – появляется в течение 2 месяцев после первого болевого приступа;
- прогрессирующую – боль возникает при меньших физических усилиях, в покое, длится дольше, эффективность принимаемых препаратов снижается;
- раннюю постинфарктную или послеоперационную стенокардию — симптомы возобновляются после перенесенного инфаркта или операции по устранению ИБС.
Причины возникновения стенокардии
Основная причина появления заболевания – атеросклероз коронарных артерий, в англоязычной литературе болезнь чаще называют коронарной болезнью сердца. Холестерин накапливается на стенках сосудов, вызывает образование бугорков, атеросклеротических бляшек. Бляшки сужают просвет артерии, уменьшая количество поступающей крови ниже участка сужения. Но так как в состоянии покоя потребность в кислороде минимальна, кровоток к сердечной мышце достаточен. При физических нагрузках или психоэмоциональном перенапряжении сердцу требуется гораздо больше кислорода, но имеющееся сужение препятствует усилению кровотока, возникает недостаток кровоснабжения участка сердца, возникает кислородное голодание, или ишемия. Когда же боль у человека со стенокардией напряжения вдруг появляется в покое, то, как правило, это означает резкое измерение кровообращения в коронарных артериях, присоединение спазма или тромбоза. Это состояние называют нестабильной стенокардией.
Развитию стенокардии способствует неправильный образ жизни:
- Артериальная гипертония
- Сахарный диабет
- Хроническая болезнь почек
- Курение, употребление алкоголя, переедание
- Неправильное питание (употребление жирной, калорийной, высокоуглеводной пищи)
- Малоподвижный или сидячий образ жизни
- Хронический стресс, депрессия;
- Невнимательное отношение к своему здоровью, игнорирование медицинских осмотров.
Симптомы стенокардии
Описывая свои ощущения, пациенты обычно жалуются на:
- давящую боль за грудиной, в левой половине грудной клетки;
- жжении в груди, как при изжоге;
- боль, которая может отдавать в правую или левую руку, шею, нижнюю челюсть;
- нехватку воздуха, одышку.
Провоцировать недомогания могут не только физическая нагрузка или эмоциональное перенапряжение, но и переедание, резкое снижение температуры окружающей среды, повышение артериального давления и т.д. Длительность приступа — от 2-х до 15 минут. Боль может быть терпимой, либо ярко выраженной, но часто сопровождается страхом.
При первых признаках или симптомах заболевания важно сразу же обратиться к врачу. Кардиологический центр ФНКЦ ФМБА предлагает пациентам профессиональную консультацию и программы обследования.
Диагностика
Диагноз стенокардии ставится на основе клинических признаков заболевания, то есть на характерных жалобах пациента. Однако для уточнения причины, степени, стадии, функционального класса заболевания необходимо провести некоторые инструментальные обследования:
- ЭКГ
- Нагрузочную (провокационную) пробу с физической нагрузкой;
- ЭХО-КГ;
- Коронароангиографию (инвазивную или мультиспиральную компьютерную томографию);
- Лабораторные анализы.
Профилактика стенокардии
Стенокардия — хроническое заболевание сердца, которое снижает работоспособность и качество жизни, может перерасти в инфаркт миокарда. Профилактика направлена на лечение и контроль за течением заболевания, предупреждение развития ИБС. Поэтому важно придерживаться рекомендаций лечащего врача и выполнять все его предписания.
К дополнительным профилактическим мерам относят:
- контроль веса и его снижение, при необходимости;
- контроль артериального давления;
- изменение образа жизни: отказ от курения и употребления спиртосодержащих напитков;
- диета – отказаться от соленого, жирного, острого, копчёного;
- стабилизация психоэмоционального состояния;
- лечение сопутствующих заболеваний – сахарного диабета, ожирения;
- лечебная физкультура.
Чтобы не допустить появления стенокардии, важно периодически наблюдаться у кардиолога. В нашем центре ФНКЦ ФМБА вы можете пройти комплексное исследование сердца, чтобы своевременно принять меры по профилактике или лечению заболевания.
Как лечить стенокардию
В кардиологическом центре ФНКЦ ФМБА успешно применяют передовые методы лечения стенокардии:
-
Оптимальное медикаментозное лечение. Может проводиться амбулаторно либо стационарно в отделении кардиологии. Лечение подразумевает прием медикаментозных препаратов –В-адреноблокаторов, антиагрегантов, статинов, нитратов и пр.;
- Аортокоронарное шунтирование – операция, позволяющая обойти место поражения (сужения) сосуда с помощью шунтов (сосудистых протезов), создавая параллельный канал для тока крови к миокарду;
- Стентирование коронарных артерий – малотравматичный способ лечения, при котором через миниатюрный катетер к суженному участку коронарной артерии подводится стент (распорка), насаженный на баллон. Баллон раздувают жидкостью, стент расправляется, отдавливая бляшку, сужающую просвет артерии, баллон быстро сдувается и удаляется. Стент как распорка остается в просвете артерии, предотвращаю повторное сужение и обеспечивая нормальный кровоток.
В нашей клинике проводятся уникальные операции с минимальной инвазией, а также качественная диагностика различных заболеваний сердца. Специалисты кардиологического центра ФНКЦ ФМБА успешно применяют в своей работе передовые европейские методы лечения. Постоянно повышают квалификацию и обмениваются опытом на международных конференциях.
Стенокардия
Стенокардия – заболевание, обусловленное несоответствием между потребностью миокарда в кислороде и его доставкой, приводящее к нарушениям функций сердца.
Ведущая причина развития в 95–98% всех случаев – атеросклероз . Реже она возникает в результате спазма сосудов.
Возраст старше 65 лет;
мужской пол (в молодом и среднем возрасте мужчины страдают ИБС чаще, с возрастом заболеваемость становится одинаковой),
Случаи заболевания в семье;
Липидный профиль: высокая концентрация холестерина и липопротеидов низкой плотности;
Малоподвижный образ жизни;
Ожирение — индекс массы тела больше 25 кг/м2. Наиболее опасным является абдоминальный тип ожирения. О нем может свидетельствовать окружность талии > 88 см у женщин и > 102 см у мужчин.;
повышенная частота сердечных сокращений;
нарушения в системе свертываемости крови, например повышенное тромбообразование;
В настоящий момент разделяют 3 вида стенокардии:
вазоспастическая (вариантная, Принцметалла);
безболевая ишемия миокарда.
Стабильная стенокардия
Чаще у больных обнаруживаетсям стабильная стенокардия, которая возникает в ответ на физическую или эмоциональную нагрузку и может провоцироваться другими состояниями, сопровождающимися учащенным сердцебиением и повышением артериального давления.
Приступ воспринимается не как явная боль, а как трудновыразимый дискомфорт, который может быть охарактеризован как тяжесть, сжатие, стеснение, сдавление или тупая боль.
Загрудинная локализация болевых ощущений с иррадиацией в левое плечо и руку наиболее типична. В большинстве случаев боль начинается внутри грудной клетки за грудиной и отсюда распространяется во все стороны. Боль чаще начинается за верхней частью грудины, чем за нижней ее частью. Реже она начинается слева около грудины, в подложечной области, в области левой лопатки или левого плеча.
Хорошо известна иррадиация болей в левые лопатку, шею, лицо, челюсть, зубы, а также в правое плечо и правую лопатку. Описаны редкие случаи отдавания болей в левую половину поясницы и левую часть живота, в нижние конечности.
Интенсивность и длительность болей заметно варьируют у разных больных. Они не находятся в строгой зависимости от числа пораженных артерий сердца и от степени их поражения. Однако у одного и того же больного при стабильном течении заболевания приступы стенокардии вполне сравнимы друг с другом, при отсутствии прогрессирования заболевания.
Продолжительность приступа при стенокардии почти всегда больше одной минуты и обычно меньше 15 минут. Чаще приступ стенокардии продолжается 2–5 минут. Приступ будет короче и менее интенсивным, если больной сразу же прекратит нагрузку и примет нитроглицерин. Таким образом, если приступ стенокардии вызван физическим напряжением, его продолжительность и интенсивность в известной мере зависят от поведения больного. Если приступ стенокардии возник в ответ на эмоциональное напряжение, когда больной не в состоянии контролировать ситуацию, приступ может быть затяжным и более интенсивным, чем в ответ на физическую нагрузку.
Болевой приступ продолжительностью более 15 минут требует вмешательства врача.
Боли при стенокардии нарастают постепенно в виде следующих друг за другом все усиливающихся приступов жжения и сжатия. Достигнув своей кульминации, которая всегда примерно одинакова по интенсивности для данного больного, боли быстро исчезают. Длительность периода нарастания болей всегда значительно превышает длительность периода их исчезновения.
Боли, длительность которых исчисляется секундами (менее одной минуты), как правило, имеют внесердечное происхождение. В большинстве случаев затяжные многочасовые приступы болей, если не развился инфаркт миокарда, не связаны с поражением крупных коронарных артерий и имеют другое происхождение.
Важнейший признак стенокардии – появление загрудинного дискомфорта в момент физической нагрузки и прекращение болей через 1–2 минуты после уменьшения нагрузки.
Если нагрузка (быстрая ходьба, подъем по лестнице) не вызывает загрудинного дискомфорта, то с большой вероятностью можно предполагать, что у больного нет значительного поражения крупных венечных артерий сердца.
Боль, которая регулярно появляется после нагрузки или после тяжелого дня, отмеченного физическим и эмоциональным напряжением, почти никогда не связана с ишемией сердца. Для стенокардии характерно провоцирование приступа на морозе или на холодном ветру, что особенно часто наблюдается утром при выходе из дома.
Стенокардия может прогрессировать. Толерантность (переносимость) к физическим нагрузкам может снижаться со временем. Это зависит от многих факторов, но в первую очередь от приверженности пациента лечению.
Стабильную стенокардию разделяют на 4 функциональных класса согласно толерантности к физической нагрузке:
“Обычная повседневная физическая активность” не вызывает приступов стенокардии и лишь при выраженной нагрузке появляются описанные ранее симптомы.
“Небольшое ограничение физической активности”. приступы возникают при быстрой ходьбе, подъеме по лестнице, переедании, на холоде или в ветренную погоду.
“Значительное ограничение физической активности” характерные боли возникают при ходьбе на расстояние 1-2 кварталов по ровной местности или при подъеме по лестнице в обычном темпе через 1 пролет .
“Невозможность выполнения какой-либо физической нагрузки без появления симптомов” или стенокардия может возникнуть в покое.
Если больной избегает воздействия факторов, провоцирующих боль, то приступы стенокардии возникают реже.
Иногда наблюдается учащение дыхания, бледность кожных покровов, сухость во рту, повышение артериального давления, учащенное сердцебиение, позывы на мочеиспускание.
Вазоспастическая стенокардия
У ряда больных может быть выявлена особая форма стенокардии (вазоспастическая или вариантная стенокардия, стенокардия типа Принцметала). Названа по имени врача, одним из первых описавшего ее как самостоятельную форму стенокардии в 1959 году. Она возникает в результате выраженного спазма сосуда.
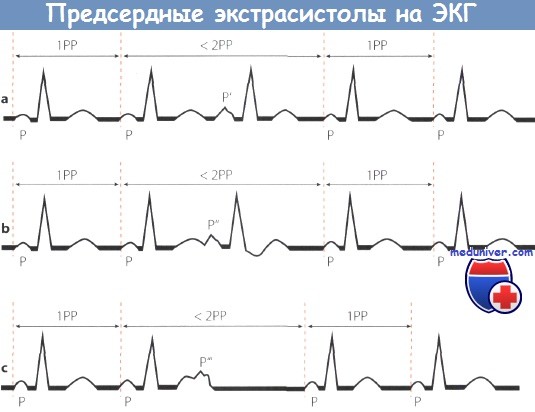
Для особой формы стенокардии (типа Принцметала) характерны приступы болей, возникающих в покое, которые сопровождаются непостоянными признаками повреждения отделов миокарда по ЭКГ.
Безболевая форма ишемии миокарда
В большинстве случаев ишемия миокарда проходит бессимптомно. Довольно часто выявляются случаи, когда инфаркт ставят “задним числом”, то есть при плановой электрокардиографии на пленке выявляются очаги некроза, а при дальнейшем общении с лечащим врачом выясняется, что человек даже не чувствовал никаких симптомов, которые хоть как-то могли бы указать на произошедшее.
Безболевая форма ишемии миокарда может быть обнаружена с помощью методов диагностики, которые оценивают работу сердца в покое, во время нагрузки и после нее.
Для выявления стенокардии важное значение имеют жалобы пациента, так как чаще всего она проявляется типичными симптомами. Несмотря на это. врачам необходимо удостовериться в своих подозрениях и провести дифференциальную диагностику с целым списком заболеваний, которые могут иметь похожие проявления (заболевания легочной, пищеварительной, нервной системы, психические, эндокринные болезни и другие). Для этого используются лабораторные методы исследования:
общий анализ крови (возможен лейкоцитоз; снижение гемоглобина при некоронарных причинах симптомов).
биохимический анализ крови (повышенный ХС и ЛПНП, пониженный уровень ЛПВП, увеличение показателей глюкозы),
маркеры повреждения миокарда (тропонины) при измененном характере приступов (подозрение на инфаркт),
анализ на гормоны щитовидной железы.
К инструментальным методом исследования относятся:
коронарография (рентгенологическое исследование сосудов с помощью контрастного вещества, часто сочетается с хирургическим методом лечения ИБС — стентированием)
внутрисосудистое ультразвуковое исследование (визуализация атеросклеротических бляшек в коронарных сосудах, используется крайне редко ввиду малой доступности техники),
чреспищеводная электростимуляция (для диагностики скрытой коронарной недостаточности при невозможности использования неинвазивных методов обследования).
Эти процедуры проводятся только в стационаре.
ЭКГ (изменения ишемического характера);
суточное мониторирование по Холтеру;
ЭКГ с физической нагрузкой (велоэргометрия или тредмил-тест на беговой дорожке);
ЭХО-КГ (эхокардиография) в покое
ЭХО-КГ с фармакологической или физической нагрузкой
радионуклидные методы (вещество распределяется в ткани миокарда и четко визуализирует участки с недостаточным поступлением крови)
Стенокардия
Стенокардия — это форма ишемической болезни сердца. Она встречается у половины пациентов, которым поставлен диагноз ИБС. Во время приступа человек испытывает удушье и сильную давящую боль в левой стороне груди. Такое состояние является следствием внезапного недостатка поступления крови в одну из важнейших мышц сердца — миокард.
Миокард отвечает за перекачивание крови и цикличность сокращения сердца. Как только в его работе возникают сбои, пульс может замедляться или угрожающе нарастать. Такое состояние может стать предвестником смертельно опасных недугов: сердечной недостаточности и инфаркта миокарда.
При стенокардии коронарное кровообращение восстанавливается самостоятельно. А в случае инфаркта кислородное голодание превышает порог, допустимый для сердечной мышцы и в ней происходят необратимые изменения
Стенокардия может возникать при физических нагрузках, сильном волнении, а на некоторых стадиях развития заболевания — в состоянии покоя и даже во время сна.
В молодом и среднем возрасте от стенокардии чаще страдают мужчины. Однако после 50-ти число женщин и мужчин, страдающих заболеваниями сердца, приблизительно одинаково.
Причины стенокардии
Главные причины возникновения стенокардии — сужение просвета коронарных сосудов. Такое состояние вызывает атеросклероз. Особенно тяжело приступы стенокардии происходят у людей, у которых поражено много артерий и участки стеноза протяженны.
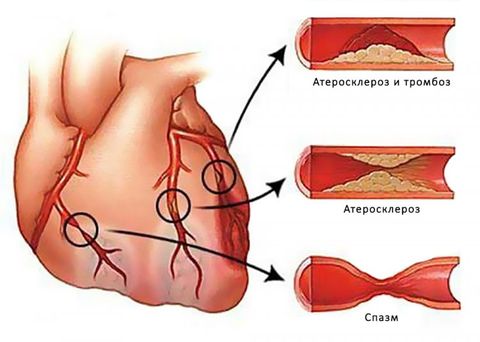
Достаточно тяжело проходит лечение пациентов со смешанными причинами стенокардии. Например, когда к поражению атеросклерозом присоединятся спазм коронарных артерий и образование тромбов.
Основные причины возникновения стенокардии:
- сужение сосудов и мелких артерий в результате ангиоспазма. При этом патологию не сопровождает атеросклерозирование артерий;
- некоторые заболевания желудочно-кишечного тракта: диафрагмальная грыжа, язвенная болезнь пищевода, двенадцатиперстной кишки, желудка и желчекаменная болезнь;
- ряд инфекционных и аллергических патологий;
- поражения кровеносных сосудов сифилисом или ревматоидными заболеваниями. Это может быть аортит, периартериит, васкулит, эндартериит.
Факторы риска
Как бы ни хотелось избежать стенокардии, важно понимать — не все факторы риска можно скорректировать. К сожалению, шансы заболеть передаются по наследству. Приступы стенокардии почти неизбежно проявляются у пожилых людей.
Однако, есть немало факторов риска, с которыми можно и нужно бороться. Из жизни человека, склонного к заболеваниям сердца, достаточно исключить всего несколько опасных привычек — и свое разрушительное действие прекратит целый ряд факторов-провокаторов. Например, если человек изменит свои пищевые пристрастия, отдав предпочтение легкой, питательной, правильно приготовленной пище, его вес придет в норму. Снизится холестерин и артериальное давление. А значит, станет меньше факторов риска, из-за которых сердцу тяжелее справляться со своими задачами.
Среди факторов риска, которые можно устранить:
- повышенное содержание холестерина и других липидных фракций в крови. Это провоцирует отложение холестерина в артериях и еще большее сужение коронарного просвета, образование тромбов;
- избыточная масса тела;
- малоподвижный образ жизни;
- курение. Никотин вызывает кислородное голодание и искусственное сужение артерий. У курильщиков повышается артериальное давление и стенокардия наступает раньше, чем у тех, кто не имеет вредных привычек.
- высокие психоэмоциональные нагрузки и стресс. При этом происходит ангиоспазм и резкое повышение давления. Следствием может стать не только приступ стенокардии, но и инфаркт.
- прием женщинами гормональных контрацептивов.
Гораздо сложнее справиться с болезнью, если у вас наблюдаются следующие патологии:
- повышенное давление. Оно вызывает напряжение мышцы миокарда;
- общая слабость, интоксикация. Ослабленный организм плохо справляется с поставкой кислорода в сердечную мышцу, поэтому анемия часто влечет приступы учащенного сердцебиения;
- сахарный диабет;
- повышенная вязкость крови. Это приводит к возникновению тромбов, еще большему сужению просвета сосудов и слабости миокарда;
- дисфункция эндотелия;
- ранняя менопауза.
Особенно опасен метаболический синдром, когда у пациента присутствует сразу несколько факторов риска: лишний вес, высокое артериальное давление, повышенное содержание холестерина в крови.
Классификация заболевания
На основании особенностей клинической картины, причин возникновения приступа и степени опасности для пациента выделяют три основных типа стенокардии:
- Стабильная стенокардия. Это стенокардия напряжения, она появляется при физической нагрузке, занятиях спортом, излишне обильной еде, стрессе, при обострении хронических заболеваний.
Все перечисленные состояния вызывают сужение коронарных сосудов и провоцируют появление болевого синдрома. Приступ проходит в состоянии покоя, после того, как пациент принял нитроглицерин.
Как правило, болезнь протекает без видимых ухудшений на протяжении нескольких лет. Стабильная стенокардия в зависимости от уровня переносимости физической и эмоциональной нагрузки делится на латентную, легкую, среднюю и тяжелую. В своем худшем варианте приступ может развиться при неторопливой прогулке на расстояние более 100 м.
- Нестабильная стенокардия. С течением времени приступы становятся все тяжелее и продолжительнее, присоединяются дополнительные симптомы.
При нестабильной стенокардии боль за грудиной возникает даже без физических нагрузок и во время отдыха. В случае, если приступы происходят не чаще 1 раза в месяц, стенокардия представляет низкую степень опасности, если каждые 2 суток — среднюю степень опасности. Когда боль атакует чаще — это острая стенокардия покоя. Нестабильная стенокардия — это предвестник сердечного приступа или возможного инфаркта.
При нестабильной стенокардии пациент должен пройти обследование и лечение в условиях стационара.
- Вазоспастическая стенокардия. Случается в случае местного спазма коронарной артерии, при этом такое состояние не связано с атеросклерозом. Боль во время приступа сильная и продолжительная, приступ происходит вне зависимости от физической нагрузки, нередко — в постели. Вазоспастическая стенокардия может не сопровождаться болью, а только чувством сдавливания в груди.
Симптомы стенокардии
Пациент испытывает боли за грудиной или немного левее, в области сердца. Ощущения могут «отдавать» в левую часть тела — плечо, руку, челюсть, под лопатку. При нетипичном течении человек может почувствовать боль справа, в любой части туловища или в ноге.
Пациенты описывают боль по-разному, как сверлящую, сжимающую, давящую разной интенсивности. Иногда страдающие стенокардией люди испытывают ярко выраженный страх смерти.
Кроме того стенокардия имеет такие симптомы:
- нехватка воздуха;
- бледность кожи;
- вынужденное положение тела;
- руки человека холодеют и немеют;
- пульс учащается, потом становится редким;
- повышается артериальное давление.
Диагностика

Диагноз устанавливает врач на основании опроса пациента с учетом характера боли, ее расположения, длительности приступов. Обязательно будет принято во внимание снимается ли приступ приемом нитроглицерина.
При клиническом осмотре врач оценивает состояние кожи — есть ли признаки нарушения обмена веществ и атеросклероза. Для оценки состояния сердечно-сосудистой и дыхательной систем доктор измерит артериальное давление, проведет простукивание грудной клетки, прослушает тоны сердца и измерит пульс.
Аускультация тонов сердца — это прослушивание его работы при помощи стетофонендоскопа. В этом случае врач определит наличие шумов, характер биения сердца, сердечный ритм.
Пациенту необходимо сдать анализы на содержание:
- холестерина;
- АСТ и АЛТ;
- липопротеидов низкой и высокой плотности;
- креатинкиназы;
- глюкозы;
- электролитов;
- кардиальных тропонинов и маркеров, которые указывают на повреждения миокарда.
Для диагностики риска возникновения тромботических осложнений обязательно проводится коагулограмма.
- ЭКГ, особенно холтеровское мониторирование.
- Функциональные нагрузочные пробы (велгоэргометрия).
- Сцинтиграфия — поможет выявить пострадавшие от ишемии участки после специального введения изотопов таллия.
- Эхокардиография позволяет понять, в каком состоянии находятся сердечная мышца, сосуды, достаточно ли сердце наполнено кровью, есть ли утолщение миокарда.
- Коронарография — врач оценит, есть ли пораженные ли атеросклерозом сосуды сердца и насколько сужен просвет артерий. Для этого пациенту вводят рентгеноконтрастный препарат и оценивают состояние при помощи рентгеновских снимков.
Лечение стенокардии
Что надо делать во время приступа стенокардии? Первая помощь при приступе стенокардии — прием таблетки или спрея нитроглицерина. Если через 2 минуты боль не проходит, препарат можно использовать повторно.
При лечении стенокардии врач назначит антиишемические препараты — они регулируют потребность сердечной мышцы в кислороде. А также бета-блокаторы и антагонисты кальция. Для поддержания кровеносной системы врач порекомендует прием антисклеротических средств и антиоксидантов.
В сложных случаях назначают шунтирование и ангиопластику.
Прогноз и профилактика
Полностью вылечиться от стенокардии невозможно. Однако соблюдение рекомендаций врача, здоровый образ жизни, правильная лекарственная терапия задержат прогрессирование болезни. Врач может держать развитие стенокардии под контролем, но для этого пациент должен стать его союзником.
Лучшая профилактика развития болезни — исключить или свести к минимуму факторы риска. Прежде всего это контроль за психоэмоциональным состоянием, разумные физические нагрузки и борьба с лишним весом. Следует наблюдаться у врача и при малейшем ухудшении здоровья проходить диагностику.
Стенокардия
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Стенокардия: причины появления, симптомы, диагностика и способы лечения.
Определение
Стенокардия – клинический синдром, проявляющийся чувством стеснения или сжимающей давящей болью в грудной клетке, которая локализуется чаще всего за грудиной и может иррадиировать («отдавать») в левую руку, шею, нижнюю челюсть, в подложечную область (эпигастрий).
Боль возникает при физической нагрузке или воздействии других факторов, повышающих потребность сердца в кислороде, и длится от 1 до 15 минут. Проходит в покое (при прекращении нагрузки) или через 1–3 минуты после приема нитроглицерина.
Причины появления стенокардии
В основе развития стенокардии лежат три механизма:
- атеросклеротическое поражение коронарных артерий;
- преходящее сосудистое тромбообразование;
- снижение коронарного кровотока из-за спазма или повышения тонуса коронарных артерий.
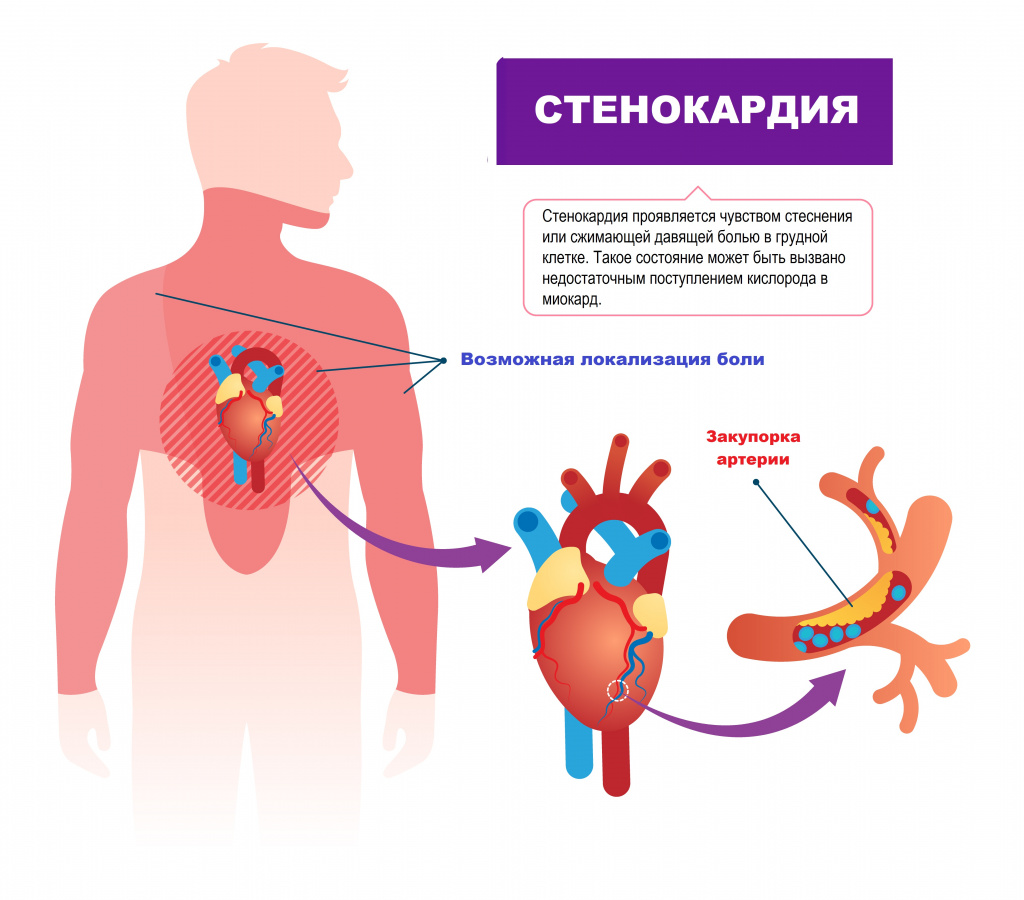
Тяжесть стенокардии зависит от степени стеноза коронарных артерий, его локализации и протяженности, количества и числа пораженных артерий. Атеросклеротическая бляшка может перекрывать сосуд полностью или частично. При повышении артериального давления поврежденный атеросклеротическим процессом внутренний слой коронарных артерий (эндотелий) может легко повреждаться, кровь проникает внутрь бляшки, активируется процесс свертывания крови и формируется тромб, который может частично или полностью закупорить сосуд.
Образование тромба, особенно на фоне спазма сосуда, может привести к его полной или частичной закупорке.
При повреждении тканей миокарда высвобождаются медиаторы боли (серотонин, гистамин, брадикинин и др.), которые воздействуют на болевые рецепторы.
Выделяют модифицируемые (те, на которые можно повлиять) и немодифицируемые факторы, которые могут провоцировать развитие стенокардии. К модифицируемым относят дислипопротеидемию (нарушение нормального соотношения липидов крови), артериальную гипертонию, сахарный диабет, курение, низкую физическую активность, ожирение, стресс. Немодифицируемые факторы — мужской пол, возраст, отягощенный семейный анамнез по сердечно-сосудистым заболеваниям (инфаркт миокарда или ишемический инсульт у ближайших родственников — до 65 лет (у женщин) и до 55 лет (у мужчин)).
Классификация заболевания
Наибольшее распространение получила классификация стенокардии, разработанная на основе рекомендаций экспертов ВОЗ:
- Стабильная стенокардия напряжения (с указанием функционального класса от I до IV).
-
I класс – больной хорошо переносит физические нагрузки, приступы стенокардии возникают только при нагрузках высокой интенсивности;
II класс – небольшое ограничение обычной физической активности, приступы стенокардии возникают при ходьбе по ровному месту на расстояние более 500 м, при подъеме более чем на один этаж;
III класс – выраженное ограничение обычной физической нагрузки, приступы возникают при ходьбе в нормальном темпе по ровному месту на расстояние 100-150 м, при подъеме на один этаж;
IV класс — стенокардия возникает при небольшой физической нагрузке, ходьбе по ровному месту на расстояние менее 100 м.
- Нестабильная стенокардия:
- впервые возникшая стенокардия (давность < 1 месяца с момента появления приступов);
- прогрессирующая стенокардия (нарастание приступов по частоте, длительности, интенсивности с расширением локализации и иррадиации);
- ранняя постинфарктная (в течение 2 недель после перенесенного острого инфаркта миокарда) или постоперационная стенокардия.
- Спонтанная (вазоспастическая, вариантная, Принцметала) стенокардия.
- стенокардия напряжения стабильная (с указанием функционального класса);
- стенокардия вазоспастическая;
- стенокардия микрососудистая.
Чаще всего боль локализуется за грудиной или по левому краю грудины. Может иррадиировать в шею, нижнюю челюсть, зубы, межлопаточное пространство, реже – в локтевые или лучезапястные суставы, сосцевидные отростки.
Возникает боль на пике физической или эмоциональной нагрузки. Стрессовые ситуации за счет повышения активности симпатоадреналовой системы приводят к увеличению частоты сердечных сокращений, повышению артериального давления и сократимости миокарда, а значит, повышается потребность миокарда в кислороде. После приема нитроглицерина или прекращения нагрузки боль купируется, причем болевой приступ быстрее купируется в положении сидя или стоя.
При прогрессировании стенокардии наступает такой момент, когда приступы возникают даже при минимальной нагрузке, а затем и в условиях физического покоя.
Стенокардия покоя присоединяется к стенокардии напряжения и сочетается с ней. В таких случаях приступы возникают во время повышенного потребления кислорода сердечной мышцей, например, во время быстрой фазы сна, когда сокращения сердце начинает биться чаще.
У некоторых пациентов приступ стенокардии может возникнуть в горизонтальном положении из-за увеличенного притока крови к сердцу.

Вазоспастическая стенокардия развивается вне связи с физической и эмоциональной нагрузкой, вызвана спазмом коронарных артерий, обычно встречается в более молодом возрасте, чем стенокардия напряжения на фоне атеросклероза коронарных артерий. У пациентов с вазоспастической стенокардией не удается выявить многие типичные факторы риска атеросклероза. Заболевание может сопровождаться угрожающими нарушениями ритма сердца, приводить к развитию инфаркта миокарда и/или внезапной смерти.
Особенностью вазоспастической стенокардии является очень сильные приступы, обычно локализующиеся в типичном месте. Они случаются ночью или рано утром, а также под воздействием холода на открытые участки тела.
Для микрососудистой стенокардии характерны приступы, возникающие через некоторое время после физической нагрузки, при эмоциональном напряжении и в покое, — они плохо купируются нитроглицерином. Причиной микрососудистой стенокардии считается дисфункция мелких коронарных артерий (100—200 мкм в диаметре) в преартериолярном сегменте коронарного русла. Более чем в 70% случаев микрососудистая стенокардия сосуществует с классической стенокардией у больных с атеросклеротическими стенозами.
Диагностика стенокардии
Диагноз «стенокардия» устанавливается на основании совокупности жалоб (боль, характерная для стенокардии) и полученных от пациента сведений о течении заболевания.
У всех больных с подозрением на ишемическую болезнь сердца уточняются следующие вопросы:
- курение в настоящее время или в прошлом;
- наличие сердечно-сосудистых заболеваний и/или случаев смерти от сердечно-сосудистых заболеваний у ближайших родственников пациента (отца, матери, родных братьев и сестер);
- предыдущие случаи обращения за медицинской помощью и наличие ранее зарегистрированных электрокардиограмм, исследований и заключений;
- наличие сопутствующих заболеваний с целью оценки дополнительных рисков;
- принимаемые в настоящее время лекарственные препараты.
Всем пациентам с подозрением на стенокардию рекомендуют исследование липидного профиля для выявления дислипопротеидемии:
Синонимы: Липиды крови; нейтральные жиры; ТГ. Triglycerides; Trig; TG. Краткая характеристика определяемого вещества Триглицериды Триглицериды (ТГ) – источник получен.
Стенокардия

Понятие «стенокардия» объединяет различные виды болевых симптомов в области сердца, возникающих преимущественно во время интенсивной физической нагрузки. На языке медицины это признак ишемии миокарда, который дает о себе знать приступами на 15-20 минут и приходит при приеме нитроглицерина. Симптомы могут давать о себе знать одновременно или единичными проявлениями, это затрудняет первичную диагностику. При появлении первых настораживающих признаков важно немедленно обратиться за медицинской помощью, т.к. стенокардия является верным предвестником инфаркта миокарда и указывает на серьезные нарушения в работе сердечной мышцы.
Классификация и симптомы стенокардии
В зависимости от симптоматической картины выделяют:
- стабильный тип заболевания, протекающий в неизменной форме и требующий самого серьезного лечения;
- нестабильная стенокардия – наиболее опасная, носящая первичный характер или каждый раз дающая о себе знать новыми симптомами;
- стенокардия напряжения выступает неизменным признаком возрастания физической активности;
- стенокардия покоя не имеет четких причин и может проявляться даже во сне, сопровождается чувством паники, удушьем, набором вегетативных расстройств.
Отличить стенокардию напряжения от других заболеваний сердечной мышцы позволяют характерные признаки:
- давящая жгучая боль;
- отдача под левую лопатку, в шею или руку;
- заметные колебания пульса и давления.
Любые признаки стенокардии должны стать поводом для обращения к профильному врачу для уточнения диагноза и назначения соответствующего лечения.
Точно диагностировать заболевание может только врач. Не откладывайте консультацию — позвоните по телефону +7 (495) 775-73-60
Причины стенокардии
Многолетнее изучение стенокардии позволяет точно назвать физиологический механизм развития заболевания. Вследствие нарушения питания и обмена веществ просвет артерий постепенно сужается за счет атеросклеротических бляшек. Ухудшение кровотока вызывает кислородное голодание клеток сердечной мышцы, что становится причиной явных и достаточно сильных болевых ощущений. Одновременно может возникать спазм сосудов, вызванный нервным перенапряжением или переохлаждением организма.
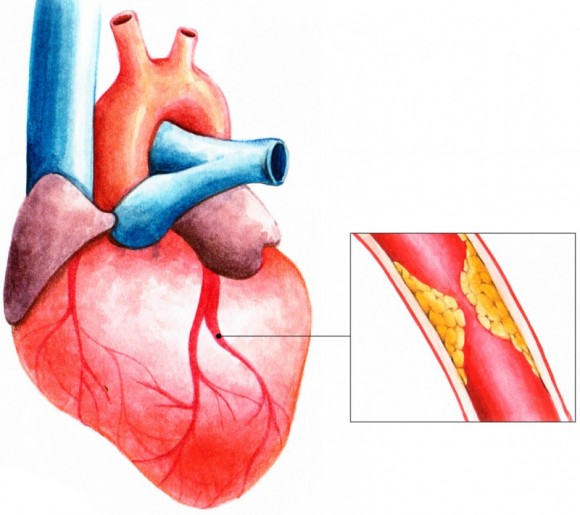
Появление и накопление на стенках сосудов атеросклеротических бляшек часто спровоцировано:
- симптомами артериальной гипертензии;
- курением;
- ожирением;
- симптомами сахарного диабета;
- гиподинамией, малоподвижным образом жизни;
- неудовлетворительным качеством питания.
Процесс уменьшения просвета артерии происходит постепенно. При его сужении на 50% и более кровоток заметно ухудшается, что приводит к нарушениям в работе сердечной мышцы. Физическая активность и психоэмоциональное напряжение способствуют усугублению ситуации, заставляя сердце работать в интенсивном режиме на фоне кислородного голодания. Недостаток кислорода становится причиной нарушения питания мышечной ткани, что вызывает характерный болевой синдром с признаками удушья и давления в области сердца.
Факторы риска, запускающие процесс сужения сосудов из-за образования склеротических бляшек
При постановке первичного диагноза специалист обязательно принимает во внимание возможное действие одного или нескольких следующих факторов:
- гиперлипидемия – нарушения обмена холестерина с одновременным снижением липопротеидов высокой плотности;
- ожирение, вызванное преобладанием в рационе животных жиров и калорийных блюд на фоне недостатка злаковых, овощей, фруктов и бобовых;
- гиподинамия – недостаток движения, запускающий развитие ожирения на фоне накопления холестерина;
- артериальная гипертензия – спутник ишемической болезни сердца вследствие кислородной недостаточности;
- анемия – снижение уровня гемоглобина на фоне общей слабости организма;
- сахарный диабет второго типа, который считается одним из наиболее опасных факторов риска;
- табачная зависимость – способствует уменьшению объема кислорода в крови, повышает давление и способствует спазмированию артерий, суженных из-за накопления атеросклеротических бляшек.
Достаточно действия хотя бы двух факторов, чтобы стенокардия приобрела серьезный характер и потребовала немедленного вмешательства специалиста.
Методы диагностики стенокардии
Поставить пациенту точный диагноз помогают лабораторные и инструментальные методы обследования. Анализ крови позволяет определить:
- уровень общего холестерина и так называемых липидных фракций;
- показатели свертываемости крови;
- уровень глюкозы;
- маркеры системного воспаления;
- наличие в составе крови прочих веществ, влияющих на обмен холестерина и уровень насыщенности крови кислородом.
В числе инструментальных методов диагностики особое значение имеют:
- ЭКГ на пике приступа стенокардии;
- суточный ЭКГ мониторинг, позволяющий выявить отклонения в работе сердца в различных внешних условиях;
- ЭхоКГ – выявляет ишемические изменения и нарушения в процессе сокращения сердечной мышцы;
- велоэргометрия – выявляет предельный уровень нагрузки для пациента без риска появления симптомов стенокардии;
- стресс-эхогокардиография с применением ультразвуковых волн;
- компьютерная томография структуры сердца;
- коронарография – рентгенография с введением контрастного вещества.
На основании полученных результатов разрабатывается лечебный курс и принимается решение об оперативном вмешательстве.
Лечение стенокардии
Поскольку стенография развивается на фоне ишемической болезни сердца, важно устранить первопричину заболевания, чтобы затем справиться с сопутствующими признаками. Одновременно принимаются меры по снятию болевого синдрома и предупреждение новых приступов.
Первой помощью при стенокардии является прием нитроглицерина, снижающего боль. Постоянный лечебный курс делает акцент на приеме антиишемических препаратов, благодаря которым сердце продолжает стабильно работать в условиях нехватки кислорода. Расширить просвет кровеносных сосудов позволяет стентирование и аортокоронарное шунтирование, возвращающее артериям проводящую способность. Прочие клинические рекомендации при стенокардии подбираются с учетом состояния пациента, его возраста и степени выраженности сердечной патологии.
Прогноз лечения
Отсутствие своевременной помощи при появлении стабильных признаков стенокардии может стать причиной обширного инфаркта миокарда с высоким риском летального исхода. Напротив, своевременное лечение позволяет контролировать возникновение новых приступов, снизить их частоту и обеспечить пациенту полноценную здоровую жизнь.
Профилактика стенокардии
Снизить риск развития заболевания позволяет контроль веса и артериального давления, здоровый образ жизни, отказ от курения, полноценная физическая активность, сохранение стабильного психоэмоционального состояния, лечение сахарного диабета.
Лечение стенокардии в АО «Медицина» (клиника академика Ротйберга)
Лучшие кардиологи АО «Медицина» (клиника академика Ройтберга) в ЦАО Москвы готовы провести осмотр и назначить полный комплекс обследований для постановки точного диагноза. Быстро пройти все исследования можно в диагностическом отделении клиники, что сэкономит время и позволит получить достоверные результаты. Уточнить время приема специалистов и записаться на обследования вы можете по телефону +7 (495) 775-73-60.
Частые вопросы
Чем опасна стенокардия?
В случае пренебрежительного отношения пациента к своему здоровью и отказа от медицинской помощи частота приступов может нарастать, а болевые ощущения усиливаться. Дальнейшее уменьшение просвета может стать причиной острого кислородного голодания и развития инфаркта миокарда с неблагоприятным прогнозом.
Как снять приступ стенокардии в домашних условиях?
При появлении первых болевых ощущений следует немедленно прекратить работу или движение, принять сидячее или лежачее положение, положить под язык таблетку нитргоглицерина, который всегда должен быть под рукой. При потемнении в глазах и ухудшении восприятия стоит попросить окружающих о помощи. Важно постараться зафиксировать состояние, предшествующее приступу, и длительность последнего, чтобы сообщить о нем лечащему врачу.
Как определить стенокардию?
В числе характерных признаков стенокардии – сильная давящая боль в области сердца с отдачей в периферические части тела, ощутимые колебания пульса и давления. Приступ наступает при резкой физической или психоэмоциональной нагрузке и сходит на нет в течение 15-20 минут. Провести дифференцированную диагностику и точно назвать причину заболевания сможет только лечащий врач.
Стенокардия покоя
Стенокардия покоя – приступы внезапной загрудинной боли, возникающие в отсутствие очевидных провоцирующих факторов. Приступ стенокардии развивается в условиях физического покоя, характеризуется длительностью и значительной выраженностью ангинозных болей, удушьем, вегетативными реакциями, страхом смерти. Диагностика стенокардии покоя включает лабораторное обследование, ЭКГ, УЗИ сердца, коронарографию, ПЭТ сердца. Неотложная помощь при стенокардии покоя заключается в сублингвальном приеме нитроглицерина; в дальнейшем пациенту назначается плановый прием нитратов, антитромбоцитарных препаратов, бета-адреноблокаторов, статинов, антагонистов кальция, ингибиторов АПФ. По показаниям проводится реваскуляризация миокарда (коронарная ангиопластика, АКШ).
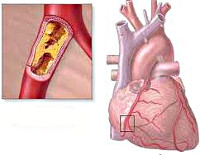
Общие сведения
Стенокардия покоя (декубитальная, постуральная стенокардия) – одна из клинических форм ишемической болезни сердца, характеризующаяся тяжелыми приступами грудной жабы, возникающими в состоянии покоя, вне связи с физическим напряжением. Стенокардия покоя в кардиологии рассматривается как нестабильная стенокардия и развивается у пациентов с IV функциональным классом заболевания. Как отдельные варианты стенокардии покоя выделяются стенокардия Принцметала, обусловленная резким неожиданным спазмом коронарных артерий, и постинфарктная стенокардия, развивающаяся в течение 10-14 дней после перенесенного инфаркта миокарда.
По течению различаю подострую стенокардию покоя (при наличии приступов в течение последнего месяца) и острую стенокардию покоя (при наличии приступов в течение последних 48 часов). Стенокардия покоя прогностически более опасна, чем стенокардия напряжения, и чаще приводит к тяжелому осложнению ИБС – инфаркту миокарда.

Причины
Основной причиной стенокардии покоя служит коронарный атеросклероз. При стенокардии покоя обычно имеет место тяжелое (чаще трехсосудистое) поражение венечных артерий. Морфологическим субстратом динамической коронарной обструкции служит атеросклеротическая бляшка, нередко осложняющаяся тромбозом и артериальным спазмом. Стенокардия покоя присоединяется к стенокардии напряжения по мере прогрессирования сужения просвета коронарных сосудов, утяжеляя течение последней.
Кроме атеросклеротического поражения, возникновению ишемии миокарда могут способствовать другие заболевания, сопровождающиеся увеличением потребности сердечной мышцы в кислороде: артериальная гипертензия, гипертрофическая кардиомиопатия, стеноз устья аорты, коронарит, частичная закупорка коронарных артерий тромбоэмболами или сифилитическими гуммами и др. Поскольку приступы стенокардии покоя в большинстве случаев развиваются во время сна, предполагается, что патогенез заболевания обусловлен повышением тонуса блуждающего нерва.
Развитию стенокардии покоя нередко способствуют состояния, усугубляющие ишемию миокарда (лихорадка, анемии, гипоксия, инфекции, тахиаритмии, сахарный диабет, тиреотоксикоз). В ряду немодифицируемых (неустранимых) факторов риска стенокардии рассматриваются возраст старше 50-55 лет, менопауза у женщин, европеоидная раса, наследственность; к модифицируемым (потенциально устранимым) факторам относятся ожирение, курение, гиподинамия, метаболический синдром, повышенная вязкость крови и др.
Симптомы стенокардии покоя
Приступы ангинозной боли при стенокардии покоя развиваются на фоне полного физического спокойствия, когда человек находится в горизонтальном положении в постели, чаще во время сна или ранние утренние часы. Роль своеобразной нагрузки, вызывающей ишемию миокарда, при стенокардии покоя выполняет увеличение венозного притока к сердцу в положении лежа.
Внезапный приступ стенокардии покоя вынуждает пациента проснуться от резкого удушья или чувства сдавления в груди. Приступы стенокардии покоя возникают в фазу быстрого сна, когда бывают сновидения, поэтому часто пациент сообщает, что во сне ему приходилось быстро бежать или поднимать тяжести. Согласно современным представлениям, фаза быстрого сна представляет эндогенный стресс, сопровождающийся возбуждением вегетативной нервной системы и выбросом катехоламинов.
Приступ стенокардии покоя сопровождается состоянием повышенной тревоги, беспокойством, страхом смерти. Болевой синдром носит резко интенсивный характер; боли локализуются за грудиной, имеют сжимающий, давящий характер, распространяются на челюсть, лопатку, левую руку. Боль заставляет пациента замереть в одном положении, поскольку малейшее движение причиняет нестерпимые страдания. Ангинозный приступ отличается большей длительностью (5-15 минут) и тяжестью, по сравнению со стенокардией напряжения; нередко для его купирования требуется прием 2-3-х таблеток нитроглицерина.
На фоне ангинозного приступа развиваются выраженные вегетативные реакции: тахикардия, подъем АД, учащение дыхания, потливость, резкая бледность или гиперемия кожных покровов, тошнота, головокружение. В большинстве случаев ночным эпизодам стенокардии покоя сопутствует стенокардия напряжения при физической активности в дневное время. Приступ стенокардии покоя, затянувшийся до 20-30 минут, а также усиление или учащение ангинозных болей требует немедленной госпитализации и наблюдения пациента кардиологом.
Диагностика
Пациент со стенокардией покоя нуждается в стационарном обследовании с проведением полного комплекса клинико-лабораторной и инструментальной диагностики. На ЭКГ при стенокардии покоя обычно выявляется подъем или депрессия сегмента ST, свидетельствующие о наличии критического стеноза коронарной артерии, нарушения ритма и проводимости сердца; признаки постинфарктного кардиосклероза (патологический зубец Q и отрицательный зубец T).
Проведение нагрузочных проб (велоэргометрии, тредмил-теста) при стенокардии покоя не всегда информативно – результаты могут оказаться отрицательными. Зачастую признаки ишемии удается выявить только в ходе суточного ЭКГ-мониторирования. Всем пациентам со стенокардией покоя проводится ЭхоКГ, позволяющая оценить сократительную способность миокарда, обнаружить сопутствующую сердечную патологию. Минимальное биохимическое исследование крови включает определение уровня общего холестерина, липопротеидов высокой и низкой плотности, АСТ и АЛТ, триглицеридов, глюкозы; анализ коагулограммы.
Для оценки состояния коронарных артерий и определения лечебной тактики всем пациентам со стенокардией покоя показано выполнение рентгеновской коронарографии или ее современных модификаций (КТ-коронарографии, мультиспиральной КТ- коронарографии). Для выявления участков ишемии и оценки коронарной перфузии проводится ПЭТ сердца (позитронно-эмиссионная томография). От стенокардии покоя следует отличать боли при плеврите, межреберной невралгии, дивертикулах пищевода, грыже пищеводного отверстия диафрагмы, язве и раке желудка.
Лечение стенокардии покоя
Подход к лечению стенокардии покоя включает немедикаментозные мероприятия по коррекции образа жизни, лекарственную терапию, хирургическое вмешательство по реваскуляризации миокарда. Модель поведения при стенокардии покоя требует отказа от табакокурения, употребления алкоголя и энергетических напитков; соблюдения диеты с ограничением холестерина, животных жиров, кофеина, соли; снижения избыточной массы тела.
При остром ангинозном приступе необходим покой, немедленный прием нитроглицерина под язык. При затянувшемся некупируемом приступе требуется вызов «скорой помощи». Плановое лечение стенокардии покоя проводится препаратами различных групп; обычно назначаются антитромбоцитарные препараты (ацетилсалициловая к-та), бета-адреноблокаторы (анаприлин, атенолол, пропранолол), статины (аторвастатин, симвастатин), ингибиторы АПФ (эналаприл), антагонисты ионов кальция (нифедипин, верапамил), нитраты (нитроглицерин, изосорбид мононитрат или изосорбид динитрат).
При стенокардии покоя, как правило, имеются показания к кардиохирургическому лечению. Операцией выбора служит баллонная ангиопластика и стентирование коронарных артерий. Результаты коронарной ангиопластики высоки – у больных прекращаются ангинозные приступы, улучшается сократительная функция миокарда. В некоторых случаях возможно возникновение рестеноза — повторного сужения артерии.
При тяжелом или множественном поражении артерий показано проведение аортокоронарного шунтирования с созданием альтернативных путей для коронарного кровотока. У 20-25% пациентов, перенесших АКШ, стенокардия возобновляется в течение 8-10 лет, что требует повторной операции аортокоронарного шунтирования.
Прогноз и профилактика
Прогноз при стенокардии покоя серьезнее, чем при стенокардии напряжения: это обусловлено более выраженным и, как правило, множественным поражением коронарных артерий. У таких больных имеется более высокий риск развития инфаркта миокарда и внезапной сердечной смерти.
Профилактическая работа требует полного устранения модифицируемых факторов риска, лечения сопутствующих заболеваний. Все пациенты со стенокардией покоя должны постоянно наблюдаться у кардиолога и при необходимости быть проконсультированы кардиохирургом.
Диагностика и лечение стенокардии (Александров)
Стенокардия – симптомы, причины, профилактика, диагностика и лечение в клинике «Парацельс», Александров
ВНИМАНИЕ: Вы можете самостоятельно КРУГЛОСУТОЧНО записаться к врачу в Мобильном приложении «Клиника ПАРАЦЕЛЬС»
Доступны онлайн-консультации врачей (более 18 специальностей).
Стенокардия ー клиническая форма ишемической болезни сердца. В народе это состояние было названо “грудной жабой”. Это характеризует основные симптомы: ощущение сдавленности в груди, боль, нехватка воздуха ー как-будто “душит жаба”. Длительный приступ стенокардии может вызвать сердечную недостаточность и инфаркт миокарда, что представляет прямую угрозу жизни больного из-за возможной остановки сердца. Ее нельзя вылечить, но можно контролировать при помощи медикаментозной терапии, чтобы не допустить ухудшения.

Общие сведения о стенокардии
Приступ стенокардии развивается при недостаточном поступлении кислорода к клеткам сердечной мышцы. Это происходит при сужении коронарных сосудов и повышении потребностей миокарда в кислороде. Провокатором приступа может стать физическая нагрузка, эмоциональный стресс, выход на холод. Боль проходит через несколько минут в состоянии покоя или после приема нитроглицерина.
В условиях кислородного голодания клетки не могут эффективно перерабатывать глюкозу в энергию. Побочные продукты метаболизма накапливаются и “закисляют” ткани, это вызывает сильную боль. Если приток крови вовремя не восстановить, миокард погибает ー развивается инфаркт.
Классификация стенокардий
В зависимости от связи приступов с физической нагрузкой выделяют стенокардию напряжения и покоя. Последняя может возникать без влияния провоцирующих факторов, поэтому ее сложнее контролировать.
Стенокардию напряжения можно разделить на два вида: стабильную и прогрессирующую. В первом случае частота и сила приступов зависит от объема физической нагрузки, они легко устраняются при помощи медикаментозной терапии. Прогрессирующая стенокардия практически не поддается коррекции фармацевтическими препаратами, частота приступов со временем увеличивается.
Выделяют такие функциональные классы стабильной стенокардии:
- Боли появляются только при интенсивной или продолжительной физической нагрузке.
- Появление приступа при ходьбе на расстояние более, чем 200 м или подъеме более, чем на один лестничный пролет в обычном темпе. При сильном эмоциональном стрессе.
- Боли при ходьбе на дистанции менее 200 метров или подъеме на один лестничный пролет в спокойном темпе.
- Приступы появляются при незначительных физических нагрузках или в состоянии покоя.
Существует стенокардия Принцметала или спонтанная (особая, вазоспастическая) стенокардия – вызывается внезапным спазмом коронарных артерий. Приступы развиваются только в покое, в ночные часы или рано утром.
Факторы риска развития стенокардии
К сужению коронарных сосудов и недостаточности кровоснабжения миокарда приводят такие факторы:
-
ー отложение холестериновых бляшек в стенках сосудов;
- гипотензия ー пониженное артериальное давление; коронарных артерий;
- возрастные изменения сосудов.
В подавляющем большинстве случаев стенокардия обусловлена атеросклеротическим поражением коронарных артерий. Он развивается по причине нарушения обмена холестерина и других липидов: избыток животных жиров в рационе, недостаток растительной пищи. Поэтому правильное питание ー основа успешной профилактики стенокардии.
Никотин также сужает сосуды, поэтому у курильщиков стенокардия развивается чаще.
Группу риска по развитию стенокардии составляют:
- люди старше 55 лет;
- мужчины;
- курильщики;
- люди, злоупотребляющие алкоголем, наркотическими веществами;
- люди с патологиями сердечно-сосудистой системы (пороки сердца, сердечная недостаточность);
- с патологиями дыхательной системы (бронхиальная астма, хронические обструктивные заболевания);
- с избыточным весом.
Все эти факторы повышают риск развития атеросклероза, ишемии сердца и стенокардии. Большую часть из них можно устранить путем коррекции образа жизни.
Симптомы стенокардии
Приступ стенокардии характеризуется такими проявлениями:
- внезапная боль за грудиной давящего, жгучего характера;
- возникает при физическом напряжении, стрессе, выходе на холод;
- боль отдает в левую половину лица, лопатку, руку, живот;
- длительность от нескольких секунд до 20 минут;
- проходит после прекращения физической нагрузки и приема нитроглицерина.
Диагностика стенокардии
Стенокардия имеет достаточно типичную клиническую картину, поэтому для терапевта и кардиолога с опытом работы не составит труда ее распознать. Для выяснения причины приступов и определения возможной тактики лечения специалисты медицинского центра “Парацельс” рекомендуют пройти такое обследование:
- общий и биохимический анализ крови (уровень холестерина и других липидов); в состоянии покоя и при физической нагрузке; ;
- коронарография ー исследование сосудов сердца с использованием контрастного вещества; ー запись электрических импульсов сердца на протяжении 24 часов (пациент при этом придерживается своего обычного распорядка).
Прогноз и профилактика стенокардии
Основа профилактики стенокардии ー правильное питание и спорт. В рационе должны преобладать белки, растительные жиры, сложные углеводы. Следует исключить употребление алкоголя и транс-жиров (фаст-фуд). Отдавать предпочтению белому мясу, рыбе и морепродуктам.
Регулярная физическая активность должна присутствовать в жизни каждого человека, это может быть плавание, игровые виды спорта, фитнес, бег или просто ходьба. Ее интенсивность определяется состоянием здоровья человека, если имеются хронические заболевания, следует проконсультироваться с врачом о приемлемых для вас видах физических нагрузок.
При выполнении всех рекомендаций врача стенокардию удается контролировать, но, к сожалению, большинство пациентов игнорируют предписания касательно образа жизни, что чревато ухудшением состояния.
Диагностика и лечение стенокардии в Медицинском центре “Парацельс”
Когда нужно обратиться к врачу?
Характерная поза больного с приступом стенокардии: резко останавливается, наклоняется вперед, правый кулак прижат к груди.
При появлении таких приступов, а также болей и дискомфорта в области сердца необходимо обратиться к врачам терапевту или кардиологу для подробного обследования и подбора медикаментозной терапии.
В первую очередь пациенту рекомендуют коррекцию образа жизни:
- отказ от курения, алкоголя, наркотиков;
- нормализация питания (снижение процента животных жиров, сахара, мучных изделий, повышение доли растительной пищи, рыбы);
- оптимальный режим физических нагрузок;
- лечение сопутствующих заболеваний.
Медикаментозное лечение
Для устранения приступов боли назначают прием нитратов, блокаторов кальциевых каналов, антикоагулянтов.
Внимание! Препараты стоит принимать только по рекомендации врача. Дозировки подбираются индивидуально с учетов особенностей пациента.
Нитраты нельзя сочетать с препаратами, использующимися для лечения сексуальной дисфункции (виагра, тадафил и др.).
Хирургическое лечение
Пациентам со значительным сужением просвета коронарных сосудов (атеросклеротическими бляшками) рекомендовано оперативное вмешательство:
- шунтирование ー операция с созданием другого пути кровотока (минуя пораженную область сосуда);
- стентирование ー расширение сосуда путем установки стента (каркаса) в суженной области.
Такие методы лечения дают хорошие результаты, но не предотвращают появление других очагов атеросклероза, поэтому модификация образа жизни остается ключевым моментом терапии стенокардии.