Деформация желчного пузыря
Если при установленной на УЗИ исследовании деформации желчного пузыря вас беспокоят неприятные симптомы, связанные с приемом пищи и наблюдается повышение уровня билирубина необходимы консультация и наблюдение гастроэнтеролога для лечения, чтобы предотвратить возможные осложнения.
Если деформация желчного пузыря обнаружена на УЗИ исследовании, но вас ничего не беспокоит, никакого специфического лечения проводить не надо. Достаточно раз год делать УЗИ для проверки и посещать врача. Может понадобиться два раза в год профилактический прием желчегонных препаратов, которые назначит врач.
В случае врожденной деформации желчного пузыря лечение может потребоваться только в при наличии значительных нарушений, так как многократные загибы, они могут способствовать задержке желчи в желчном пузыре.
Приобретенная по причине холецистита или желчнокаменной болезни деформация желчного пузыря, которая сопровождается нарушением его сократительной функции, изменением качества и количества желчи и нарушением пищеварения нуждается в обязательном лечении.
Пациент в результате лечения получит
- Отсутствие симптомов и улучшение качества жизни.
- Восстановление функций желчного пузыря.
- Профилактику осложнений и удлинение ремиссии.
- Устранение факторов риска.
Советы и рекомендации
Для профилактики и улучшения самочувствия поможет щадящая диета и режим питания. Желательно питаться в одно и тоже время, не переедать и не голодать. Из рациона надо исключить жареные, жирные, острые и копченые блюда, шоколад, грибы.
Справочная информация

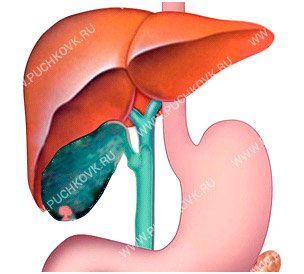
Деформация желчного пузыря – это распространенная патология, которая бывает врожденной или приобретается на протяжении жизни человека. Желчный пузырь – это полый орган небольшого размера для хранения желчи. Он представляет собой удлиненный мешочек, по форме в наполненном желчью виде напоминающий грушу. В желчном пузыре выделяют верхнюю суженную часть – шейку, от которой отходит пузырный проток, среднюю – тело, и нижнюю дно. Наиболее частыми деформациями являются перегибы, перекручивание и перетяжки желчного пузыря в области шейки.
Основные симптомы
Если деформация желчного пузыря не влияет на поступление желчи в двенадцатиперстную кишку, она может никак не проявлять себя и выявляется только на УЗИ. Если же деформация мешает нормальному оттоку желчи наблюдаются следующие симптомы:
- тяжесть в желудке после еды;
- горький привкус во рту;
- тошнота и рвота после употребления жирной пищи;
- боли в правом подреберье, а в лабораторных анализах отмечается повышение уровня билирубина.
Механизм развития заболевания
Врожденная деформация желчного пузыря возникает под действием различных факторов во время внутриутробного развития, обычно она никак себя не проявляет и обнаруживается только на УЗИ исследовании.
Приобретенная деформация желчного пузыря имеет много причин, среди них выделяют:
- заболевания желудочно-кишечного тракта. Например, длительно протекающий холецистит, острый холецистит или желчнокаменная болезнь могут привести к воспалению внешней стенки желчного пузыря – перихолециститу и образованию спаек;
- резкие движения и поднятия тяжестей могут вызывать кратковременное неполное закручивание желчного пузыря вокруг своей оси. Такая деформация протекает бессимптомно и обычно проходит без лечения;
- выраженное опущение внутренних органов у пожилых людей, растяжение и отвисание желчного пузыря при его увеличении и наличии в нем камней;
- нарушения в питании, жирная и тяжелая пища стимулирует выделение большого количества желчи и приводит к растяжению и деформации желчного пузыря.
Когда необходимо обратиться к врачу
- если беспокоят неинтенсивные боли в правом подребье, тошнота,отрыжка, тяжесть в желудке и горький привкус во рту;
- для профилактического осмотра при выявленной деформации на УЗИ;
- при сильных болях необходима срочная медицинская помощь.
Осложнения
Самой опасной является редкая деформация, при которой жёлчный пузырь закручивается вокруг своей продольной оси несколько раз. Такое перекручивание приводит к нарушению кровообращения в стенке пузыря, некрозу и прободению стенки, желчь попадает в брюшную полость и развивается желчный перитонит. Возникает резкая боль в правой половине живота, рвота, вздутие живота, потливость и слабость. Это состояние опасно для жизни, может помочь только срочная операция, поэтому необходимо немедленно вызвать скорую помощь.
Прием ведут

Мехтиев
Сабир Насрединович
гастроэнтеролог
доктор медицинских наук, профессор
Стаж: 32 года
Категория высшая
Дополнительная специальность гепатолог, эндоскопист

Мехтиева
Ольга Александровна
кардиолог
кандидат медицинских наук, доцент
Стаж: 29 лет
Категория высшая
Дополнительная специальность гастроэнтеролог, терапевт

Ибрагимова (Джараева)
Зейнаб Магомедовна
гастроэнтеролог
Стаж: 8 лет
Дополнительная специальность УЗД, терапевт, общая врачебная практика,
Здравствуйте, 4 месяца назад удалили желчный с камнями операцией лапароскопия. Строго соблюдаю диету, ничего запрещенного не ем. Больше двух недель назад начались приступы боли, урчание и вздутие живота, жидкий стул после каждого приёма пищи и даже воды. Лекарства тоже дают такой же эффект. Поставили диагноз острый панкреатит, но лечение не помогает. Чувствую себя очень плохо, ничего ни есть, ни пить не могу. Сразу боли. Сделала КТ, УЗИ, гастроскопию. Все в норме. Что делать, помогите?
Здравствуйте, 4 месяца назад удалили желчный с камнями операцией лапароскопия. Строго соблюдаю диету, ничего запрещенного не ем. Больше двух недель назад начались приступы боли, урчание и вздутие живота, жидкий стул после каждого приёма пищи и даже воды. Лекарства тоже дают такой же эффект. Поставили диагноз острый панкреатит, но лечение не помогает. Чувствую себя очень плохо, ничего ни есть, ни пить не могу. Сразу боли. Сделала КТ, УЗИ, гастроскопию. Все в норме. Что делать, помогите?
Отвечвет врач-гастроэнтеролог ГЦ Эксперт, Куликова Ю.Р.
Здравствуйте! Вероятно, речь действительно идет о панкреатите. Однако, если говорить об остром, то на УЗИ и КТ должны были быть специфические изменения, соответствующие диагнозу, лечение осуществляется специалистами хирургического профиля, как правило, оно состоит из курса внутривенных инфузий с дальнейшем переходом на прием лекарственных средств. В то же время, вы не уточняете где и какого характера приступ этой боли. Нельзя исключить наличие функционального билиарного расстройства, что может быть ассоциировано в вашем случае с выполненной лапароскопической холецистэктомией. Необходимо решить с лечащим врачом вопрос о целесообразности проведения эндоУЗИ.
Здравствуйте, подскажите пожалуйста сделал УЗИ, написано следующее: в просвете визиализируются три гиперэхогенных образования размерами 7-9 мм, дают акустическую тень. До этого делал УЗИ 5-6 месяцев и ничего не было, неужели так быстро образовываются камни (и какие это камни). Веду активный образ жизни, желчным не беспокоит. Сдал по совету врачей всю биохимию все в норме. Отсюда вопрос делать лапароскопию или пробовать разрушить камни? Что посоветуете?
Здравствуйте, подскажите пожалуйста сделал УЗИ, написано следующее: в просвете визиализируются три гиперэхогенных образования размерами 7-9 мм, дают акустическую тень. До этого делал УЗИ 5-6 месяцев и ничего не было, неужели так быстро образовываются камни (и какие это камни). Веду активный образ жизни, желчным не беспокоит. Сдал по совету врачей всю биохимию все в норме. Отсюда вопрос делать лапароскопию или пробовать разрушить камни? Что посоветуете?
Отвечвет врач-гастроэнтеролог ГЦ Эксперт, З.М. Джараева
Доброго времени суток! Принимаете ли Вы какие-либо лекарственные препараты на постоянной основе? В связи с чем решили выполнить УЗИ с таким коротким временным интервалом? Беспокоят ли Вас боли/дискомфорт в правом подреберье? Вопрос выбора оперативного/медикаментозного лечения ЖКБ – тонкий. Были ли когда-то госпитализации с интенсивными болями в верхних отделах живота? Вы нуждаетесь в очной консультации специалиста. Более вероятно, что приемлемой тактикой будет длительная курация гастроэнтерологом с назначением препаратов, способствующих уменьшению размеров выявленных камней.
Что такое загиб желчного пузыря у взрослых и чем лечить
На сервисе СпросиВрача доступна консультация гастроэнтеролога онлайн по любой волнующей Вас проблеме. Врачи-эксперты оказывают консультации круглосуточно и бесплатно. Задайте свой вопрос и получите ответ сразу же!


Здравствуйте! Не обязательно,но может вызывать нарушение оттока желчи. Приём желчегонных только при необходимости.

Это Ваша врождённая особенность. Не обязательно при этом будут какие-то проблемы, например, застой желчи или желчекаменная болезнь. Если будут жалобы обязательно пройдите УЗИ желчного пузыря. А так профилактически — вообще — 1 раз в год делайте УЗИ брюшной полости.

Постоянно принимать желчегонные препараты не нужно. Их назначают при соответствующих жалобах. Если жалоб нет, то пить их нет необходимости.

Это неприятно. Жёлчь при этом может вызывать повреждение слизистой желудка,типа химического ожога. Показан приём уософалька по 500 мг на ночь,1 месяц и итомеда 50 мг*3р за 15 мин до еды,14 дней. Если чувствуете болт в желудке,то добавить фосфалюгель или гевискон по 1пакету за 30 мин до еды и на ночь,на 10 дней и по требованию. Есть вовремя,не переедать,не наедаться на ночь,не затягивать ремень туго,избегать нагрузку,приводящую к повышению внутрибрюшной давления,и не пить газировки. Все это провоцирует рефлюкс.


Здравствуйте. Не опасен. Но могут быть незначительные проблемы с введением, особенно при густой желчи.

Здравствуйте! Врожденная деформация жёлчного пузыря не является патологией, но может провоцировать нарушение оттока желчи и развитие дискинезия желчевыводящих путей. Необходимо регулярно питаться до 4-5 раз в день, чем чаще едите понемногу или даже пьёте воду, тем чаше сокращаемся желчный пузырь, что препятствует застою желчи. Курсовой приём растительных желчегонных типа Хофитола по 1-2 табл 3 раза в день 2-3 недели за 15-30 минут до едыосенью и весной приветствуется в сочетании с приёмом желчегонных сборов по 1/2 стакана 2-3 раза в день за 15-30 минут до еды между приемами Хофитола. Узи контроль 1 раз 1-2- года. Здоровья Вам и удачи!

Александр, здравствуйте !
«Перегиб желчного пузыря» ! Подобная формулировка в результатах УЗИ встречается до того часто , что думаю пора его перестать считать патологией, считать вариантом нормы и вообще не отражать в заключениях, портя людям настроение ! Этот так называемый перегиб никак не не затрудняет ни циркуляцию желчи в пузыре, ни кровоснабжение стенок пузыря, ни какого либо иного доказанного вреда ! Это вариант нормы !
Что касается деформации стенки желчного пузыря, то она либо написано так же сгущая краски, либо если действительно она деформирована, то должен был написать если неточных , то хотя бы ориентировочных причин этой деформации : деформирован например, от воздействия большого конкремента в шейке пузыря, от полипа и т. д.. Если нет такого развёрнутого описания деформации , значит там нет ничего серьёзного!
Если бы доктор написал, что там всё нормально, то Вы бы забыли доктора быстро, а так , — помните долго !
Повода для тревоги нет !
Удачи Вам !
Возникнут вопросы, — напишите !
Загиб желчного пузыря

Желчный пузырь (ЖП) – жизненно важный орган, относящийся к пищеварительной системе. Когда он теряет свою функциональность, нарушается процесс переваривания пищи, желчь застаивается в органе. Перегиб желчного пузыря – одно из самых распространенных заболеваний этого органа. Хотя первое время явные признаки отсутствуют, необходимо выявить патологию как можно раньше, чтобы подобрать лечение и избежать осложнений.
Что такое перегиб
Что такое перегиб желчного пузыря? Чтобы понять, что представляет собой патология, необходимо вспомнить, как устроен орган.
Внешне он напоминает грушу, состоит пузырь из трех частей:
С одной стороны желчный пузырь соединен с печенью, происходит это через шейку. В результате образовывается канал, по которому протекает желчь. Процесс циркуляции желчи происходит непрерывно. Если орган функционирует нормально, печень, кишечник, желудок попадает такое количество желчи, которого достаточно для переваривания пищи и других естественных процессов.
Деформация или искривление органа происходит по разным причинам. В зависимости от того, какой участок подвергся нежелательным изменениям, выделяют и вид заболевания. В некоторых случаях перекрученный желчный пузырь является врожденной патологией, но чаще она имеет приобретённую форму.
Часто врожденный перегиб – патология, приобретенная во время первого триместра. Среди причин выделяют инфекционные заболевания, перенесенные женщиной после зачатия, вредные привычки.
Существует несколько вариантов классификации патологии, по типу развития она бывает:
- временной – функциональной;
- постоянной – стойкие, фиксированные перегибы.
Постоянная форма перегибов ЖП встречается чаще. Основная классификация, позволяющая диагностировать патологию и подобрать лечение, связана с местом расположения перегиба. Патология может поражать:
- перегиб тела;
- шейки;
- дна;
- протока между пузырем и печенью.
Перегиб в теле и дне ЖП встречается реже, чаще диагностируют поражение шейки органа. При этом изменяются размеры шейки, поэтому патологию легко диагностировать на УЗИ. Желчный пузырь с перегибом в теле быстро теряет свою функциональность, нарушается отток желчи, поэтому этот вид патологии считается наиболее опасным.
В зависимости от того, какую форму принял изгиб желчного пузыря, определяется степень развития патологии. Орган может быть загнутый в форму дуги, песочных часов, крючка. Встречается также S-образный или двойной перегиб, при котором получается двойной перекрут органа. Обычно диагностируют один загиб, реже два, большее количество встречается крайне редко.
На фото ниже изображены разные виды патологии, при которых пузырь перекручен в разных местах. И также показано на примере перекручивания в области шейки, как выглядит здоровый и измененный орган.



Симптомы перегиба у взрослых
Симптомы деформации ЖП могут быть неявными первое время, иногда человек узнает о наличии патологии случайно, делая плановое УЗИ внутренних органов. По мере развития перегиба, появляются некоторые признаки. К сожалению, при прогрессировании патологии у взрослых, ее симптомы часто путают с другими заболеваниями, оставляя без внимания.
При развитии деформации ЖП часто проявляются:
- боли в области живота, которые носят ноющий характер, могут отдавать в область лопатки, ключицы с правой стороны;
- тошнота, частые рвотные позывы;
- запор или диарея;
- привкус горечи во рту из-за нарушения оттока желчи;
- отрыжка, изжога;
- окрашивание мочи в сильно темные цвета;
- обесцвечивание кала;
- метеоризм;
- снижение аппетита, резкая потеря в весе.
Большинство этих симптомов являются признаками заболеваний органов пищеварительной системы, типа гастрита и других. Определить по ним, что в желчном пузыре произошли изменения, и он изогнут сложно. Поэтому врачи советуют избегать самолечения, особенно без установления точного диагноза.
В редких случаях патология может исчезнуть без терапевтического вмешательства, так что человек не узнает о ее существовании.
Причины
Врожденный перегиб развивается у младенца в утробе матери, обычно его диагностируют в возрасте до года. Обычно диагноз деформация желчного пузыря не является хроническим. Неважно, диагностирован перегиб в области тела, шейки или дна, по мере роста ребенка орган также вытягивается, видоизменяется. Часто к возрасту 4–5 лет от врожденной патологии не остается и следа.
Чаще встречается приобретенный изгиб ЖП, основные причины развития заболевания – это:
- холецистит и другие заболевания мочевого пузыря, связанные с воспалением его стенок, лечение которых не началось вовремя;
- застой желчи;
- неумеренные физические нагрузки, частый подъем тяжестей;
- образование спаек на желчном пузыре;
- заболевания пищеварительной системы, приводящие к увеличению органа в размере;
- отложения жира на стенках пузыря.

Жировые отложения часто возникают из-за неправильного питания, чрезмерного употребления в пищу жирной и другой вредной пищи.
Существуют также предрасполагающие факторы, ускоряющие развитие патологии. К ним относятся:
- возрастные изменения – по статистике, перегиб желчного пузыря чаще диагностируется у людей в возрасте 55–60 лет и старше;
- сидячая работа, особенно если человек постоянно сидит в неправильной позе;
- ожирение – лишние килограммы, накопленные из-за вредных привычек в питании, провоцируют чрезмерное давление на желчный пузырь, что приводит к его деформации.
Возможные последствия
Бороться с патологией необходимо сразу после ее обнаружения, если ничего не делать, развиваются серьезные осложнения. При здоровом функционировании ЖП, через протоки из него выходит желчь, обладающая свойством расщеплять жиры. При деформации органа, она застаивается, это значит, что уровень жирных кислот в крови, которые не расщепились, сильно увеличивается, также ухудшается окисление глюкозы.
Из-за прекращения расщепления жиров и нарушениях в переработке глюкозы появляется риск развития сахарного диабета.
В результате в организме человека происходят такие изменения:
- снижается зрение;
- происходит резкий набор лишних килограмм;
- снижается эластичность сосудов – увеличивается риск развития заболеваний сердечно-сосудистой системы;
- уменьшаются сократительные функции мышц сердца и других органов.
Одними из наиболее сложных последствий длительной деформации ЖП является риск развития перитонита. В стенках органа появляются трещины, через которые желчь вытекает и распространяется по органам брюшной полости и не только. В результате интенсивно, возможно даже за несколько дней развиваются воспалительные процессы.

При перитоните требуется срочное хирургическое вмешательство, в противном случае появляется риск летального исхода.
Диагностика
Перегиб ЖП – одна из форм деформации органа. Одновременно с ним или отдельно могут появляться перетяжка, загиб, перекручивание, другие видоизменения. Поэтому обычно диагноз звучит как деформация ЖП. Подробное описание может предоставить врач после проведения диагностики.
Основной метод исследования, позволяющий установить точный диагноз – УЗИ желчного пузыря. Его проведение требует определенной подготовки:
- нельзя кушать за 10–12 часов до процедуры;
- ужин накануне исследования должен быть легким;
- если опорожнить кишечник естественным путем не получается, врач может назначить клизму;
- за несколько часов до УЗИ нельзя ничего пить, даже воду.
- Кроме УЗИ, врач может назначить:
- анализ крови (общий и/или биохимия);
- УЗИ других органов брюшной полости – чтобы оценить их состояние, насколько они пострадали из-за образования перегиба желчного пузыря;
- КТ или МРТ;
- рентгенография с введением контраста.
Если пациент вовремя обратился к врачу, симптоматика указывает на проблемы в работе желчного пузыря, а на УЗИ подтвердилась его деформация, обычно этого достаточно для постановки диагноза. Если врач не уверен или состояние больного плохое, требуется дополнительная диагностика.
Лечение
Как лечить пациента, решает врач на основании результатов диагностики. Основу терапии составляют медикаментозные препараты, действие которых направлено на нормализацию оттока желчи, устранение воспалительных процессов. В дополнение к ней назначается физиотерапия. Важную роль играет соблюдение диеты и других рекомендаций лечащего врача.
Средства народной медицины при деформации ЖП бессильны, они никак не могут повлиять на его положение. Их можно применять лишь в дополнение к медикаментозному лечению как общеукрепляющее средство.
Медикаментозное
Медикаментозные препараты подбираются исходя из степени развития патологии, общего состояния пациента и индивидуальных особенностей его организма. Среди желчегонных лекарственных средств часто назначаются такие:
- Гепабене. Нормализует отток желчи, обладает спазмолитическим эффектом, устраняя болезненные ощущения из-за воспаления. И также Гепабене способствует нормализации работы печени.
- Аллохол. Преимущества препарата – невысокая стоимость. Аллохол часто назначается при заболеваниях желчного пузыря. Уникальным является состав препарата, в который входят желчь рогатых животных, экстракты крапивы и чеснока.
- Фламин. Имеет натуральную основу, эффективен благодаря наличию в составе флавоноидов и гликозидов. Препарат нормализует синтез желчи, обладает спазмолитическим и обезболивающим эффектами.
- Хофитол. Популярный желчегонный препарат, в состав которого входит экстракт артишока. Обладает гепапротекторным действием, устраняет дискомфорт и болезненные ощущения, уменьшая воспалительный процесс.

Часто врачи назначают травяные сборы в дополнение к медикаментозным препаратам, обычно требуется их длительный прием.
И также могут назначаться Одестон, Урсофальк, Танацехол, Никодин и другие препараты, относящиеся к группе желчегонных.
Читайте также:
Что полезно для желчного пузыря
Роль питания при деформации органа
Диетотерапия – важная часть лечения любого заболевания ЖП. В первую очередь, необходимо избегать переедания и голодания, чтобы нормализовались пищеварительные процессы. Кушать нужно небольшими порциями 4–5 раз в день, примерно в одно и то же время. За несколько часов до сна необходимо воздержаться от приема пищи.
К категорически запрещенным продуктам относятся:
- все жареные, острые блюда;
- копчености;
- консервы и маринады;
- жирные сорта мяса и рыбы, бульоны на их основе;
- сдоба, сладости;
- бобовые и грибы;
- сухофрукты;
- цитрусовые;
- острые приправы и специи;
- газированные напитки;
- алкоголь.
Строго ограничивается употребление соли, ее необходимо добавлять в минимальном количестве, постепенно уменьшая его. Все продукты необходимо варить, тушить, готовить на пару или запекать, но без добавления острых соусов. Блюда должны быть теплыми, слишком горячая и холодная пища оказывает раздражающий эффект на стенки ЖП.
В ежедневном рационе должны присутствовать такие продукты:
- овощи и фрукты (кроме тех, что есть в списке запрещенных) – сырые, вареные, тушеные;
- нежирные сорта мяса и рыбы;
- каши;
- молочные продукты с невысоким процентом жирности.
С помощью соблюдения такой диеты можно не только добиться скорейшего выздоровления, но и сбросить лишний вес. Ведь именно ожирение является одним из предрасполагающих факторов к деформации ЖП. Диеты назначается пожизненно, продолжается даже после прекращения медикаментозной терапии.
Перегиб желчного пузыря – патология, которая может быть врожденной и приобретенной. Особого внимания и лечения требует второй вид, потому что сам по себе он не исчезнет. Важно вовремя распознать симптомы патологии, пройти диагностику и следовать назначениям врача. Лечение обычно включает в себя прием желчегонных препаратов, соблюдение диеты.
Перегиб желчного пузыря: стоит ли бояться, надо ли лечить?
Многие пациенты, выйдя из кабинета УЗИ-диагностики, бывают неприятно удивлены. Перегиб желчного пузыря, о котором они даже не догадывались, вдруг предстает перед ними в качестве непонятной и неожиданной проблемы. Вот и нашлось объяснение хронической тяжести и боли в правом подреберье, частого ощущения горечи во рту. О том, «как же это лечить», «откуда это взялось» и «стоит ли этого бояться» рассказывает врач-гастроэнтеролог Жаринова Ольга Юрьевна.
Аномалия формы желчного пузыря достаточно распространенный врожденный дефект, который не нуждается в специальной коррекции. Естественно, перегиб провоцирует застой желчи с образованием в дальнейшем неоднородного осадка. В свою очередь он может преобразоваться в хлопья, а они – в камни. Застоявшаяся желчь является благоприятной средой для развития патогенной микрофлоры, которая вызывает воспаление стенок желчного пузыря (по описанию УЗИ – утолщение стенок и их гиперэхогенность) – холецистит. Его хроническая форма нарушает работу поджелудочной железы и пищеварение в кишечнике.
Жить с перегибом желчного пузыря, безусловно, можно. Более того, самочувствие будет отличным, если придерживаться нескольких простых правил:
- Соблюдение диеты (ограничьте употребление жирной, жареной и соленой пищи, питайтесь дробно – пять-шесть раз в день небольшими порциями). Однако, это вовсе не означает пожизненный отказ от праздничных столов и различных деликатесов. Умеренность в еде – вот главное правило.
- Проведение тюбажей (тюбаж – это очистительная процедура, при которой происходит промывание желчных путей, ликвидация застоя желчи, провоцирующей образование камней).
Техника проведения тюбажа
Вам понадобятся: минеральная вода, раствор магнезии, сорбита, желчегонных трав.
Противопоказания: период менструации и неделя до ее начала.
Методика выполнения: с вечера откройте бутылку с минеральной водой, обладающей желчегонными свойствами («Ессентуки» (№4,17), «Арзани», «Смирновская», «Джермук»). Нужно, чтобы из нее вышел газ. Утром натощак выпейте 200-250 мл минеральной воды комнатной температуры. В нее можно добавить 5 гр сернокислой магнезии или сорбита – это способствует более энергичному освобождению желчного пузыря. Через 15-20 минут снова примите такое же количество воды. После ее приема следует лечь с грелкой в области правого подреберья на правый бок и находиться в таком положении в течение 1,5-2 часов.
Для проведения тюбажа только с сернокислой магнезией нужно с вечера развести 1 столовую ложку порошка магнезии в 1 стакане горячей воды и оставить до утра. Предварительно подогрев раствор до температуры 40 градусов по Цельсию, утром натощак выпить его. Затем положить на область правого подреберья грелку и лечь с ней на правый бок на 1,5-2 часа.
Оценка правильности проведения тюбажа: если после процедуры произошло опорожнение кишечника и стул был довольно темный, с зеленоватым оттенком, значит в нем присутствовала явная примесь желчи, т.е. процесс прошел эффективно.
Такую процедуру рекомендуется проводить один раз в две — три недели.
Женщинам при перегибе желчного пузыря очень полезно записаться на танцы живота. Работа мышц брюшного пресса во время занятий способствует правильному оттоку желчи и предотвращает ее застой. Также улучшается кровоснабжение органов брюшной полости и малого таза. В результате вы будете иметь подтянутый живот, привлекательную талию, а к тому же правильный, регулярный стул, что способствует чистой и красивой коже.
Мужчинам специалист рекомендует чаще ходить пешком, делать зарядку и посещать спортивные мероприятия, бассейн, сауну.
Контрольное УЗИ органов гепато-билиарной системы (ГБС) необходимо проводить 2 раза в год. Если соблюдать все рекомендации, застой желчи, несмотря на наличие перегиба, будет минимальным или же вообще отсутствовать. Качество Вашей жизни будет на высоте!
Наш врач советует раз в полгода посещать гастроэнтеролога, имея при себе данные последнего УЗИ ГБС.
Дискинезия жёлчных путей — симптомы и лечение
Что такое дискинезия жёлчных путей? Причины возникновения, диагностику и методы лечения разберем в статье доктора Окуневой Н. Д., гастроэнтеролога со стажем в 14 лет.
Над статьей доктора Окуневой Н. Д. работали литературный редактор Вера Васина , научный редактор Роман Васильев и шеф-редактор Маргарита Тихонова

Определение болезни. Причины заболевания
Дискинезия жёлчных путей (Biliary dyskinesia) — это нарушение оттока жёлчи, вызванное недостаточным сокращением мышц жёлчного пузыря, жёлчных протоков и сфинктеров [1] . Проявляется болями в правом подреберье, тошнотой, рвотой и ощущением распирания в животе.
Дискинезия желчевыводящих путей (ДЖВП) относится к функциональным расстройствам. При таких расстройствах нарушается нормальная работа организма, в данном случае страдает пищеварение [5] .
Синонимы: дисфункция жёлчных путей, функциональные расстройства жёлчного пузыря, сфинктера Одди и билиарного тракта, который включает жёлчные протоки и жёлчный пузырь.
Эпидемиология
Болезни желчевыводящих путей выявляют примерно у 30 из 1000 человек, с каждым годом эти заболевания встречаются всё чаще [3] . Точная распространённость дискинезии жёлчных путей не известна. Обычно она развивается у взрослых и подростков в возрасте 13–18 лет. Женщины страдают дискинезией в 2–3 раза чаще мужчин, что связано с влиянием эстрогенов на образование жёлчных камней и моторику билиарного тракта.
Причины дискинезии жёлчных путей
Причины болезни до конца не изучены. Предполагается, что основную роль играет недостаток гормонов или ферментов, влияющих на работу желудочно-кишечного тракта (ЖКТ). При этом нарушается движение и выведение жёлчи, повышается её вязкость и возникает воспаление [4] .
Выделяют первичные и вторичные дисфункции билиарного тракта.
На первичные дисфункции приходится 10–15 % от всех случаев. Заболевание может возникать при генетическом нарушении чувствительности мышц жёлчных путей. Ещё одна возможная причина — нарушение нейрогуморальной регуляции (т. е. регуляции с помощью нервных импульсов и веществ, переносимых кровью и лимфой). Также при развитии первичных дисфункций большую роль играют психогенные причины: стрессы, депрессии и неврозы.
Вторичные билиарные дисфункции возникают:
- на фоне других болезней органов пищеварения — например, при хроническом холецистите или поражении слизистой двенадцатиперстной кишки, из-за чего нарушается выработка гормона холецистокинина;
- из-за изменения гормонального фона — при беременности, приёме гормональных контрацептивов, климаксе, избытке соматостатина и простагландинов;
- при системных заболеваниях — диабете, склеродермии, амилоидозе и миастении;
- после операции — по удалению жёлчного пузыря (холецистэктомии), рассечению блуждающего нерва (ваготомии) и резекции желудка.
К факторам риска дискинезии относятся:
- постоянный или сильный стресс;
- неправильное питание с низким содержанием жиров, избытком сахара и рафинированных продуктов;
- нерегулярные приёмы пищи или соблюдение строгих диет;
- употребление алкоголя;
- приём антидепрессантов;
- длительный приём антацидов (препаратов, которые уменьшают кислотность желудка);
- болезни щитовидной железы (например, гипотиреоз и тиреотоксикоз);
- низкий рН желудка; ;
- хронические воспалительные заболевания кишечника (язвенный колит и болезнь Крона);
- сахарный диабет I и II типа;
- перегиб жёлчного пузыря и желчнокаменная болезнь.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы дискинезии жёлчных путей
Основные симптомы дискинезии жёлчных путей (ДЖВП):
- эпизодическая боль в правом подреберье, иногда она может усиливаться и мешать повседневной активности;
- боль в животе после еды;
- ощущение распирания в животе;
- тошнота и рвота, в том числе из-за непереносимости жирной пищи.
Симптомы ДЖВП могут напоминать жёлчные колики:
- резкая боль в правом боку может отдавать в правое плечо;
- боль возникает неожиданно и также внезапно исчезает;
- появляется тошнота и рвота;
- снижается аппетит, чаще у детей [7] .
Патогенез дискинезии жёлчных путей
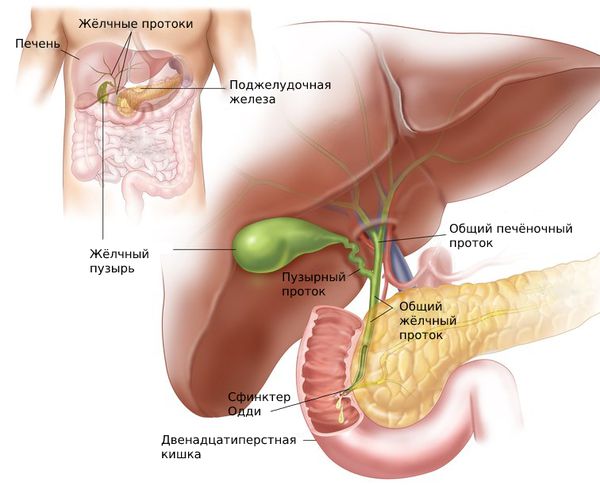
Жёлчь вырабатывается в клетках печени — гепатоцитах. Через желчевыводящие канальцы она покидает печень и достигает общего жёлчного протока. Часть жёлчи сразу попадает в двенадцатиперстную кишку, остальная направляется в жёлчный пузырь, где накапливается и концентрируется [8] .
Моторика жёлчного пузыря, сфинктера Одди и других отделов ЖКТ взаимосвязаны. Разницу давления в общем жёлчном протоке и двенадцатиперстной кишке регулирует сфинктер Одди — мышца, которая находится в фатеровом сосочке. При повышении тонуса этого сфинктера жёлчный пузырь расслабляется и происходит накопление жёлчи.
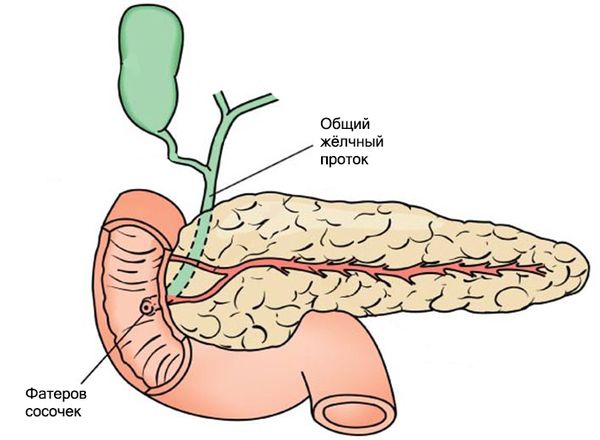
Благодаря слаженной работе мышц жёлчного пузыря и сфинктера Одди, в промежутке между приёмами пищи жёлчный пузырь заполняется жёлчью. Так он становится резервуаром, который снабжает двенадцатиперстную кишку жёлчью во время пищеварения .
При нарушении работы мышц фатерова сосочка и жёлчного пузыря повышается давление в желчевыводящей системе. Сокращения сфинктера Одди в сочетании с избыточным тонусом жёлчного пузыря приводят к резкому повышению давления в жёлчных протоках, что проявляется острой болью в животе.
При спазме фатерова сосочка и пониженном тонусе жёлчного пузыря давление нарастает постепенно, что сопровождается тупой болью в животе. При недостаточности сфинктера Одди и снижении тонуса жёлчного пузыря жёлчь застаивается и раздражает его стенку [10] .
При увеличении числа или чувствительности рецепторов холецистокинина жёлчный пузырь сокращается сильнее, давление внутри него повышается. В результате его слизистая оболочка повреждается, воспаляется и развивается холецистит.
Классификация и стадии развития дискинезии жёлчных путей
Cогласно Римским критериям IV пересмотра (2016 года), среди расстройства жёлчного пузыря и сфинктера Одди выделяют:
- Е1 – билиарную боль (Е1а — функциональное расстройство жёлчного пузыря; Е1б — функциональное расстройство сфинктера Одди билиарного типа).
- Е2 — функциональное расстройство сфинктера Одди панкреатического типа [9] .
Различают гипо- и гиперкинетическую дискинезию желчевыводящих путей.
Гиперкинетическая (гипертоническая) дискинезия возникает при слишком частом и сильном сокращении жёлчного пузыря. Сфинктеры при этом не полностью открываются, жёлчь сперва накапливается, а затем перестаёт вырабатываться, так как оставшаяся её часть ещё не прошла по протоку. При гиперкинетической дискинезии фракция выброса жёлчи составляет больше 75 % [2] . Фракция выброса — это объём желчи, который выталкивается из жёлчного пузыря, в норме она равна 70 %. Предполагается, что этот тип заболевания связан с избытком рецепторов холецистокинина, что способствует сокращениям жёлчного пузыря.
При гипокинетической (гипотонической) дискинезии стенки пузыря и протоков расслаблены, жёлчь оттекает медленнее, фракция выброса составляет около 40 %. Такая форма дискинезии чаще встречается у женщин. Риск заболевания повышается с возрастом, так как ослабевают стенки жёлчного пузыря и желчевыводящих путей [11] [12] [13] .
Осложнения дискинезии жёлчных путей
При длительном застое жёлчи может присоединиться вторичная инфекция и паразитарные заболевания: лямблиоз и описторхоз. Такие инфекции проявляются слабостью, тошнотой, рвотой, высокой температурой, сильной болью в животе, вплоть до печёночной колики.
У детей с повторяющимися билиарными симптомами (желтушностью кожи, увеличением печени, тошнотой и рвотой) чаще, чем у взрослых, развивается калькулёзный холецистит [15] [16] .
Диагностика дискинезии жёлчных путей
При диагностике дискинезии жёлчных путей проводится сбор анамнеза, осмотр, лабораторные и инструментальные исследования.
Сбор анамнеза, осмотр и анализы
На приёме врач уточняет характер, частоту и расположение боли, оценивает цвет кожи и размеры печени. При выполнении анализов определяют оттенок кала и мочи.
Для диагностики используются Римские критерии IV.
Основные Римские критерии:
- боль продолжается полчаса и дольше;
- боль возникает в эпигастрии (верхней части живота) и/или в правом подреберье;
- симптомы появляются и исчезают через разные промежутки времени;
- боль мешает повседневным действиям, иногда она настолько выражена, что человек обращается за неотложной медицинской помощью;
- при изменении позы и приёме препаратов, снижающих кислотность, боль уменьшается незначительно (меньше чем на 20 %).
Дополнительные Римские критерии:
- боль в животе сопровождается тошнотой и рвотой, отдаёт в спину и/или под правую лопатку, может будить ото сна;
- изменения в результатах анализов: общий анализ крови, как правило, в норме; в кале могут выявляться жирные кислоты и мыла; по биохимическому анализу крови видно, что повышен уровень печёночных трансаминаз, панкреатической амилазы, липазы, общего и прямого билирубина, щелочной фосфатазы, гамма-глутамилтранспептидазы [9] .
Инструментальная диагностика
При дискинезии жёлчных путей может потребоваться ультразвуковое исследование (УЗИ), дуоденальное зондирование, манометрия сфинктера Одди, гепатобилиарная сцинтиграфия, холесцинтиграфия, фиброгастродуоденоскопия (ФГДС) и другие методы. К обязательным обследованиям относится УЗИ, дуоденальное зондирование и рентгеновские исследования.
Ультразвуковое исследование позволяет измерить диаметр общего жёлчного протока. Обследование проводят до приёма жирной пищи и спустя 45 минут. Перед УЗИ пациента просят съесть что-нибудь жирное или вводят ему холецистокинин — гормон, способствующий сокращению жёлчного пузыря. Если на УЗИ видно, что проток увеличен, значит нарушен отток жёлчи. Это может указывать на дисфункцию жёлчных путей.
Дуоденальное зондирование — это забор жёлчи из двенадцатиперстной кишки с помощью зонда для последующего исследования. С помощью этого метода можно оценить работу жёлчного пузыря и его протоков, выявить в жёлчи бактерий и паразитов, определить предрасположенность к образованию камней.
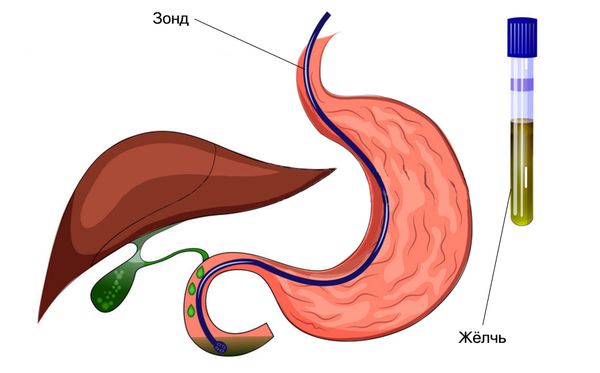
Манометрия сфинктера Одди — это измерение давления с помощью катетера, который вводят в общий жёлчный и/или панкреатический протоки. Детям манометрия не проводится из-за возможных травм и осложнений, например сквозное повреждение стенки жёлчного пузыря.
Гепатобилиарная сцинтиграфия — это радиоизотопное исследование (т. е. с использованием меченых радионуклидами соединений), с помощью которого можно определить скорость и характер движения жёлчи от печени до двенадцатиперстной кишки. При необходимости процедуру дополняют фармакологическими пробами: Нитроглицерином, Неостигмином и Морфином. Гепатобилиарная сцинтиграфия хорошо подходит для диагностики дискинезии у детей.
Холесцинтиграфия позволяет оценить движение жёлчи. Перед процедурой в организм вводят холецистокинин и безопасный радиоактивный краситель. Затем жёлчный пузырь сканируют, наблюдая за выработкой жёлчи [14] .
Холецистография — это рентгеновский метод диагностики состояния жёлчного пузыря и жёлчных протоков. Благодаря введению рентгеноконтрастного вещества, содержащего йод, можно рассмотреть жёлчный пузырь с протоками чётче и подробнее, чем на УЗИ.
ФГДС позволяет собрать образцы жёлчи из жёлчного пузыря и провести биопсию. Во время процедуры через рот вводят гибкую трубку, которую затем продвигают вниз по пищеводу в двенадцатиперстную кишку.
Ретроградная эндоскопическая холангиография — это обследование, которое выполняют при помощи рентгеновского и эндоскопического оборудования. Эндоскоп (гибкий длинный шланг с источником света и видеокамерой на входном конце) вводится в двенадцатиперстную кишку через рот и желудок. Далее в просвет общего жёлчного протока помещают катетер, по которому пускают контрастное вещество. Это вещество окрашивает сосуды, что будет видно на снимках. При необходимости во время процедуры из просвета общего жёлчного протока удаляют мелкие камни и устанавливают трубку, облегчающую отток жёлчи.
Магнитно-резонансная холангиопанкреатография (МРХПГ) — неинвазивный метод диагностики с помощью магнитных полей. МРХПГ позволяет получить чёткое изображение желчевыводящих путей и выявить их закупорку.
Дифференциальная диагностика
ДЖВП следует отличать от острого гастрита, жёлчных колик, острого панкреатита, острого и хронического холецистита.
Симптомы гипотонической дискинезии и дефицита сфинктера Одди схожи с проявлениями хронических болезней желудка, поджелудочной железы и двенадцатиперстной кишки, например дуоденита, язвы желудка, кишечной непроходимости и хронического панкреатита.
Также нужно провести дифференциальную диагностику с паразитарными заболеваниями (описторхозом, клонорхозом), опухолями печёночного изгиба, спаечной болезнью, ишемической болезнью сердца, мочекаменной болезнью и неврологическими патологиями.
Лечение дискинезии жёлчных путей
Лечение ДЖВП должно быть комплексным и поэтапным, методы терапии подбираются индивидуально.
На тактику лечения влияет:
- характер расстройства (гипо- или гиперкинетическая дискинезия);
- степень воспаления жёлчных протоков, двенадцатиперстной кишки и жёлчного пузыря;
- выраженность симптомов.
Диета при ДЖВП
При лечении дискинезии важно соблюдать диету. Питаться нужно небольшими порциями примерно 5–6 раз в день. Следует ограничить жареную пищу, шоколад, какао, кофе и газированные напитки. При гипертонической форме рекомендуется избегать продуктов, вызывающих сокращение жёлчного пузыря: жирное мясо, рыбу, птицу, наваристые бульоны и другую жирную пищу, лук, чеснок, маринады, копчёности, горох и фасоль. При гипотонической форме в рацион должны входить овощи, фрукты, сметана, сливки, яйца, растительное и сливочное масло.
Медикаментозная терапия
Одновременно с диетой проводится медикаментозное лечение. Основная терапия ДЖВП — это желчегонные препараты. Длительность лечения индивидуальна, в среднем курс длится две недели. Затем его прерывают примерно на месяц, что позволяет предотвратить истощение клеток печени и развитие устойчивости к лекарствам.
При гиперкинетической дискинезии применяют спазмолитики, седативные средства, фитотерапию и физиотерапию (электрофорез со спазмолитиками). Врач может назначить урсодезоксихолевую кислоту, метионин, незаменимые фосфолипиды, а также препараты на основе расторопши, куркумы, артишока и тыквенных семечек. При таком типе дискинезии также показаны гепатопротекторы, которые защищают печень и протоки от повреждения жёлчью.
При гипокинетической дискинезии используют холинокинетики — препараты, повышающие тонус жёлчного пузыря. Желчегонным действием обладают многие растения: барбарис, бессмертник, стебли и почки кукурузы, стебли и корень лопуха, горькая полынь, рябина, хмель, брусника, майоран, календула, одуванчик, корень ревеня.
Препараты для лечения заболеваний жёлчного пузыря и желчевыводящих путей:
-
— действует как спазмолитик, желчегонное средство и предупреждает развитие желчнокаменной болезни, улучшая циркуляцию жёлчи. (Дюспаталин) — обладает двойным действием: расслабляет мышцы жёлчного пузыря и желчевыводящих путей, а также сокращает эти же мышцы в нужных участках, тем самым предотвращая гипотонию.
- Тримебутина малеат (спазмолитик), Гиосцина бутилбромид (применяют при печёночной колике). , Дигестал, Фестал, Холензим — комбинированные желчегонные средства [19] .
Тонизирующие или седативные препараты назначают, учитывая состояние нервной системы пациента. К тонизирующим средствам относится кофеин и женьшень, к седативным — бромиды, настойки валерианы и пустырника.
Также по назначению врача может проводиться тюбаж — выведение скопившейся жёлчи. Эффективен тюбаж с минеральной водой: пациент выпивает натощак 100–150 мл подогретой воды и 45 минут лежит на правом боку под тёплой грелкой. В минеральную воду можно добавлять сорбит и сульфат магния.
Хирургическое лечение
При ДЖВП может проводиться холецистэктомия — удаление жёлчного пузыря. Операция нужна в тех случаях, когда самочувствие не улучшается после консервативной терапии. По мнению некоторых авторов, холецистэктомия не требуется, если симптомы сохраняются меньше трёх месяцев.
Перед проведением холецистэктомии потребуется полное лабораторное и инструментальное обследование, включая анализы на ферменты печени, связанный билирубин, амилазу и липазу. Результаты анализов должны быть в норме, только после этого можно проводить операцию [17] [18] .
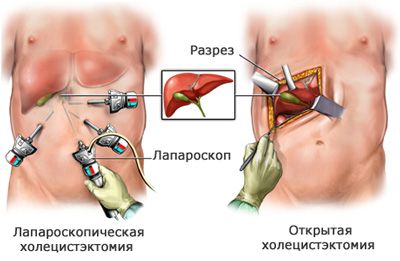
Выделяют два вида холецистэктомии: открытую и лапароскопическую. Лапароскопическая операция безопаснее, чем открытая. Её выполняют через несколько небольших проколов в брюшной стенке с помощью специального инструмента — лапароскопа.
Открытая холецистэктомия проводится при остром воспалении жёлчного пузыря и противопоказаниях к лапароскопической операции.
Прогноз. Профилактика
Дискинезия жёлчных путей — это хроническое заболевание, но при соблюдении диеты и правильной терапии болезнь протекает без обострений. Без лечения может развиться калькулёзный холецистит и холангит.
Холецистэктомия эффективна в 80—90 % случаев. Через год после операции нормальное самочувствие сохраняется у 50–70 % пациентов [5] .
Для профилактики дискинезии нужно правильно питаться, есть меньше острой, жареной и копчёной пищи. Рекомендуется избегать стрессовых ситуаций, не курить, быть физически активным и лечить хронические очаги инфекции.
Хронический холецистит: причины, симптомы и лечение
Хронический холецистит – это воспалительный процесс желчного пузыря, который имеет хроническое течение и отличается рецидивирующим характером. В основе патогенетического механизма лежит нарушение выхода желчи, застойные явления желчного пузыря и протоков. Часто холецистит развивается вместе с желчнокаменной болезнью. Пожилые женщины более подвержены этой патологии, чем мужчины. Средний возраст больных хронической формой заболевания – 40-60 лет.
Строение и функции желчного пузыря
Желчный пузырь расположен на левой стороне брюшной полости под печенью. Этот орган активно участвует во многих жизненных процессах, например в процессе пищеварения.
Внутреннее воспаление приводит к нарушению многих функций и значительно влияет на общее состояние здоровья. Воспаление поражает как сам мочевой пузырь, так и его каналы.
Виды холецистита
Основным признаком для классификации хронического холецистита, безусловно, является наличие или отсутствие камней (конкрементов) в желчном пузыре. В этом отношении различают калькулезную и некалькулезную форму заболевания.
Если говорить о возбудителе воспалительного процесса, то различают такие формы заболевания (по частоте его возникновения), как бактериальная, вирусная, паразитарная, аллергическая, немикробная (иммуногенная), ферментативная и идиопатическая (имеет неясное происхождение).
Течение воспалительного процесса также неравномерно и зависит от определенных факторов, в том числе от индивидуальных особенностей организма. Протекать хронический холецистит может в фазе обострения, для которой характерна яркая клиническая картина. Также наблюдается угасание обострения, стойкая или нестойкая ремиссия.
Симптомы воспаления желчного пузыря
Наличие холецистита легко заметить. Они характеризуются своей интенсивностью и количеством, но могут меняться в зависимости от формы заболевания. Многие больные испытывают появление сердечных болей и психических расстройств. В том случае, если желчный пузырь заполнен камнями, размер которых достигает 5 мм, возможен приступ печеночных колик.
- беспокоящие колющие боли справа в подреберье;
- повышение температуры тела;
- отрыжка и ощущение горького привкуса во рту;
- пожелтение кожного покрова и появление характерного зуда;
- тошнота и рвота.
- тупые, ноющие боли в правом боку, отдающие под лопатку;
- нарушения со стороны пищеварительной системы;
- потеря аппетита;
- желтый цвет кожи.
Причины возникновения холецистита

- образование камней, которые закупоривают желчный проток и поэтому вызывают воспаление;
- наследственная предрасположенность;
- врожденная патология желчного пузыря (гиподинамия);
- беременность (в этот период наблюдается тенденция у женщин к активизации заболевания из-за гормональных процессов);
- инфекционное поражение желчного пузыря (вирусы и паразиты);
- повреждение внутренних органов;
- сахарный диабет;
- слабая иммунная система;
- гормональная дисфункция в результате приема лекарств или контрацептивов;
- применение некоторых медикаментозных препаратов, которые могут вызвать появление камней.
- малоподвижный образ жизни;
- сильный эмоциональный стресс;
- чрезмерное потребление жирной, жареной, острой пищи, обработанных продуктов и алкоголя;
- кишечные паразиты (аскариды, амебы, лямблии);
- пищевая аллергия;
- голодание.
Особенности течения холецистита

Патогенез заболевания связан с двигательной дисфункцией желчного пузыря. Нарушается нормальное течение желчи, происходит ее застой. Позже добавляется инфекция. Развивается воспалительный процесс. При хронической форме заболевания воспаление развивается гораздо медленнее и отмечается вялое течение.
Воспалительный процесс может постепенно переходить от стенок желчного пузыря к желчным протокам. Длительное течение сопровождается образованием спаек, деформацией мочевого пузыря, сращиванием с соседними органами (кишечником), образованием свища.
Методы диагностики воспаления желчного пузыря
Основой для диагностики холецистита является история болезни, собранная терапевтом. При первоначальном обследовании врач проводит сканирование живота. Во время брюшного зонда специалист спрашивает о болезненных ощущениях на правой стороне туловища, определяет точечное напряжение мышц в области исследуемого органа. Болевой синдром возникает при легком постукивании по области правого подреберья.
- лабораторные тесты;
- УЗИ желчного пузыря;
- рентгенологические исследования (артериография, холеграфия, холецистография);
- дуоденальное зондирование.
Эти методы позволяют определить биохимический состав мочевого пузыря, а также наличие камней и их размер. Лечение включает в себя поддержание нормального уровня желчных кислот.
Методы лечения холецистита
Принятые меры направлены на устранение воспаления в желчном пузыре, освобождение желчных протоков и нормализацию работы органа.
- Медикаментозная терапия. Гастроэнтеролог назначает препараты преимущественно при хроническом некалькулезном холецистите. Лекарства снимают острые симптомы, устраняют очаг инфекции и восстанавливают пищеварительную функцию.
- Хирургическое лечение. При калькулезной форме заболевания без операции не обойтись. Удаляется источник образования конкрементов – желчный пузырь.
- Разрушение конкрементов. Хирургическое дробление камней не способствует полному излечению. Также для размельчения конкрементов могут быть назначены лекарственные средства.
Список препаратов от хронического холецистита
Предлагаем рейтинг препаратов для лечения обострения при хроническом холецистите. Список составлен на основании эффективности, безопасности и соотношения цена-качество. Перед началом лечения рекомендуется проконсультироваться с врачом.
№1 – «Фестал» (Sanofi Aventis, Индия)
Проявляет амилолитическую, желчегонную, липолитическую, протеолитическую и стабилизирующую поджелудочную функцию. Этот ферментный препарат может компенсировать проблему выделительной активности поджелудочной железы, одновременно поддерживая функцию печени и желчевыводящих путей.

Производитель: Sanofi Aventis [Санофи-Авентис], Индия
№2 – «Амоксиклав» (Lek d. d., Словения)
Назначается при желчевыводящих инфекциях (холецистит, холангит). Длительность применения зависит от типа продолжительности болезни и поэтому может быть определена только лечащим врачом. Терапия должна проводиться не дольше 14 дней.

Производитель: Lek d. d. [Лек д.д.], Словения
№3 – «Карсил» (Sopharma, Болгария)
Чрезвычайно эффективный препарат, который не только восстанавливает поврежденные участки печени, но и стимулирует активный рост гепатоцитов. В основе этого препарата лежит активный ингредиент силимарин, то есть экстракт расторопши. Выпускается в упаковках по 80и 180шт.
Существует ряд заболеваний, при которых назначают препарат: хронический гепатит, алкоголизм и цирроза печени. Также «Карсил» снимает интоксикацию организма и помогает восстановиться при хронической форме холецистита.

Производитель: Sopharma [Софарма], Болгария
№4 – «Бактериофаг» (Микроген НПО, Россия)
Иммунобиологический препарат разработан от гнойно-воспалительных заболеваний, вызванных стафилококком. Назначается в составе комплексной терапии. Стафилококковый раствор назначается при острой и хронической форме холецистита в сочетании с другими лекарственными средствами. Можно использовать детям до 18 лет, в период беременности и лактации.

Производитель: Микроген НПО, Россия
№5 – «Пиобактериофаг» (Микроген НПО, Россия)
Поливалентный очищенный раствор используется в качестве антибактериального препарата. Назначается для профилактики и лечения разных форм энтеральных и гнойно-воспалительных заболеваний. Назначается в любом возрасте внутрь за 30-60 минут до еды. Курс лечения составляет от 1 до 2 недель.

Производитель: Микроген НПО, Россия
№6 – «Урсофальк» (Losan Pharma, Германия)
Капсулы способствуют растворению холестериновых желчных конкрементов. Гепатопротекторное средство содержит урсодезоксихолевую кислоту, которая снижает гепатотоксичность гидрофобных желчных солей. Обычно назначается по 10 мг в сутки. Если иное не предписано врачом. Длительность терапии зависит от показаний.

Производитель: Losan Pharma [Лозан Фарма], Германия
№7 – «Но-шпа» (Chinoin, Венгрия)
Спазмолитическое лекарственное средство на основе дротаверина гидрохлорида. Представляет собой производное изохинолина. Способствует расслаблению гладкой мускулатуры. Следует придерживаться рекомендаций по дозированию, указанных в инструкции. В противном случае возможны побочные реакции со стороны сердца и сосудов. Выпускается в таблетированной форме по 24и 100шт.

Производитель: Chinoin [Хиноин], Венгрия
№8 – «Холензим» (Белмедпрепараты, Россия)
Разработан для лечения хронического холецистита у взрослых. Ферментный и желчегонный препарат сдержит сухую желчь, измельченную высушенную поджелудочную железу и слизистые оболочки тонкой кишки убойного скота. Желчегонное средство нормализует процессы пищеварения, улучшая состояние желудочно-кишечного тракта.
Производитель: Белмедпрепараты, Россия
№9 – «Мезим форте» (Berlin-Chemie/A. Menarini)
Содержит панкреатин и способствует нормализации процессов пищеварения. Ферментный препарат компенсируют функциональную недостаточность поджелудочной железы.
Широко используется для устранения воспалительных и дистрофических заболеваний желчного пузыря и желудка. Способствует улучшению пищеварительных процессов. Назначается для устранения симптомов холецистита у женщин при беременности только после консультации с врачом.

Производитель: Berlin-Chemie/A. Menarini [Берлин-Хеми/А. Менарини], Германия
№10 – «Холосас» (Алтайвитамины, Россия)
Желчегонный препарат выпускается в форме сиропа и содержит экстракт плодов шиповника. Растительное лекарственное средство обладает выраженным желчегонным эффектом. Назначается при гепатите и некалькулезном холецистите.

Производитель: Алтайвитамины, Россия
№11 – «Амоксициллин» (АВВА РУС, Россия)
Полусинтетический антибиотик пенициллинового ряда обладает широким спектром действия. Оказывает выраженное бактерицидное действие. Назначается против анаэробных грамотрицательных и грамположительных бактерий. Назначается при хронической и острой форме холецистита.

Производитель: АВВА РУС, Россия
№12 – «Флемоксин Солютаб» (Astellas Pharma Inc., Нидерланды)
Антибактериальное средство, которое относится к пенициллиновому ряду и обладает широким спектром действия. Назначается для проведения монотерапии чаще всего в комбинации с клавулановой кислотой. Используется для лечения хронического холецистита у взрослых, эффективно устраняя не только симптомы, но и причины.
Производитель: Astellas Pharma Inc. [Астеллас Фарма], Нидерланды
№13 – «Аллохол» (Вифитех, Россия)
Таблетки для лечения болезней желчевыводящих путей на основе активированного угля, сухой желчи, экстракта крапивы и чеснока. Желчегонное средство снижает процессы брожения и гниения в кишечнике. Способствует усилению секреторных функций гепатоцитов и повышает секреторную активность органов желудочно-кишечного тракта.
Производитель: Вифитех, Россия
№14 – «Урсосан» (ЗиО-Здоровье, Россия)
Капсулы содержат урсодезоксихолевую кислоту и представляют собой гепатопротектор. Обладают холелитолитическим и желчегонным действием. Назначается для лечения хронического калькулезного холецистита, эффективно устраняет причины и симптомы заболевания.

Производитель: ЗиО-Здоровье, Россия(Подольск)
Прогноз и профилактика холецистита
Если лечение хронического холецистита проводится с соблюдением рекомендаций врача, в том числе строгой диеты, тогда прогноз благоприятный. Но болезнь опасна из-за возможных осложнений: разрыве воспаленного органа на фоне перитонита, что может привести к летальному исходу. Пациент должен находиться под наблюдением специалиста, потому как в процессе лечения крайне важно следить за динамикой.
Первичная профилактика холецистита включает ведение здорового образа жизни, ограничение спиртных напитков и исключение таких вредных привычек, как курение и переедание. Обязательно нужно вести активный образ жизни, время диагностировать и лечить застойные явления в организме. Также следует избегать паразитарных инвазий и стрессовых ситуаций.
Сюрпризы желчного пузыря
Гастроэнтеролог, гепатолог GMS Clinic Сергей Вялов дал интервью интернет-порталу stopkilo.net и рассказал о проблемах и лечении желчного пузыря.

Введение
Желчный пузырь является одним из «особенных» органов, способных в прямом смысле готовить сюрпризы. Такие сюрпризы представляют собой неожиданный приступ сильных болей в животе справа где-то под ребрами, который мы называем «желчная колика».
Желчный пузырь служит чем-то вроде резервуара, собирающего и хранящего желчь до нужного момента, а затем выбрасывает ее для нужд пищеварения. Если желчь начинает плохо «храниться» или «застаиваться», то изменяется ее состав. Дальше все зависит от того, насколько далеко зашел процесс.
Но начинается все с нарушения нормальных сокращений желчного пузыря — он сокращается либо слишком быстро и сильно, либо слишком слабо и медленно. Оба этих нарушения приводят к неправильному желчевыделению и изменению состава желчи, а в долгосрочной перспективе — к образованию камней.
Чаще всего к этому приводят погрешности в питании, когда мы переедаем или едим много жирной, жареной, копченой пищи . У некоторых людей дополнительный вклад в развитие болезней желчного пузыря вносит высокий уровень холестерина, нарушение гормонального фона, прием некоторых лекарств, наследственная предрасположенность. Стрессы, эмоциональное и нервное напряжение также ведет к нарушению функций желчного пузыря. Именно поэтому последней стадией, желчнокаменной болезнью, чаще страдают женщины после критического возраста. Хотя в последние годы болезни желчного пузыря сильно «помолодели» и очень часто выявляются даже у детей!
Ощущения, расположенные вверху живота (в области желудка) или под ребрами справа чаще всего связаны с заболеванием желудка или желчного пузыря, а в редких случаях даже кишечника. Отличить их друг от друга самостоятельно очень сложно. При осмотре живота врач с легкостью определяет, что именно привело к появлению симптомов. Подсказать может связь с приемом пищи: при появлении симптомов после еды вероятнее всего проблема связана с желчным пузырем или желудком. Если симптомы с приемом пищи четкой связи не имеют, есть основания предполагать проблему с кишечником.
Симптомы
Типичными симптомами заболевания желчного пузыря являются дискомфортные или болезные ощущения вверху живота или под ребрами справа, чаще связанные с приемом пищи. У многих людей появляются легкая тошнота, горький привкус во рту, тяжесть под ребрами или ноющее ощущение. Наиболее часто они возникают при провокации желчного пузыря жирной, жареной, острой или копченой пищей. Однако могут развиваться и через несколько дней после приема антибиотиков, противогрибковых и противовирусных препаратов.
Хронический холецистит развивается долго и медленно, чаще проявляет себя дискомфортом и болями. Острый холецистит имеет более сильные симптомы, может даже подниматься температура, боли заставляют сидеть согнувшись и держаться за правый бок, иногда даже отдают в спинную. И хочется пойти ко врачу. Чаще всего эти симптомы достаточно типичны у большинства людей.
Холецистит, по своей сути, представляет собой воспаление желчного пузыря, которое сопровождается и нарушением его сокращений, и нарушением желчевыделения.
Именно нарушение нормального желчевыделения и приводит к повышению давления в пузыре, концентрированию и сгущению желчи. Она начинает собираться в сгустки, появляются хлопья и комки, которые кристаллизуются в виде камней в пузыре. Если холецистит не лечить, он может перейти в острый или в пузыре появятся камни. Мы называем эту последовательную смену стадий «желчным континуумом».
Образ жизни в значимой степени НЕ влияет на состояние желчного пузыря или развитие в нем воспалительного процесса. Большее значение имеет питание, а также прием лекарств, которые выводятся вместе с желчью.
Важным является взаимосвязь стресса и повышенной тревожности с сокращениями желчного пузыря. Очень часто эмоциональный срыв или нервный период могут приводить к развитию заболевания.
Рекомендации
При заболеваниях желчного пузыря рекомендуется стол № 5. Он используется также при лечении болезней печени и поджелудочной железы. Питание при болезнях желудка или кишечника отличается от питания, необходимого при болезнях желчного пузыря. Основные ограничения касаются жирной, жареной, острой и копченой пищи, а также алкоголя. Мы разработали специальное приложение для телефона «Стол № 5», в котором подробно освещены вопросы питания.
Холодом и голодом лечат острейший период острого панкреатита, который иногда возникает из-за желчнокаменной болезни. Поэтому и существует такой стереотип. Также голод иногда используют при желчной колике. При обострении холецистита (не остром холецистите!) стандартом лечения являются лекарства, восстанавливающие сокращения желчного пузыря и препараты урсодеоксихолевой кислоты (урсосан). В начальном периоде обострения используются спазмолитики (мебеверин, дротаверин, гимекромон). Далее возможно использование прокинетиков (итомед), но они не применяются при желчнокаменной болезни, только на ранних стадиях. Эти препараты нормализуют желчевыделение. Использовать желчегонные без результатов УЗИ категорически запрещено!
Данная рекомендация не является руководством по лечению — лечение должен назначить врач после осмотра!
В некоторых случая, действительно, болезни других органов могу приводить к развитию холецистита. Дуоденит является наиболее частым заболеванием, которое за счет отека «выхода» желчевыводящих путей приводит к нарушению выделения желчи. Это повышает давление в желчном пузыре, способствует воспалению или возникновению камней. Также способствует холециститу и дисфункции желчного пузыря избыток бактерий в кишечнике, так называемый избыточный бактериальный рост. Данное состояние может возникать после пищевых отравлений, при долго существующих запорах или длительной диарее, а также при воспалительных заболеваниях кишечника и дивертикулярной болезни.