Другие уточненные болезни поджелудочной железы (K86.8)
К данной подрубрике отнесены состояния, различающиеся как по морфологическим признакам, так и по этиологии и патогенезу. Чаще всего они связаны с острым или хроническим панкреатитом (включая алкогольный хронический панкреатит), но не ограничиваются ими.
Недоразвитие (незрелость, инфантилизм) поджелудочной железы — врожденная форма недостаточности секреции гормонов ПЖ и инсулина (исключая Агенезия, аплазия и гипоплазия поджелудочной железы — Q45.0).
Некроз поджелудочной железы (панкреанекроз**) — деструктивная форма панкреатита с массивной одновременной гибелью большого количества клеток ПЖ. Различают:
— неуточненный некроз;
— асептический некроз — некроз без участия микроорганизмов («самопереваривание» ткани ПЖ вследствие отказа защитных механизмов при панкреатите);
— жировой некроз — стеатонекроз с образованием солей кальция и жирных кислот как в самой ПЖ , так и за ее пределами.
Камни поджелудочной железы — редкое хроническое заболевание. Чаще встречаются у мужчин, чем у женщин. Камни, как правило, имеют светло-серый или серо-желтый цвет, неровную поверхность и состоят из углекислого и фосфорнокислого кальция с незначительной примесью органических веществ. В отличие от желчных камней, камни ПЖ не содержат холестерина и желчных пигментов. «Молодые» камни мягкие, а «старые» — более твердые. Более часто встречаются множественные камни различной величины (от песчинки до размера лесного ореха).
Камни преимущественно локализуются в главном протоке и зачастую проникают своими отростками в его боковые ветви, что создает препятствия для нормального сокоотделения.
* Образный термин, введенный в 1887 г. по визуальной аналогии поражения поджелудочной железы с циррозом печени.
** Термин «панкреатонекроз» является скорее патологоанатомическим, нежели клиническим, ввиду чего использовать его в качестве клинического диагноза не совсем верно. Под термином «тотально-субтотальный панкреонекроз» понимается деструкция поджелудочной железы с поражением всех отделов (головка, тело, хвост). Абсолютно тотальный панкреонекроз не встречается.
Этиология и патогенез
Атрофия поджелудочной железы является следствием (стадией) хронического панкреатита (в том числе обструктивного, некалькулезного и калькулезного хронического панкреатита). Атрофия может сочетаться с фиброзом ПЖ.
Также атрофия или фиброз ПЖ могут возникать вследствие следующих причин:
— атеросклероз;
— старческие изменения ПЖ;
— сахарный диабет;
— оперативные вмешательства на ПЖ;
— нарушения питания.
Патологическая и физиологическая атрофия отличаются по этиологии и качественным особенностям. В основе атрофии лежит преобладание процессов диссимиляции над процессами ассимиляции, что связано со снижением активности цитоплазматических ферментов.
Недоразвитие (инфантилизм) поджелудочной железы (клинический синдром Кларка-Хэдфилда) является врожденной формой недостаточности секреции гормонов ПЖ, включая инсулин. Этиология доподлинно неизвестна. Страдают дети младшего возраста.
Фиброз поджелудочной железы является следствием хронического панкреатита любой этиологии (включая, алкогольный, тропический, наследственный хронический панкреатит).
Редкая причина фиброза — гемосидероз, который представляет собой увеличение содержания в тканях ферритина и гемосидерина. Данные пигменты откладываются в органах (печень, ПЖ, миокард), что обуславливает прогрессирующую гибель паренхиматозных элементов, замещение их грубоволокнистой соединительной тканью (цирроз печени, фиброз ПЖ, кардиосклероз) и развитие функциональной недостаточности органов (хроническая печеночная и сердечная недостаточность, сахарный диабет).
Цирроз поджелудочной железы в основном возникает как следствие хронического панкреатита, прогрессирующее развитие которого приводит к циррозу ПЖ: она уменьшается в размерах, ее поверхность сморщивается, а консистенция становится хрящевой.
Образное описание «цирроз» для ПЖ введено по аналогии с циррозным поражением печени при алкогольной болезни печени.
Цирроз ПЖ встречается не только при хроническом алкогольном панкреатите, но и при так называемом «тропическом» панкреатите (фиброзно-калькулезном панкреатите, фиброзно-калькулезном панкреатическом диабете — FCPD), а также при сифилитическом панкреатите.
Некроз поджелудочной железы — омертвение, гибель клеток ПЖ, как правило, вследствие тяжелых форм острого панкреатита (панкреонекроз). При панкреонекрозе наблюдается самопереваривание ПЖ ферментами, которые в ней вырабатываются (трипсином и липазой). Внутриорганная активация этих ферментов связана с попаданием в просвет протоков естественных активаторов экскрета ПЖ — пузырной желчи или ее отдельных компонентов (например, желчных кислот).
Панкреонекроз протекает в нескольких видах:
1. Неуточненный некроз — морфологические данные отсутствуют.
2. Асептический некроз — возникает без участия микроорганизмов и не сопровождается расщеплением жиров. Появляется, как правило, вследствие тупой травмы живота.
3. Жировой некроз (ферментный жировой некроз) — в большинстве случаев обусловлен геморрагическим острым панкреатитом, когда панкреатические ферменты выходят из протоков в окружающие ткани. Панкреатическая липаза расщепляет триглицериды в жировых клетках на глицерин и жирные кислоты. При взаимодействии с плазменными ионами кальция эти элементы образуют мыла кальция, которые откладываются в виде игольчатых кристаллов рядом с погибшими клетками. Этот процесс сопровождается стеатонекрозом — появлением в жировой ткани, окружающей ПЖ, непрозрачных, белых бляшек и узелков.
При панкреатитах возможно попадание липазы в кровоток. В дальнейшем она широко распространяется и вызывает жировой некроз во многих участках организма (чаще всего — в подкожной жировой клетчатке и костном мозге). Микроскопически в пораженных тканях выявляют отсутствие ядра с наличием кристаллов жира и извести соли.
Камни поджелудочной железы имеют не до конца выясненные этиологию и патогенез. Предполагается, что камнеобразование обусловлено нарушением обменных процессов, которое приводит к увеличению концентрации солей кальция в панкреатическом соке. Данный факт объясняет нередкие сочетания камней ПЖ с формированием камней в слюнных железах и мочевых путях.
Основа камней, как правило, состоит из масс слущившегося и распавшегося эпителия протоков, вокруг которых отлагаются слизь и соли кальция, присутствующие в панкреатическом соке.
Образованию камней способствует застой секрета в протоках железы, вызванный механическими причинами (образование камней в ретенционных кистах) и/или воспалением протоков при их инфицировании. Наиболее часто инфекция попадает в протоки из желчных путей, но возможны гематогенный и лимфогенный механизмы инфицирования.
Существование чистых форм камнеобразования в протоках ПЖ, без признаков хронического панкреатита, сомнительно. Наоборот, формирование камней в протоках ПЖ возможно при развитии обызвествления в толще ПЖ, то есть в конечной фазе хронического панкреатита.
Образование камней характерно при алкогольном хроническом панкреатите или панкреатите, связанном с недостаточностью питания (тропический панкреатит, идиопатический панкреатит, фиброзно-калькулезный панкреатический диабет).
Рак головки поджелудочной железы
Рак головки поджелудочной железы – полиморфная группа злокачественных новообразований, локализующихся преимущественно в области ацинусов и протоков головки поджелудочной железы (ПЖ). К основным клиническим проявлениям заболевания относят анорексию, сильное исхудание, интенсивные боли в животе, диспепсию, желтуху. Диагноз устанавливается на основании УЗИ, КТ и МРТ органов брюшной полости, ЭРХПГ, лапароскопии с биопсией, лабораторных методов диагностики. Лечение рака головки поджелудочной железы у 20% пациентов хирургическое с последующей химиотерапией и лучевой терапией; в остальных случаях лечение паллиативное.
МКБ-10

Общие сведения
Рак головки поджелудочной железы является самой агрессивной и прогностически неблагоприятной опухолью. Несмотря на то, что в последние годы изучению опухолей этой локализации посвящено множество исследований в области онкологии, гастроэнтерологии и хирургии, в 95% случаев рак ПЖ диагностируется на той стадии, когда выполнение радикального оперативного вмешательства невозможно.
Быстрое прогрессирование и метастазирование опухоли приводят к тому, что 99% пациентов погибают в течение пяти лет после постановки диагноза, а большая продолжительность жизни отмечается только у тех пациентов, кому диагноз был установлен на ранних стадиях заболевания. Рак головки ПЖ несколько чаще встречается у мужчин (соотношение мужского пола к женскому 8:6), средний возраст диагностики этого заболевания – 65 лет.

Причины
К раку головки поджелудочной железы приводят разнообразные факторы: алиментарные, токсико-химические, метаболические и др.:
- Нерациональное питание. Потребление большого количества жирной животной пищи стимулирует выработку панкреозимина, что вызывает гиперплазию клеток поджелудочной железы.
- Вредные привычки. Курение способствует попаданию в кровоток большого количества канцерогенов, повышает в крови уровень липидов, способствующих гиперплазии протокового эпителия. Алкоголизм повышает риск рака головки поджелудочной железы в 2 раза.
- Патология гепатобилиарной зоны. Сахарный диабет также удваивает риск развития рака ПЖ за счет гиперплазии эпителия протоков. Застой воспалительного секрета при хроническом панкреатите способствует мутации и последующей малигнизации клеток ПЖ. Вероятность развития рака ПЖ значительно выше у пациентов, страдающих хроническим калькулезным холециститом, желчнокаменной болезнью, постхолецистэктомическим синдромом. Рак желчевыводящих путей имеет одинаковые механизмы развития с раком поджелудочной железы.
- Токсическое воздействие. Последние исследования указывают на повышенный риск развития рака головки поджелудочной железы у работников промышленных производств (резиновое, химическое деревообрабатывающее).
Метастазирование рака головки поджелудочной железы осуществляется лимфо- и гематогенно, контактным путем (прорастая окружающие органы и ткани, желчевыводящие пути). Метастазы могут обнаруживаться в печени и почках, костях, легких, желчном пузыре и на брюшине.
Классификация
Поражение головки поджелудочной железы наблюдается в 70% случаев рака ПЖ. Общепринятыми считаются классификация рака головки поджелудочной железы TNM, патогистологическая группировка по стадиям. В подавляющем большинстве случаев рак развивается из эпителия протоков поджелудочной железы, гораздо реже – из ее паренхиматозных тканей.
Рост опухоли может быть диффузным, экзофитным, узловым. Гистологически чаще всего диагностируют аденокарциному (папиллярный рак, слизистая опухоль, скирр), редко – анапластический и плоскоклеточный рак.
Симптомы рака головки ПЖ
Самым частым симптомом рака является боль (встречается более чем у 80% пациентов). Чаще всего болевой синдром служит первым признаком заболевания. Локализуется боль обычно в верхней половине живота, иррадиирует в верхнюю половину спины. Болевой синдром может быть обусловлен сдавлением опухолью нервов, желчных путей, а также обострением хронического панкреатита на фоне рака ПЖ.
К ранним признакам онкопатологии ПЖ также относят кахексию и диспепсические расстройства. Похудение обусловлено двумя факторами: в основном, прекращением продукции ферментов поджелудочной железы и расстройством пищеварения, в меньшей степени – опухолевой интоксикацией. Рак головки поджелудочной железы часто сопровождается диспепсическими расстройствами, такими как снижение аппетита вплоть до анорексии, тошнота и рвота, отрыжка, неустойчивость стула.
Более поздние симптомы заболевания обусловлены прорастанием опухоли поджелудочной железы в окружающие ткани и структуры. При раке головки ПЖ опухолевый рост может приводить к сдавлению общего желчного протока. У таких пациентов через несколько месяцев от начала заболевания появляются симптомы обтурационной желтухи: иктеричность кожи и слизистых, мучительный зуд, обесцвечивание кала и потемнение мочи, носовые кровотечения.
Нарушение оттока желчи по общему желчному протоку приводит к увеличению печени в размерах, но она остается безболезненной, плотно-эластической консистенции. Прогрессирование опухоли вызывает развитие асцита, инфаркта селезенки, кишечных кровотечений, инфаркта легких, тромбоза глубоких вен нижних конечностей.
Диагностика
На первой консультации гастроэнтеролога установить верный диагноз достаточно сложно. Для правильной диагностики необходимо проведение ряда лабораторных и инструментальных исследований:
- Анализы. В клиническом анализе крови возможно выявление высокого лейкоцитоза, тромбоцитоза. В биохимических пробах отмечается значительное повышение уровня прямого билирубина при нормальных значениях АсТ и АлТ. При анализе кала (копрограмме) пробы на уробилин и стеркобилин становятся отрицательными, регистрируется стеаторея и креаторея.
- Дуоденальное зондирование. В постановке диагноза поможет и дуоденальное зондирование с цитологическим исследованием сока ДПК – в нем выявляют раковые опухоли.
- Методы визуализации. Основные данные за рак головки поджелудочной железы получают при проведении ультрасонографии поджелудочной железы и желчных путей, МРТ поджелудочной железы, МСКТ органов брюшной полости, эндоскопической ретроградной холангиопанкреатографии. Данные методы исследований не только позволят точно определить локализацию и размеры опухоли, но и выявить расширение панкреатических и желчных протоков, метастазы в других органах.
- Эндоскопические исследования. На сегодняшний день одним из самых точных методов диагностики и стадирования рака головки ПЖ является эндоскопическое УЗИ – с его помощью можно точно определить стадию опухолевого роста, выявить поражение сосудов и регионарных лимфатических узлов. При затруднениях в постановке диагноза используется диагностическая лапароскопия.
- Биопсия. Возможно проведение пункционной биопсии поджелудочной железы с морфологическим исследованием биоптатов.

КТ ОБП/ЗП. Гиподенсная опухоль в головке поджелудочной железы (красная стрелка) на фоне расширения главного панкреатического протока и атрофии дистальных отделов железы (синяя стрелка).
Дифференциальная диагностика
Рак головки поджелудочной железы в ее ацинарной части чаще всего распространяется на двенадцатиперстную кишку и маскируется под язвенную болезнь ДПК, рубцовый стеноз пилорического отдела желудка. Кроме того, рак ПЖ следует дифференцировать с расслаивающей аневризмой аорты, гепатоцеллюлярной карциномой, эндокринными и доброкачественными опухолями ПЖ, закупоркой желчных протоков, острым и хроническим панкреатитом, стриктурами желчных протоков, холангитом, острым и хроническим холециститом.
Лечение рака головки поджелудочной железы
Хирургическое лечение
Для излечения пациентов с раком головки поджелудочной железы используют хирургические, химотерапевтические, радиологические и комбинированные методы. Наилучшим терапевтическим эффектом обладает оперативное вмешательство.
- Радикальные операции. На ранних стадиях основным методом хирургического лечения обычно служит панкреатодуоденальная резекция. Во время панкреатодуоденальной резекции удаляются окружающие сосуды, клетчатка, регионарные лимфоузлы. Гораздо реже могут выполняться сохраняющие функцию ЖКТ операции: резекция поджелудочной железы с сохранением привратниковой зоны, двенадцатиперстной кишки, желчевыводящих путей, селезенки.
- Паллиативные операции. На поздних стадиях рака выполняют операции, позволяющие устранить желтуху, улучшить продвижение пищевых масс по тонкому кишечнику, снять боли и восстановить функцию поджелудочной железы. Для достижения этих целей может потребоваться наложение обходных анастомозов или чрескожное чреспеченочное стентирование.
Противоопухолевая терапия
После проведенного оперативного лечения назначается лучевая терапия. Основные показания к радиологическому лечению – неоперабельный рак головки ПЖ с устраненной обтурацией желчных путей, местно-распространенные формы и рецидивы рака ПЖ. Лучевая терапия противопоказана при кахексии, сохраняющейся обтурационной желтухе, язвах ЖКТ любого генеза, прорастании сосудов опухолью, лейкопении.
В настоящее время исследования, посвященные поиску оптимальных химиопрепаратов для лечения рака ПЖ, еще не окончены. Однако результаты этих исследований говорят о том, что химиотерапия не может использоваться в качестве монолечения, ее назначение целесообразно только в виде предоперационной подготовки и для закрепления результатов операции. Комбинация химиотерапии и лучевого лечения в послеоперационном периоде позволяет добиться пятилетней выживаемости у 5% пациентов.
Прогноз и профилактика
Рак головки поджелудочной железы является прогностически неблагоприятной опухолью, но прогноз зависит от размеров опухоли, поражения лимфоузлов и сосудов, наличия метастазов. Известно, что после радикальной операции химиолучевая терапия улучшает выживаемость в течение пяти лет. При наличии неоперабельного рака ПЖ изолированное использование химио- и лучевой терапии неэффективно. В целом, результаты любых методов лечения при наличии рака головки ПЖ неудовлетворительные. Профилактика рака головки поджелудочной железы заключается в отказе от курения и употребления алкоголя, переходе на низкокалорийную диету с большим количеством растительной клетчатки.
Панкреатит

Панкреатит – это воспаление тканей поджелудочной железы (ПЖ) с нарушением оттока ее секретов. Заболевание вызвано плохой проходимостью выводящих протоков на фоне повышенной активности ферментных систем. При этом выделяемые соки не успевают выходить в просвет двенадцатиперстной кишки, а накапливаются и начинают переваривать собственные ткани железы.
За последние 10 лет «популярность» заболевания выросла в 3 раза и стала характерным явлением не только для взрослых, но и для подрастающего поколения. Наиболее частые причины – нарушение рациона питания и отсутствие правильной культуры потребления алкогольных напитков.
Причины панкреатита
Основные причины развития панкреатита:
- Длительное и неумеренное потребление алкоголя. Этиловый спирт повышает насыщенность панкреатических соков и провоцирует спазм сфинктера, который регулирует их поступление в двенадцатиперстную кишку. Статистика: 40% пациентов с панкреатитом больны алкоголизмом; 70% – периодически злоупотребляют алкоголем.
- Желчнокаменная болезнь – желчный конкремент способен вызывать закупорку выносящих протоков и стать причиной воспаления железистой ткани. Статистика: 30% пациентов имеют в анамнезе камни в желчном пузыре.
- Нарушение липидного обмена, связанное с перееданием и ожирением, приводит к повышенной выработке ферментов, что провоцирует риск воспаления. Статистика: 20% случаев сопровождается избыточным весом и заболеваниями липидного обмена.
- Вирусные инфекции, в том числе гепатиты, туберкулез, ветряная оспа, паротит, корь, брюшной тиф и др.
- Нарушение кальциевого обмена – гиперкальциемия. Приводит к склеротизации (затвердению) тканей железы с нарушением секреторной функции и спазмом протоков.
- Аутоиммунные заболевания – некоторые виды аллергии могут провоцировать аутоиммунную агрессию антител к собственным клеткам ПЖ.
- Паразитарные инвазии – скопление крупных паразитов, например аскарид, способно перекрыть выносящие протоки органа.
- Повреждения протоков при травмах и во время операций.
- Отравление или интоксикация организма — приводит к перегрузке ферментных систем с избыточной выработкой пищеварительных соков.
- Эндокринные заболевания — прямо или косвенно влияют на работу всех желез внутренней и внешней секреции. Особенно пагубно воздействуют на ПЖ нарушения работы щитовидной железы и сахарный диабет.
- Патологии структур пищеварительной системы – энтероколит, колит, дуоденит, дивертикулит, язвенная болезнь, синдром Рейе (жировое перерождение печени).
- Длительный прием некоторых лекарств – стероидных препаратов, определенных видов мочегонных средств, антибиотиков, сульфаниламидов.
- Сосудистые патологии (артериальная гипертензия, атеросклероз) с нарушением кровообращения в области поджелудочной железы, а также осложнения в период беременности у женщин.
- Гемолитические заболевания – в том числе гемолитико-уремический синдром.
- Наследственные патологии (чаще всего муковисцидоз). Связанное с ним загустение внутренних секретов, в том числе панкреатических соков, приводит к нарушению их оттока.
Вызывающие панкреатит причины могут проявляться самостоятельно или и в комплексе. Это определяет не только этиологию заболевания, но и степень ее проявления, тяжесть протекания и терапевтический прогноз.
Повторные приступы острого панкреатита провоцируют переход заболевания в хроническую форму. Из-за частого воспаления орган покрывается рубцовой тканью (фиброзное перерождение) и теряет способность вырабатывать нужное количество ферментов. Если повреждению подвергаются участки, вырабатывающие инсулин (островки Лангерганса), развивается инсулинозависимая форма сахарного диабета.
Симптомы панкреатита
Основной список симптомов при острой форме:
- выраженная боль в подреберье – с учетом причины заболевания и сопровождающих патологий может быть опоясывающей, право- или левосторонней;
- реакции со стороны пищеварительного тракта – икота, отрыжка с неприятным запахом, тошнота и многократные приступы рвоты, запоры или диарея;
- общее ухудшение состояния – обезвоживание организма, ощущение сухости во рту, слабость, повышение или понижение артериального давления, одышка, усиленное потоотделение, высокая температура;
- внешние проявления – тусклая, землистого цвета кожа, синюшные или коричневатые пятна в области поясницы и надпупочной зоне, возможна механическая желтуха.
Внимание! Острая форма требует срочной госпитализации с последующим лечением в стационаре.
При хронической форме признаки панкреатита выражены слабее:
- боль проявляется только после приема жареной и жирной пищи или алкоголя; в остальное время в области подреберья могут наблюдаться легкие неприятные ощущения;
- реакции со стороны пищеварительной системы проявляются только при диспептической форме в виде метеоризма, поноса или запора;
- внешние кожные проявления в виде легкой желтушности; при длительном отсутствии лечения наблюдается потеря веса, анемия, сахарный диабет 2-го типа.
В латентной стадии заболевание протекает бессимптомно; при фиброзной форме рубцовая ткань может разрастаться с образованием псевдоопухолевый структур.
Важно! Панкреатит поджелудочной железы редко проявляется как самостоятельное заболевание. Обычно патологический процесс объединяет несколько органов пищеварения, вовлекая в него гепатобилиарную систему (печень, желчный пузырь и протоки), двенадцатиперстную кишку, желудок. Данный факт требует проводить диагностику всей пищеварительной системы человека.
Обследование панкреатита
Диагностика и лечение панкреатита находятся в компетенции гастроэнтеролога. Для вынесения диагноза врач собирает анамнез, проводит осмотр и назначает диагностические процедуры.
Осмотр врача
Процедура включает оценку состояния кожных покровов, глазных склер, языка, работы слюнных желез. Затем пациента помещают на кушетку и проводят пальпацию и простукивание для выявления объективных симптомов панкреатита:
- симптом Мюсси-Георгиевского, или френикус-симптом – болезненные ощущения при надавливании кончиками пальцев в области над левой ключицей – там, где между ножками кивательных мышц проходит диафрагмальный нерв;
- чувствительность в зоне Шоффара – в области проекции головки поджелудочной железы, на 5-6 см выше и правее пупка;
- симптом Губергрица-Скульского – болезненность проявляется в зоне проекции тела поджелудочной железы, чуть левее зоны Шоффара;
- болезненность в зоне Мейо-Робсона – левый реберно-позвоночный угол – область расположения хвоста поджелудочной железы;
- симптом Дежардена – чувствительность в точке, расположенной на 5-6 см над пупком по линии, соединяющей пупок и подмышечную впадину; как и зона Шоффара, точка является проекцией головки поджелудочной железы;
- гипотрофический признак Гротта – недостаток подкожно-жировой клетчатки в области проекции железы;
- геморрагический симптом Тужилина, или симптом «красных капелек», проявляется в виде мелких бордовых высыпаний или коричневой пигментации над областью железы;
- симптом Кача – болезненность при пальпации на выходе отростков нервов на уровне грудных позвонков: 8-9-го – слева, 9-11 – справа.
- симптом Воскресенского – при увеличении поджелудочной железы с отеком клетчатки пульс брюшной аорты не прощупывается.
Вместе с опросом пальпация позволяет определить наличие диспептических явлений со стороны пищеварительного тракта: метеоризма, отрыжки, тошноты, диареи, запора.
Внимание! Признаком хронического панкреатита может быть выраженная потеря веса. Она развивается вследствие нарушения процесса переваривания пищи на фоне снижения секреторной функции железы и дефицита ферментов. Сопровождается повышенной сухостью кожи, анемией, головокружением.
Диагностические процедуры
Лабораторные методы диагностики:
- общий анализ крови выявляет признаки воспаления – высокий уровень лейкоцитов, пониженный СОЭ;
- биохимический анализ крови определяет уровень панкреатических ферментов – амилазы, щелочной фосфатазы, а также пигмента билирубина;
- анализ мочи показывает остаточное содержание ферментов амилазы и диастазы;
- беззондовые методы диагностики оценивают активность пищеварительного процесса введением субстратов для ферментов поджелудочной железы с последующим отслеживанием их усвоения;
- анализ кала на паразитов проводят по необходимости.
Инструментальный набор методик:
- УЗИ – определяет форму и размеры органа, наличие уплотнений и фиброзных участков;
- гастроскопия — оценивает степень воспаления стенок желудка и двенадцатиперстной кишки;
- рентгенография и ее разновидность – эндоскопическая ретроградная холангиопанкреатография – помогают обнаружить в протоках скопления сгустков или камней, вызывающих закупорку;
- зондовые методы определения внешнесекреторной функции железы – секретин-панкреозиминовый тест, тест Лунда;
- КТ или МРТ позволяет оценить степень некроза тканей у тяжелых пациентов;
- лапароскопия используется в сложных случаях для визуальной оценки и биопсии тканей.
Лечение панкреатита
Три правила при лечении данной патологии – покой, холод и голод:
- покой замедляет кровообращение и снижает приток крови к больному органу;
- холодные компрессы на область подреберья понижают температуру воспаления и выраженность болевого синдрома;
- голодание в течение 1-6 дней приостанавливает выработку ферментов, вызывающих воспаление.
Дополнительно назначают консервативное лечение с использованием медикаментов, физиотерапии и фитотерапии.
- спазмолитики и НПВС для устранения спазмов ЖКТ и воспаленной поджелудочной железы;
- антибиотики – при активном инфекционном процессе;
- антисекреторные препараты – для подавления внешней (ферментной) и внутренней (гормональной) секреции;
- панкреатические ферменты – для поддержания здорового пищеварения в период лечения, а также при значительном перерождении тканей железы;
- инсулиновые препараты – при повреждении зон выработки гормона.
Физиотерапию подключают к лечению после снятия острой фазы воспаления. Наиболее действенные методики:
- электрофорез с обезболивающими и противовоспалительными препаратами повышает интенсивность их действия, лучше снимает боль и воспаление;
- ультразвук используют как обезболивающее при опоясывающем болевом синдроме;
- диадинамические токи – воздействие низкочастотными импульсами улучшает кровоснабжение, усиливает тканевой обмен, обезболивает;
- лазерное и УФ-облучение крови снимают воспаление, улучшают микроциркуляцию жидких сред и регенерацию тканей;
- переменное магнитное поле успешно помогает ликвидировать отек и воспаление.
Фитотерапию используют в качестве сопроводительного лечения – для усиления действия медикаментозных препаратов и устранения возможных «побочек». В этих целях используют растения с противовоспалительным, детоксикационным, спазмолитическим, успокаивающим действием. К ним относят ромашку, календулу, зверобой, полынь, одуванчик, лопух, золотой ус, пустырник, бессмертник, барбарис, тмин и ряд других трав, которые используют как поодиночке, так и в составе комплексных сборов.
В тяжелых случаях, когда консервативные методы лечения не помогают, прибегают к хирургическому удалению органа или его части с последующим назначением заместительной ферментной терапии на постоянной основе. Показания: полный распад органа, наличие кист, некрозов, опухолей, абсцессов, свищей, стойкой закупорки протоков камнями.
После снятия острого воспаления назначают специальное диетическое питание. При хроническом панкреатите или в случае хирургического лечения железы оно должно быть пожизненным.
Диета №5 при панкреатите
При панкреатите железа не в состоянии справиться с большим набором разнообразной пищи, поэтому наилучший выход – это дробное раздельное питание. Полностью исключают продукты, стимулирующие повышенную секрецию: жирное, соленое, жареное, копченое, специи, шоколад, кофе, крепкий чай, мясные, рыбные, грибные бульоны, грубую клетчатку в виде свежих фруктов и овощей, а также любые алкогольные напитки.
Строгая диета №5п (по Певзнеру) актуальна в первые дни после обострений. Особенности:
- дробное питание мелкими порциями 8 раз в сутки; размер разовой порции – не более 300 г.;
- структура пищи – термически обработанные, измельченные в кашицу продукты: пюре, кисели, пудинги, слизистые каши на воде, размягченные в чае сухарики;
- состав пищи – отваренные в воде или на пару овощи (морковь, картофель, кабачки, тыква), нежирные мясо и рыба, нежирная молочная продукция, куриный белок, овощные бульоны, макароны, крупы, полусладкие ягоды и фрукты; акцент следует сделать на белковую пищу с пониженным содержанием жиров и углеводов;
- потребление соли – не более 10 г в сутки; вместо сахара желательно использовать сахарозаменитель;
- еда должна быть теплой – температура 20-52 градуса; горячее и холодное есть нельзя!
При достижении ремиссии требования диеты немного смягчаются:
- количество приемов пищи сокращают до 5 раз в день с увеличением порций;
- допускается употребление неизмельченных продуктов, тушеных и запеченных блюд, молочных каш;
- можно увеличить количество углеводов.
Внимание! Большое значение имеет отказ от курения, особенно если заболевание спровоцировано плохим состоянием сосудов.
Единичный случай острого панкреатита при своевременном и качественном лечении может пройти без последствий для организма. При переходе заболевания в хроническую форму полное восстановление ПЖ невозможно. Однако при соблюдении строгой диеты и рекомендаций по медикаментозному лечению можно добиться стойкой ремиссии со значительным улучшением качества жизни.
Рак головки поджелудочной железы
Поджелудочная железа имеет длину примерно 15 см и анатомически состоит из трех частей: головки, тела и хвоста. Головка находится в правой верхней части живота, на уровне первых двух поясничных позвонков. Ее охватывает двенадцатиперстная кишка.
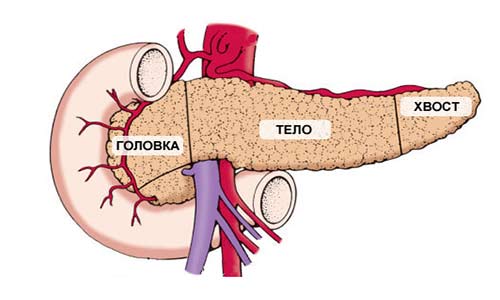
Основная функция поджелудочной железы — выработка пищеварительных ферментов. Проток железы выходит из ее головки, затем соединяется с холедохом — главным желчным протоком — и вместе они впадают в двенадцатиперстную кишку.
Кроме того, в поджелудочной железе есть эндокринные клетки, которые вырабатывают гормоны. Самый известный из них — инсулин.
Какие виды рака могут возникать в головке поджелудочной железы?
В 60–70% случаев рак поджелудочной железы возникает в ее головке. Более 80% опухолей представляют собой аденокарциномы. Они развиваются из клеток, которые выстилают протоки железы.
Реже встречаются кистозные опухоли. В большинстве случаев кисты поджелудочной железы носят доброкачественный характер, но в некоторых случаях в них обнаруживаются раковые клетки. Установить точный диагноз помогает биопсия.
Если опухоль происходит из клеток, продуцирующих фермент, ее называют ацинарно-клеточным раком. Обычно он диагностируется в более молодом возрасте, медленно растет и имеет более благоприятный прогноз.
Редко встречаются опухоли из эндокринных клеток: инсулиномы, глюкагономы, гастриномы, соматостатиномы.
Стадии рака головки поджелудочной железы
На стадии I опухоль имеет размеры не более 4 см и находится в пределах органа, не распространяется в соседние структуры и лимфоузлы. Выделяют подстадии IA (опухоль менее 2 см) и IB (опухоль 2–4 см).
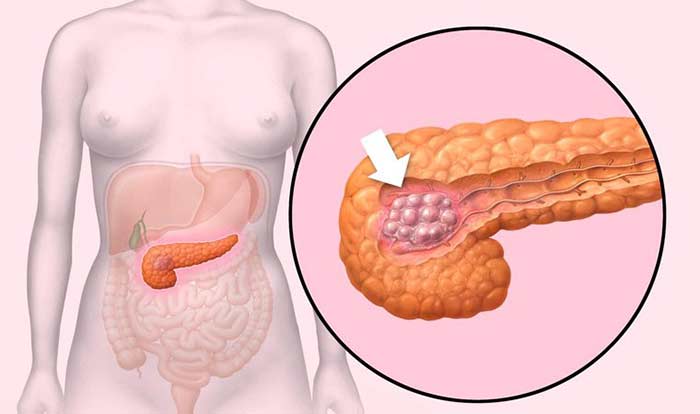
На стадии II опухоль более 4 см в диаметре (подстадия IIA), либо она имеет любой размер, но при этом распространяется в соседние органы (желчный проток, двенадцатиперстную кишку), лимфоузлы (подстадия IIB). При этом процесс не затрагивает крупные кровеносные сосуды.
Если опухоль поражает большее количество лимфатических узлов, прорастает в соседние органы и крупные кровеносные сосуды, но при этом отсутствуют отдаленные метастазы, диагностируют III стадию рака головки поджелудочной железы.
При IV стадии имеются отдаленные метастазы.
Факторы риска
Нормальная клетка становится раковой, когда в ней происходят определенные мутации. Зачастую невозможно точно сказать, что именно привело к изменениям в ДНК, таким образом, причины рака головки поджелудочной железы неизвестны. Ученые знают лишь о факторах риска — различных внешних воздействиях и состояниях организма, при которых повышается вероятность заболевания:
- Вредные привычки: курение (повышает риск примерно на 20%), алкоголь.
- Низкая физическая активность и избыточная масса тела.
- Рацион питания с преобладанием красного и обработанного мяса, с низким содержанием фруктов и овощей.
- Семейная история (близкие родственники, у которых был диагностирован рак головки поджелудочной железы), некоторые генетические дефекты и наследственные синдромы.
- Хронический панкреатит.
- Заболевания желудка: инфекция Helicobacter pylori, язвенная болезнь.
- Вирусный гепатит.
- Есть данные в пользу того, что риски повышают заболевания зубов и десен.
Симптомы рака головки поджелудочной железы
На ранних стадиях опухоль, как правило, не проявляет себя. Затем возникают некоторые симптомы, но они неспецифичны, чаще всего они указывают на какое-либо иное заболевание.
Наиболее характерным проявлением рака головки поджелудочной железы является желтуха. Именно она зачастую становится первым симптомом, с которым пациент обращается к врачу. Рядом с головкой железы находится желчный проток. По мере роста опухоль сдавливает его, нарушая отток желчи. В итоге токсичный продукт распада гемоглобина — билирубин — не выводится в кишечник, а поступает в кровь. Это приводит к тому, что кожа и белки глаз приобретают желтоватый цвет, беспокоит зуд.
Так как билирубин в составе желчи не выводится в кишечник, стул становится светлым. Моча, напротив, темнеет.
Другие возможные симптомы: боль в животе, тошнота и рвота, снижение веса, нарушение пищеварения, тромбоз глубоких вен ноги, повышение температуры тела. В редких случаях из-за опухоли разрушаются эндокринные клетки, которые производят инсулин. Повышается уровень сахара в крови, развивается сахарный диабет.
Методы диагностики. Скрининг
Обычно, если появились симптомы, это говорит о том, что опухоль уже проросла за пределы поджелудочной железы. Зачастую именно на этом этапе пациенту устанавливают диагноз. В настоящее время нет рекомендованных скрининговых исследований, которые помогали бы диагностировать заболевание на ранних бессимптомных стадиях.
Обычно в первую очередь врач назначает пациенту УЗИ органов брюшной полости, как самый быстрый, доступный, безопасный и неинвазивный метод диагностики. Более информативные исследования — КТ и МРТ, они помогают выявить опухоль поджелудочной железы, узнать, распространился ли рак в соседние органы и регионарные лимфоузлы.
Для оценки состояния желчных протоков применяют холангиопанкреатографию. Для этого в протоки вводят рентгеноконтрастное вещество эндоскопически, через двенадцатиперстную кишку, либо с помощью иглы через кожу, после чего выполняют рентгенограммы.
Обнаружить метастазы помогает ПЭТ-сканирование. Во время процедуры в организм вводят безопасное радиоактивное вещество, которое накапливается в раковых клетках и делает их видимыми на специальных снимках.
Наиболее точный метод диагностики рака головки поджелудочной железы — биопсия. Опухолевую ткань для цитологического и гистологического исследования можно получить разными способами:
- С помощью иглы через кожу, под контролем КТ или ультразвука.
- Во время лапароскопии.
- Во время эндоскопического УЗИ: исследования, при котором ультразвуковой датчик находится на конце эндоскопа, введенного в двенадцатиперстную кишку.
- Во время холангиопанкреатографии.
Лечение рака головки поджелудочной железы
Основной метод лечения рака головки поджелудочной железы — хирургический. В некоторых случаях хирург может удалить только головку поджелудочной железы вместе с частью тонкой кишки и/или желудка, желчным пузырем и общим желчным протоком. Затем тело и хвост железы подшивают к тонкой кишке, после чего они могут и дальше выполнять свои функции.
В некоторых случаях приходится удалять всю железу. После такой операции придется всю жизнь принимать ферменты и вводить инсулин.
Рак поджелудочной железы отвечает на химиотерапию и лучевую терапию. Их назначают в качестве адъювантного (для предотвращения рецидива после операции) или неоадъювантного (для сокращения размеров опухоли перед хирургическим вмешательством, перевода неоперабельного рака в операбельный) лечения. Если опухоль неоперабельна, лучевая терапия и химиотерапия становятся основными видами лечения.
У некоторых пациентов возможно применение таргетного препарата эрлотиниба (Тарцева). Он блокирует EGFR — белок-рецептор, который заставляет раковые клетки размножаться.
При неоперабельном раке головки поджелудочной железы облегчить симптомы и улучшить состояние пациента помогает паллиативная хирургия:
- При нарушении оттока желчи проводят стентирование желчного протока или отсекают его выше места блока и соединяют с двенадцатиперстной кишкой (такая операция называется холедохоеюностомией).
- При нарушении проходимости двенадцатиперстной кишки также можно установить стент. Если это невозможно, выполняют еюностомию — тощую кишку подшивают к коже и выводят наружу отверстие (еюностому). Через него пациент получает питание с помощью катетера.
Прогноз и выживаемость
Если рассматривать все стадии рака поджелудочной железы, то показатели выживаемости, согласно европейской статистике, будут выглядеть следующим образом:
- В течение года после того, как был установлен диагноз, в живых остаются 20% пациентов.
- В течение пяти лет — 5%.
- В течение десяти лет — 1%.
Прогноз наиболее благоприятен, если рак не успел распространиться за пределы органа. В таких случаях пятилетняя выживаемость составляет 7–25%.
Основная причина низкой выживаемости — поздняя диагностика опухолей поджелудочной железы.
Болезни поджелудочной железы: причины, симптомы, диагностика, лечение

Воспаление поджелудочной железы сопровождается постоянными или периодическими болями разного характера. Это основной симптом панкреатита, который может развиваться в острой и хронической форме. При первом проявлении опоясывающих болей вокруг живота необходимо обратиться к врачу для прохождения обследования. В большинстве случаев показано лечение медикаментами и длительным соблюдением диеты.
Основные заболевания поджелудочной железы
Большинство патологий поджелудочной железы начинают развиваться с панкреатита. Он может иметь 2 формы – острая и хроническая. В свою очередь, острый панкреатит бывает 3 видов:
Отечный – сопровождается сильным отеком железы, который походит за 5-10 дней.
Стерильный панкреонекроз – часть клеток железы отмирает, что не связано с инфекцией.
Инфицированный панкреонекроз – в этом случае клетки отмирают из-за инфицирования. Это самое опасное состояние, которое приводит к смерти в 80% случаев.
Хронический панкреатит развивается в течение длительного времени и не сопровождается острыми болями. Это заболевание чаще всего встречается в возрастной группе 35-50 лет. Боли могут иметь как постоянными, так и приступообразными (вокруг живота). Именно этот симптом является наиболее характерным.
Увеличена поджелудочная железа: причины
При поражении панкреатитом поджелудочная железа увеличивается в размерах, что хорошо заметно даже на рентгеновских снимках. К развитию патологии приводят такие причины:
Поражение, разрушение поджелудочной железы или ее удаление после операции.
Наследственные проблемы с выработкой пищеварительных ферментов.
Осложнения после удаления желудка.
Ферменты синтезируются железой, но не могут пройти через протоки из-за скопления камней или опухоли.
Пища и ферменты поступают в кишечник в разное время.
Панкреатит появляется на фоне неправильного питания (избыток жиров), вредных привычек (злоупотребление алкоголем, курением), инфекционных поражений, отравлений, приема отдельных лекарственных препаратов (в том числе антибиотиков).
Симптомы панкреатита у мужчин и женщин
У мужчин и женщин панкреатит проявляет себя сходными симптомами. Основным является резкая боль, которая опоясывает живот и может отдавать в спину, лопатки. При этом ощущения не усиливаются во время кашля, чихания или глубокого вдоха, что характерно для холецистита, аппендицита. Иногда болевые ощущения сопровождаются рвотой и тошнотой, которые, однако не приводят к ослаблению симптомов. Для заболевания характерны и другие проявления:
побледнение или посинение кожи;
резкое снижение, поднятие температуры;
колики в кишечнике;
Панкреатит в острой форме может повлечь внутреннее кровотечение, что часто приводит к летальным исходам. Поэтому при первом возникновении болезненных ощущений хронического характера необходимо пройти диагностику.
Диагностика заболевания
Диагностика проводится только в клинических условиях – первоначально пациент обращается к терапевту. В ходе обследования врач уточняет жалобы, назначает ряд процедур:
анализ крови (общий и биохимический);
анализ кала с определением содержания жира;
забор секрета поджелудочной железы через зонд (вводится непосредственно через пищевод);
метод Лунда исключает введение зонда, но является не таким эффективным, поэтому применяется заметно реже.
Поджелудочная железа: лечение, где купить препараты
В большинстве случаев лечение поджелудочной железы консервативное, т.е. без хирургического вмешательства. Курс лечения подразумевает прием препаратов и соблюдение диеты. Зачастую пациенты с панкреатитом полагают, что им необходимо исключить прием жирной пищи. На самом деле организм должен регулярно получать жиры, поскольку они помогают быстрее восстановить потерянный вес, а также способствуют усвоению жирорастворимых витаминов.
Поэтому в рационе на постоянной основе должны присутствовать такие продукты:
сыры мягкие, твердые;
десерты на сливках, В том числе мороженое;
молоко и молочные продукты с нормальной жирностью.
Пищу лучше разделить на 6-7 приемов, поскольку чем меньше объем еды, тем меньше нагрузки на поджелудочную железу.
Наряду с корректировкой питания необходимо применять ферментные препараты, которые назначает врач. Дозировка, кратность и длительность приема определяются индивидуально – самолечение опасно. К тому же многие лекарства можно купить только при наличии рецепта.
Спустя 6 месяцев после начала терапии врач снова оценивает состояние пациента, назначает необходимые анализы. Далее при необходимости может быть назначен прием препаратов, являющихся ингибиторами протонной помпы, или другие лекарства:
Поджелудочная железа — как понять, что не так
Поджелудочная железа – орган пищеварительной системы, вырабатывающий пищеварительные ферменты и гормоны, регулирующие белковый, углеводный и жировой обмен. Она расположена в нижнем отделе брюшной полости, за желудком, возле двенадцатиперстной кишки, на уровне І-ІІ поясничных позвонков. Длина органа до 22 см, вес – 70-80 г. Она покрыта тонкой соединительной капсулой, основное вещество под ней разделено на сегменты, между ними есть соединительные тяжи с выводными протоками, сосудами, нервами. Для вывода произведенных пищеварительных ферментов и других веществ имеет главный и добавочный проток.
Если нормальное функционирование поджелудочной железы нарушается, в ней развивается воспалительный процесс. Группа заболеваний, для которых характерно воспаление в тканях этого органа, нарушение его работы называется панкреатитом. Воспаление поджелудочной железы – опасное заболевание, сопровождающееся сильной болью, нарушением работы пищеварительной и эндокринной системы. Если человек своевременно не получает медицинской помощи, возможно развитие осложнений, вплоть до летального исхода.
Как лечить воспаление поджелудочной железы
Обнаружив у себя симптомы заболевания поджелудочной железы, обращайтесь к врачу. Он выявит причины заболевания и назначит медикаментозное лечение, диету. Если воспалительный процесс вызван закупоркой выводных протоков, для спасения жизни пациента может потребоваться срочное оперативное вмешательство.
Пациентов с острой формой панкреатита госпитализируют в стационар, где врачи постоянно контролируют их состояние, изменение показателей в общем и биохимическом анализах крови, анализах мочи.
Чтобы организм человека победил заболевание, недостаточно медикаментозного лечения. Для успешного выздоровления, или снятия приступов при хроническом течении заболевания нужен холод, голод и покой. Пациенту полезен постельный режим. В первые три дня рекомендуется полный отказ от пищи, питательные вещества вводятся внутривенно. Для снятия болевых симптомов на живот кладется холодный компресс.
Причины заболевания
Воспалительные процессы в поджелудочной железе могут возникать:
- из-за злоупотребления спиртными напитками – наиболее распространенная причина заболевания у мужчин;
- после травм живота, операций, когда были повреждены ткани или протоки этого органа;
- из-за неправильного питания – воспаление может развиваться, если в рационе человека преобладает фаст-фуд, жирные, острые, копченые, жареные блюда;
- при желчнокаменной болезни – у женщин она развивается в 3-5 раз чаще, чем у мужчин, и желчные конкременты могут закупоривать протоки, из-за чего нарушается отток пищеварительных ферментов и они начинают переваривать ткани железы;
- из-за нарушенного обмена веществ при ожирении, сахарной диабете, во время беременности или после родов;
- из-за длительного приема антибиотиков, кортикостероидов, гормональных препаратов;
- из-за генетической предрасположенности – у некоторых мужчин, а чаще у женщин, поджелудочная железа вырабатывает более густой секрет, он медленней выводится по протокам, и даже однократное злоупотребление спиртными напитками, жирной, жареной пищей может спровоцировать приступ панкреатита;
- после отравлений – пищевых, алкогольных, при работе с лаками, красками и вдыхании их паров, другими отравляющими веществами.
Формы панкреатита
При первом приступе врач ставит диагноз острый панкреатит. При соблюдении диеты, других врачебных назначений, приеме медикаментов, воспаление может пройти без последствий. Если человек ответственно относится к своему здоровью, правильно питается, отказывается от алкоголя, курения, следит за весом, приступ может не повторяться.
Но при систематических нарушениях, поджелудочная железа работает с повышенной нагрузкой, ее состояние ухудшается и заболевание переходит в хроническую форму. Если повторный приступ возникает менее чем через 6 месяцев после первого, ставится диагноз острый рецидивирующий панкреатит. Если приступы повторяются больше, чем 6 месяцев, диагноз – хронический панкреатит. Он имеет две фазы: обострение и ремиссия. При соблюдении диеты, применении поддерживающей терапии, ремиссия длится годами, не возникает острых приступов.
Симптомы воспаления поджелудочной железы
При остром и хроническом панкреатите появляются разные симптомы.
Острая форма
При остром приступе пациент ощущает сильную боль в подреберье. В зависимости от расположения и размера очага воспаления она может быть правосторонней, левосторонней или опоясывающей.
Другие признаки, указывающие на воспалительный процесс в поджелудочной железе:
- отрыжка с тухлым запахом, икота;
- непреходящая тошнота, неоднократная рвота;
- жидкий стул несколько раз в сутки или запор;
- повышение температуры;
- ощущение сухости во рту;
- перепады артериального давления;
- усиленное потоотделение;
- нездоровый цвет кожи, возможно появление коричневых пятен, синяков над пупком или на спине в области поясницы.
Большинство из этих признаков, кроме острой боли, наблюдаются и при алкогольной интоксикации. Болезнь у мужчин не всегда своевременно диагностируется – болевые симптомы пациенты некоторое время снимают обезболивающими препаратами и надеются на улучшение самочувствия, когда пройдет похмелье. Это может быть опасно для жизни. Если после употребления больших доз алкоголя возникает боль в пояснице, подреберье, проверьте поджелудочную железу.
Хроническая форма
Зная, как болит поджелудочная железа, можно не пропустить первые признаки развития хронического воспалительного процесса. Своевременное обращение к врачу поможет избежать осложнений, инфицирования, гормональных нарушений в организме.
Признаки боли в поджелудочной железе:
- тупая ноющая;
- ощущается в верхней части живота;
- может отдавать в грудную клетку, поясницу, нижнюю часть живота;
- усиливается после употребления спиртных напитков, жареной, копченой, острой, жирной пищи, маринадов, приступ может спровоцировать чашка кофе, выкуренная натощак сигарета;
- усиливается после стресса.
Сложно поставить диагноз только по характеру болевых симптомов. При панкреатите появляются другие признаки нарушений в работе организма. Обратитесь к врачу, если вы часто ощущаете ноющую боль в области спины или живота, кожа приобретала желтоватый оттенок, пропал аппетит, снижается вес. Аналогичные признаки у женщин могут наблюдаться во время беременности, и ошибочно принимаются за проявления токсикоза. Чтобы не пропустить опасное заболевание, с первых недель беременности женщинам нужно регулярно посещать женскую консультацию, сдавать анализы крови и мочи.
Если не лечить хронический панкреатит, воспаление может распространяться на другие органы пищеварительной системы, нарушается работа эндокринной системы, что увеличивает риск развития сахарного диабета, онкологических заболеваний.
Лечение
Панкреатит – это группа заболеваний, при которых развиваются воспалительные процессы в поджелудочной железе. Чтобы эффективно лечить его, врач должен определить характер и локализацию воспаления, причину, вызвавшую приступ. После оказания первой помощи и снятия острых болевых ощущений проводится обследование.
Диагностика
Чтобы подтвердить диагноз и оценить состояние пациента, гастроэнтеролог использует лабораторные и инструментальные методы диагностики:
- общий и биохимический анализ крови – выявляют признаки и показывает количественные характеристики воспаления, определяют уровень билирубина, ферментов;
- анализ мочи – показывает уровень ферментов;
- анализ кала на паразитов – назначается по при подозрении, что протоки поджелудочной железы закупорены паразитами;
- УЗИ – показывает размер железы, уплотнения, фиброзные участки;
- рентгенография (если есть возможность, назначается более информационное обследование эндоскопическая ретроградная холангиопанкреатография) – назначается для обнаружения камней или других тел, закупоривающих протоки;
- зондирование – характеризует внешнесекреторную функцию железы;
- МРТ или КТ – выявляют некроз тканей, границы пораженных областей.
Особенности терапии
При остром приступе пациента госпитализируют в стационар, где проводят детоксикацию, очистку кишечника, брюшины.
Для снятия острых болей применяют спазмолитические и болеутоляющие препараты, на живот кладется холодный компресс. Ограничивают двигательную активность. Чтобы снизить секрецию гормонов при снижении проходимости протоков или их закупорке, назначают Платифиллин или Атропин. Для предотвращения инфицирования и снятия воспаления применяют антибиотики. В первые дни показан полный отказ от пищи, питательные вещества вводятся внутривенно. Через 3-5 дней в рацион вводят жидкие каши, одновременно с приемом ферментов: Панкреатина, Мезим-Форте. Чтобы избавить пациента от тошноты, назначается Мотилиум или Церукал.
Профилактика новых обострений
Чтобы избежать новых обострений панкреатита, нужно правильно питаться, отказаться от алкоголя, сигарет, избегать стрессов. Есть нужно небольшими порциями 5-6 раз в день. Исключите из рациона жареные, жирные, копченые продукты, пряности, маринады. Отваривайте, запекайте или готовьте блюда на пару. Откажитесь от кофе, сладких газированных напитков. Регулярно принимайте назначенные врачом препараты, поддерживающие работу поджелудочной железы.
Панкреатит

Оформите заявку на сайте, мы свяжемся с вами в ближайшее время и ответим на все интересующие вопросы.
Панкреатит – это воспаление поджелудочной железы (органа, ответственного за выработку пищеварительного сока).
Поджелудочная железа в организме человека выполняет очень важную функцию: вырабатывает ферменты, которые, попадая в тонкий кишечник, активируются и участвуют в переваривании белков, жиров и углеводов. Орган вырабатывает гормон инсулин, который регулирует уровень глюкозы в крови.
Формы панкреатита
Острая – характеризуется острой опоясывающей болью в верхней части живота. Часто боль появляется после употребления жирной пищи или алкоголя. Неприятные ощущения могут быть как едва заметными, так и нестерпимыми с иррадиацией в лопатку или грудину. Наблюдается тошнота, рвота, нарушение стула. Из-за затрудненного оттока желчи кожа принимает желтоватую окраску.
Хроническая – основная локализация боли находится на верхней части брюшной стенки с иррадиацией в спину, грудную клетку (левую часть), нижнюю часть живота. Неприятные ощущения возникают после приема жирной тяжелой пищи, алкогольных напитков, постоянных стрессов.
Развитие хронического панкреатита характеризуется тошнотой, потерей аппетита, вздутием живота, нарушением стула, иногда рвотой.
Хроническая форма патологии отличается от острой периодами ремиссии и обострения. С течением заболевания периоды обострения становятся все чаще, возможно развитие кишечных расстройств, нарушения нормального пищеварения, снижение массы тела.
Хронический панкреатит часто дает осложнения (желудочные кровотечения, рак, кисты и абсцессы, поражение печени, сахарный диабет, энтероколит). Вот почему к заболеванию нужно относиться серьезно и при малейшем подозрении на развитие воспаления, обратиться к врачу.
Причины развития панкреатита
Болезнь развивается из-за поражения тканей поджелудочной железы. Это происходит по следующим причинам:
злоупотребление алкоголем и табаком
травмы живота, хирургические вмешательства
неконтролируемый и долговременный прием медикаментов: антибиотиков, гормональных препаратов, кортикостероидов, некоторых диуретиков
интоксикация пищевыми продуктами, химическими веществами
неправильный рацион питания с преобладанием острой и жирной еды и с большими перерывами между приемами пищи
Симптомы панкреатита

Проявления патологии различаются в зависимости от формы – острый или хронический панкреатит. При остром панкреатите наблюдаются:
Боль – интенсивная, постоянная, характер болевых ощущений описывается больными как режущий, тупой.
Высокая температура тела, высокое или низкое давление – самочувствие пациента быстро ухудшается из-за стремительного развития воспалительного процесса.
Бледный или желтоватый цвет лица.
Тошнота и рвота – появляется сухость во рту и белый налёт, приступы рвоты не приносят облегчения. Самый правильный шаг в этот момент – голодать, любой приём пищи может только ухудшить ситуацию.
Диарея или запор – стул при остром панкреатите чаще всего пенистый, частый со зловонным запахом, с частицами не переваренной пищи. Бывают и наоборот запоры, вздутие, затвердение мышц живота, что может быть самым первым сигналом начинающегося острого приступа панкреатита.
Вздутие живота – желудок и кишечник во время приступа не сокращаются.
Одышка – появляется из-за потери электролитов при рвоте.
Хронический панкреатит характеризуется следующими признаками:
Боль в животе – может быть опоясывающей или иметь чёткую локализацию с иррадиацией в спину. Появляется после принятия пищи.
Интоксикация организма – появляются общая слабость, снижение аппетита, тахикардия, повышение температуры тела, снижение артериального давления.
Эндокринные нарушения – кетоацидоз, сахарный диабет, склонность к гипогликемии. Также могут появиться ярко-красные пятна в области живота, спины, груди, которые не исчезают при надавливании.
При длительном течении заболевания у больного постепенно возникает анемия, потеря массы тела, сухость кожи, ломкость волос и ногтей, симптомы авитаминоза, повышенная утомляемость.
Первая помощь при приступе панкреатита
Чтобы снизить болевые ощущения, можно использовать грелку, наполненную холодной водой. Её нужно приложить на область живота, а именно на эпигастральную область (область под мечевидным отростком, соответствующая проекции желудка на переднюю брюшную стенку). Это позволяет снизить интенсивность болей, немного убрать отек и воспаление.
Больному необходимо соблюдать больничный режим. Это позволит уменьшить приток крови к органу, а значит уменьшит воспаление.
Запрещено принимать пищу. Процесс переваривания может вызвать более сильные боли, появиться тошнота и рвота. А диета уменьшит выработку ферментов, усиливающих воспалительную реакцию и боли. Придерживаться голодания нужно 3 суток. Можно пить чистую воду без газов.
Нужно обязательно вызвать врача для осмотра, даже если больной точно не уверен, что это приступ острого панкреатита. Как мы уже знаем, эта патология может затихнуть, а затем стремительно рецидивировать. В это время можно выпить обезболивающий препарат, чтобы снизить неприятные ощущения.
Диагностика заболевания к частной медицинской клинике «Медюнион»
Диагностировать это заболевание не составляет труда, так как первые признаки говорят сами за себя. Однако, чтобы назначить адекватное лечение, нужно обязательно определить форму заболевания. Для этого врач проводит лапароскопию – метод, позволяющий осмотреть с помощью специального инструмента брюшную полость изнутри.
При подозрении на острый панкреатит проводятся лабораторные анализы:
Общий анализ крови
Биохимический анализ крови
УЗИ, МРТ или рентгенография органов брюшной полости
Компьютерная томография по показаниям
При хронической форме проводятся те же исследования, однако анализы лучше брать в период обострения заболевания.
Лечение острого панкреатита
При обнаружении острого панкреатита пациента нужно немедленно госпитализировать. Лечение должно проходить в условиях стационара, так как это состояние является весьма опасным.
Для снятия боли принимают спазмолитики, в сложных случаях проводят откачивание содержимого желудка для снятия нагрузки на железу.
При обострении панкреатита больные нуждаются в госпитализации с ежедневным в течение первой недели контролем параметров крови, водного баланса, числа лейкоцитов, уровня ферментов в сыворотке крови. В первые 1–3 дня рекомендуются голод, прием щелочных растворов каждые 2 часа.
Во время обострения хронического панкреатита пациенту показана терапия, аналогичная острому процессу. Пациент должен на протяжении всей жизни соблюдать диету и принимать препараты из группы спазмолитиков и препараты, нормализирующие секреторную функцию органа.
Самое главное при хронической форме заболевания поддерживать диету, которая предполагает исключение из рациона жирной и жареной пищи. При малейшем нарушении режима у больного могут начаться неприятные ощущения и тошнота. При интенсивных болях врач назначает спазмолитики. Коротким курсом может применяться антисекреторная терапия.
Диета при панкреатите

При любой форме заболевания пациенту назначается строгая диета «Стол №5п», согласно которой запрещено употреблять острую и жареную пищу. Все блюда готовятся на пару, отвариваются или запекаются. Запрещены также алкоголь и курение.
Также необходимо ограничить потребление соли, питаться небольшими порциями по 6 раз в день. Блюда всегда должны подаваться в тёплом виде. Необходимо исключить все продукты с высоким содержанием экстрактивных веществ или эфирных масел (рыбные, мясные бульоны, какао, кофе и др.), свежих ягод, овощей, зелени, фруктов, плодов, кислых соков, газированных напитков, маринадов.
Где пройти лечение панкреатита в Красноярске?
Если вы или ваши близкие страдаете от воспаления поджелудочной железы, обратитесь за помощью в медицинский центр «Медюнион». Мы занимаемся диагностикой и лечением любых заболеваний в Красноярске. Мощное оборудование для проведения КТ, МРТ и рентгена, опытные врачи, которые при необходимости проведут первичный осмотр на дому, ждут вас в «Медюнион». Чтобы узнать подробности или записаться на прием, позвоните по телефону 201-03-03.